 | Информационная система |  |
Государственное санитарно-эпидемиологическое
нормирование
Российской Федерации
3.4. САНИТАРНАЯ ОХРАНА ТЕРРИТОРИИ
Организация и проведение
первичных
мероприятий в случаях выявления больного
(трупа), подозрительного на заболевания
карантинными инфекциями, контагиозными
вирусными геморрагическими лихорадками,
малярией и инфекционными болезнями
неясной этиологии, имеющими важное
международное значение
Методические указания
МУ 3.4.1028-01
Минздрав России
Москва • 2002
1. Методические указания разработали: Российский научно-исследовательский противочумный институт «Микроб» (В.В. Кутырев, Е.В. Куклев, А.С. Васенин, Т.Н. Донская, В.Н. Храмов, Л.В. Самойлова, А.И. Кологоров, В.П. Топорков, О.В. Кедрова, С.Ю. Задумина, В.И. Овсянников); Министерство здравоохранения Российской Федерации (Г.Г. Онищенко, Ю.М. Федоров); Противочумный центр Минздрава России (Л.А. Калошина, К.С. Фонарева, Ю.С. Королев); Ростовский-на-Дону научно-исследовательский противочумный институт (Э.А. Москвитина, Ю.М. Пухов, В.И. Прометной); Иркутский научно-исследовательский противочумный институт Сибири и Дальнего Востока (А.С. Марамович, Г.А. Воронова, С.А. Косилко, А.Д. Даниленко, А.М. Титенко); Ставропольский научно-исследовательский противочумный институт (Г.М. Грижебовский, Ю.М. Евченко); Вирусологический центр научно-исследовательского института микробиологии МО РФ (И.В. Борисович, А.А. Евсеев, И.В. Фирсова).
2. Одобрены Межведомственным научным советом по санитарно-эпидемиологической охране территории Российской Федерации 7 октября 1999 г.
3. Утверждены и введены в действие Главным государственным санитарным врачом Российской Федерации, Первым заместителем Министра здравоохранения Российской Федерации 6 апреля 2001 г.
4. Введены взамен «Инструкции по проведению первичных мероприятий при выявлении больного (трупа), подозрительного на заболевание чумой, холерой, контагиозными вирусными геморрагическими лихорадками» (М., 1985).
Содержание
|
3. Требования к перечню инфекций, требующих проведения мероприятий по санитарной охране территории 6. Порядок планирования мероприятий по предупреждению завоза и распространения Болезней и Синдромов 8.1. Мероприятия при выявлении больного в стационаре 8.2. Мероприятия при выявлении больного в поликлинике 8.3. Мероприятия при выявлении больного в ФАПе (ФП) 8.4. Мероприятия по выявлению больного на дому, в учреждении 8.5. Мероприятия при выявлении больного в гостинице 8.6. Мероприятия в патологоанатомическом отделении или бюро судебно-медицинской экспертизы 9. Первичные противоэпидемические мероприятия при выявлении больного на транспортных средствах 9.1. Мероприятия в вагоне пассажирского поезда в пути следования 9.3. Мероприятия при выявлении больного в самолете 10.1. Мероприятия бригады эпидемиологов (эпидбригады) |
|
|
Общие сведения о чуме, холере, желтой лихорадке, контагиозных вирусных геморрагических лихорадках Ласса, Эбола, Марбург, Боливийской, Аргентинской, Конго-крымской, малярии (Болезни) |
|
|
Схема информации при выявлении подозрительного больного (трупа) |
|
|
Схемы оперативных планов мероприятий в лечебно-профилактических учреждениях |
|
|
Лечение и экстренная профилактика Болезней |
|
|
Перечень предметов, необходимых при заборе материала от больного (трупа) для лабораторного исследования |
|
|
Правила забора материала для лабораторного исследования от больного (трупа) при подозрении на заболевания чумой, холерой КВГЛ, малярией, при неизвестном возбудителе |
|
|
Защитная одежда |
|
|
Меры и средства личной профилактики |
|
|
Режимы обеззараживания |
|
|
Методы обеззараживания материала от больного, подозрительного на заболевания чумой, для проведения клинического анализа |
|
|
Количество защитных противочумных костюмов I типа или других средств индивидуальной защиты, разрешенных к применению в учреждениях медицинского профиля |
|
|
|
|
УТВЕРЖДАЮГлавный государственный санитарный врач Российской Федерации - Первый заместитель Министра здравоохранения Российской Федерации Г.Г. Онищенко6 апреля 2001 г. Дата введения: с момента утверждения |
3.4. САНИТАРНАЯ ОХРАНА ТЕРРИТОРИИ
Организация и проведение первичных
мероприятий в
случаях выявления больного (трупа), подозрительного
на заболевания карантинными инфекциями,
контагиозными вирусными геморрагическими
лихорадками, малярией и инфекционными болезнями
неясной этиологии, имеющими важное
международное значение
Методические указания
МУ 3.4.1028-2001
1. Область применения
1.1. В методических указаниях приведены материалы по инфекционным заболеваниям, требующим проведения мероприятий по санитарной охране территории Российской Федерации, клинико-эпидемиологическая характеристика отдельных нозологических форм и синдромов, действия медицинского персонала при выявлении больного (трупа), схемы информации и оповещения, лечения и экстренной профилактики, комплектование укладок, правила забора и транспортирования материала, применение защитных костюмов, режимы дезинфекции.
1.2. Указания предназначены для специалистов, работающих в центрах Госсанэпиднадзора, лечебно-профилактических учреждениях, органах управления здравоохранением субъектов Российской Федерации, противочумных учреждениях.
1.3. Методические указания обязательны для выполнения на всей территории Российской Федерации медицинскими и санитарно-эпидемиологическими учреждениями, независимо от их подчинения и форм собственности.
1.4. Методические указания разработаны на основании Федерального закона Российской Федерации «О санитарно-эпидемиологическом благополучии населения» и Положения о государственном санитарно-эпидемиологическом нормировании.
2. Нормативные ссылки
2.1. Федеральный закон РФ «О санитарно-эпидемиологическом благополучии населения» № 52 от 30 марта 1999 года.
2.2. Санитарная охрана территории Российской Федерации. СанПиН 3.4.035-95.
2.3. Международные санитарные правила (1969 г.) (3-е аннотированное издание). - Женева, 1984.
2.4. Семинар Европейского регионального бюро Всемирной организации здравоохранения по пересмотру Международных медико-санитарных правил. Испытание процедуры уведомления на основе синдромного подхода, 1997.
2.5. Профилактика и борьба с заразными болезнями, общими для человека и животных. / Сб. санитарных и ветеринарных правил. 7. Чума. СП 3.1.090-96.
2.6. Безопасность работы с микроорганизмами I - II групп патогенности. СП 1.2.011-94.
2.7. Порядок учета, хранения, передачи и транспортировки микроорганизмов I - IV группы патогенности. СП 1.2.036-95. - М., 1995.
2.8. Профилактика паразитарных болезней Российской Федерации. СанПиН 3.2.569-96.
2.9. Руководство по профилактике чумы. Саратов, 1992.
2.10. Руководство по клинике, диагностике и лечению опасных инфекционных болезней. - М., 1994.
2.11. Инструкция по организации и проведению противохолерных мероприятий № 01-19/50-11 от 03.06.95.
2.12. Инструкция по экстренной профилактике и лечению опасных инфекционных заболеваний. - М., 1984.
2.13. Вирусные геморрагические лихорадки: доклад Комитета экспертов ВОЗ (Серия технических докладов ВОЗ, № 721). - Женева. - ВОЗ, 1986.
2.14. Приказ Минздрава РФ от 2.07.99. № 263 «О введении в действие Перечня инфекционных заболеваний, требующих проведения мероприятий по санитарной охране территории Российской Федерации».
2.15. Порядок разработки, экспертизы, утверждения, издания и распространения нормативных и методических документов системы государственного санитарно-эпидемиологического нормирования. Р 1.1.005-96.
3. Требования
к перечню инфекций, требующих проведения
мероприятий по санитарной охране территории
В соответствии с Федеральным законом «О санитарно-эпидемиологическом благополучии населения» от 30 марта 1999 года № 52-ФЗ Перечень инфекционных заболеваний, требующих проведения мероприятий по санитарной охране территории Российской Федерации, определяется Министерством здравоохранения Российской Федерации.
На основании приказа Минздрава России № 263 от 2.07.99 в данный Перечень вошли: холера, чума, желтая лихорадка, геморрагическая лихорадка Хунин (Аргентинская), Мачупо (Боливийская), лихорадка Ласса, болезни, вызванные вирусом Марбург, Эбола, малярия. На все эти нозологические формы распространяется действие предлагаемого документа. Помимо этого авторы считали необходимым регламентировать правила проведения мероприятий при лихорадке Крым-Конго, эпидемические проявления которой интенсифицировались в последние годы на юге России, вызывая крупные вспышки с высокой летальностью.
Кроме того, имеет значение также выявление неэндемичных для данной местности инфекций невыясненной этиологии с необычно высокими показателями заболеваемости и летальности.
4. Общие
сведения о карантинных заболеваниях (чума, холера,
желтая лихорадка), контагиозных вирусных геморрагических
лихорадках (Марбург, Эбола, Ласса, Аргентинская,
Боливийская, Крым-Конго), малярии (далее Болезни)
4.1. Чума - зооантропонозная природно-очаговая бактериальная инфекционная болезнь, сопровождающаяся высокой летальностью и возможностью эпидемического распространения.
Природные очаги чумы существуют на всех континентах, кроме Австралии и Антарктиды, и занимают приблизительно 6 - 7 % территории суши. В Азии, Африке, Северной и Южной Америке и на океанских островах насчитывается около 50 государств, на территории которых обнаружены или предполагается наличие природных очагов чумы. В Африке природные очаги охватывают отдельные регионы северной, западной, экваториальной и южной частей континента. В Азии энзоотичные по чуме территории расположены в ряде стран Южного (Индия, Непал), Юго-Восточного (Вьетнам, Мьянма, Индонезия, Таиланд, Камбоджа) и Восточного (Монголия, Китай) регионов. Природная очаговость в Америке отмечена в 15 штатах США, в 2 штатах Канады и в 1 штате Мексики. В Южной Америке природные очаги зарегистрированы в 6 странах (Аргентина, Боливия, Бразилия, Эквадор, Перу, Венесуэла) и на Гавайских островах. На территории СНГ насчитывается 43 автономных природных очага чумы, расположенных на Юго-Востоке России, в Волго-Уральском междуречье, Казахстане, Средней Азии, на юге Сибири, в Забайкалье, на Кавказе и в Закавказье.
Возбудитель чумы - грамотрицательная полиморфная неподвижная бактерия Yersinia pestis семейства Enterobacteriaceae рода Yersinia. Обладает высокой устойчивостью во внешней среде: в различных субстратах выживает от 30 дней до 6 - 7 месяцев. Хорошо переносит низкие температуры, замораживание; чувствителен к высушиванию, нагреванию, но быстро разрушается под действием дезинфицирующих средств.
Источники инфекции - больные животные и больной человек. Естественная инфицированность чумой выявлена почти у 250 видов животных, среди которых имеются представители 8 отрядов класса Млекопитающих. Основными носителями в природных очагах чумы являются: в Евразии - сурки, суслики, песчанки, полевки, пищухи, крысы; в Северной Америке - суслики, луговые собачки, хомяки, полевки; в Южной Америке - хомяки, кролики, морские свинки, опоссумы; в Северной и Западной Африке - песчанки и крысы, в Южной Африке - многососковая и другие виды крыс, песчанки, в Тропической Африке - крысы. Переносчиками чумы являются эктопаразиты животных и человека (блохи, иксодовые и гамазовые клещи).
Чрезвычайную опасность для людей представляют больные чумой сельскохозяйственные и дикие промысловые животные (верблюды, сурки, зайцеобразные, лисы и др.), а также сырье животного происхождения (мясо, субпродукты, шкуры, кожа, шерсть).
Механизм заражения человека при чуме может быть трансмиссивным (при укусе блох), контактным (при снятии шкурок и разделке туш больных животных), аспирационным с воздушно-капельным и воздушно-пылевым путями передачи (при снятии шкурок, рубке мяса, при контакте с больными первичной или вторичной легочной формами чумы), а также алиментарным при употреблении в пищу инфицированного мяса.
Продолжительность инкубационного периода легочной, септической формами чумы - 1 - 3 суток, бубонной чумы 3 - 6 суток, в исключительных случаях, при заражении вакцинированных, инкубационный период может увеличиться до 8 - 10 суток.
Для чумы характерны: внезапное начало, резкий подъем температуры (до 39 °С и выше), слабость, головная и мышечные боли, тошнота, рвота, бред. На фоне интоксикации развивается сердечная недостаточность. Различают: бубонную, кожную, септическую, легочную и кишечную формы чумы. Чаще всего наблюдается бубонная, затем легочная, септическая и редко - кишечная и кожная формы заболевания. Летальность зависит от клинической формы, срока начала лечения и составляет от 10 до 50 % (прилож. 1).
4.2. Холера - острая антропонозная бактериальная инфекционная болезнь.
Эндемичными по холере регионами являются некоторые страны Азии, Африки, временно эндемичными - страны Латинской Америки, заносные случаи регистрируются во всех регионах мира.
Возбудитель: холерный вибрион группы 01 классического или эльтор биовара, группы не 01, (0139) семейства Vibrionaceae, рода Vibrio.
Источником инфекции может быть больной человек или вибриононоситель.
Механизм заражения человека - фекально-оральный (водный, контактно-бытовой, пищевой путь передачи). Продолжительность инкубационного периода холеры 3 - 5 суток.
Для холеры характерно внезапное начало, профузная диарея, иногда рвота, быстро развивающееся обезвоживание организма больного, ацидоз и сосудистый коллапс; температура тела обычно нормальная или понижена. При отсутствии лечения показатели летальности могут превышать 50 %, причем смерть больного иногда наступает уже через несколько часов после начала заболевания; при правильном лечении показатель летальности не превышает 1 %. Нередко отмечаются легкие формы заболевания, проявляющиеся только диарейным синдромом. Может наблюдаться бессимптомное виб-риононосительство (прилож. 1).
4.3. Желтая лихорадка - зоонозная и антропонозная природно-очаговая вирусная инфекционная болезнь.
Болезнь эндемична на обширных территориях Южной, Центральной, Западной и отчасти Восточной Африки, в зоне влажных тропических лесов.
Существуют две эпидемиологические формы желтой лихорадки -зоонозная (джунглевая, сельская, природно-очаговая, где источник возбудителя - обезьяны) и антропонозная (городская, где резервуар инфекции - человек).
Возбудитель РНК-содержащий вирус из семейства Flaviviridae, рода Flavivirus.
Механизм передачи возбудителя трансмиссивный, переносчики в городских очагах - комары Aedes aegypti, в джунглях - некоторые виды лесных комаров.
Инкубационный период заболевания 3 - 6 дней, реже удлиняется до 9 - 10 дней. Заболевание может протекать тяжело, или в легкой абортивной, а также в бессимптомной форме. Клинически выраженное заболевание начинается остро, температура тела за 1 - 2 дня повышается до 39 - 40 °С, сохраняясь 3 - 4 дня и повторяясь вновь спустя 1 - 2 дня. На 3 - 4 день болезни возникает вторая фаза заболевания: цианоз, желтуха, носовые кровотечения, кровоточивость десен, примесь крови в рвотных массах и фекалиях, увеличение и болезненность печени и селезенки при пальпации. При тяжелом течении развивается шок. Летальность составляет 5 - 10 %, но может повышаться до 25 - 40 % (прилож. 1).
4.4. Лихорадка Марбург - зоонозная природно-очаговая вирусная инфекционная болезнь. Лихорадка Марбург в настоящее время установлена на ряде территорий Африки: ЦАР, Демократическая Республика Конго (Заир), Уганда, Кения, Зимбабве, ЮАР, Либерия.
Природный резервуар инфекции не известен. Источник инфекции - больной человек. При вспышке лихорадки Марбург в 1967 г. в ФРГ и Югославии предполагали, что источником инфекции была африканская зеленая мартышка Cercopithecus aethiops.
В эксперименте восприимчивы к вирусу Марбург также обезьяны Масаса mulatta (Macaca rhesus), Saimiri sciureus, морские свинки. В экспериментах прослежено размножение вируса в организме комара Aedes aegypti.
Возбудитель - РНК-содержащий вирус из семейства Filoviridae.
Передача вируса лихорадки Марбург осуществляется контактным путем через поврежденные кожу и слизистые оболочки при по-
падании на них контаминированных крови, мочи, носоглоточного отделяемого. Вирус Марбург может сохраняться до 2 месяцев в семенной жидкости реконвалесцентов.
Инкубационный период заболевания составляет от 3 до 16 суток (как правило, от 3 до 9).
Для лихорадки Марбург характерно острое начало с быстрым подъемом температуры, проявлениями миалгии, конъюнктивита, болей в области груди. Характерными признаками являются внезапное наступление состояния прострации и появление на 5 - 7 день папулезной сыпи на туловище, ягодицах и внешней поверхности рук, которая через сутки превращается в макуло-папулезную, образуя затем диффузные поражения. С 5 - 7 дня развивается геморрагический синдром в виде носовых, желудочных, маточных кровотечений. Возможны психические и неврологические нарушения. В тяжелых случаях смерть наступает от токсемии, сердечной слабости, мозговых расстройств. Продолжительность заболевания примерно 2 недели. Летальность - 26 % (прилож. 1).
4.5. Лихорадка Эбола - зоонозная природно-очаговая вирусная инфекционная болезнь.
Впервые вспышки лихорадки Эбола наблюдались в Судане и Демократической Республике Конго (Заире) в 1976 году. Заболевание установлено в зоне влажных тропических лесов Западной (Кот-д'Ивуар, Либерия) и Центральной (Заир, Габон, экваториальные районы Судана) Африки. В 1996 году зарегистрирован первый случай заболевания на территории ЮАР. Серологические исследования, проведенные при помощи реакции иммунофлюоресценции, показали наличие специфических антител к вирусу Эбола у жителей ряда районов Камеруна, ЦАР, Нигерии, Сьерра-Леоне, Гвинеи и Сенегала. В 1989, 1990 и 1992 гг. в США и Италии зарегистрированы заболевания, вызванные этим возбудителем, среди обезьян Масаса fascicularis, завезенных с Филиппин, таким образом, ареал вируса включает: Сенегал, Гвинею, Сьерра-Леоне, Либерию, Чад, Судан, Камерун, ЦАР, Габон, Конго, Демократическую Республику Конго, Уганду, Кению, Зимбабве, Мадагаскар, Филиппины, ЮАР, Кот-д'Ивуар.
Источник инфекции - больной человек, природный резервуар не известен. Установлено наличие непатогенного для человека вируса Эбола у обезьян семейства Cerconitecoceae с Филиппин, а также у одичавших морских свинок. Обезьяны, вероятно, не являются резервуаром возбудителя в природе, поскольку у них, как и у людей, развивается острое, нередко с летальным исходом, заболевание.
Возбудитель - РНК-содержащий вирус из семейства Filoviridae.
Механизмы передачи возбудителя инфекции аналогичны таковым при лихорадке Марбург. Для лихорадки Эбола характерны 5 - 15 последовательных передач вируса, развитие внутрибольничных вспышек.
Инкубационный период для человека составляет от 4 до 21 суток (чаще 7 - 8 суток).
Для лихорадки Эбола характерна высокая контагиозность, острое начало заболевания, сопровождающееся развитием тяжелой интоксикации. Через 2 - 3 дня появляются тошнота, рвота, диарея. На 4 - 6 день на туловище появляется эритематозная макуло-папулезная сыпь, которая, распространяясь на другие части тела, становится сливной. В полости рта обнаруживаются мелкие язвочки, глотание болезненное. С 3 - 7 дня развивается геморрагический синдром, проявляющийся различного рода кровотечениями, субконъюнктивальными кровоизлияниями, гематурией. Летальность -от 50 до 88 %, при внутрибольничных вспышках достигает 100 % (прилож. 1).
4.6. Лихорадка Ласса - зоонозная природно-очаговая вирусная инфекционная болезнь.
В настоящее время эндемичными являются некоторые страны Западной (Сьерра-Леоне, Нигерия, Сенегал, Мали, Гвинея, Либерия) и Центральной (Демократическая Республика Конго, Буркина Фасо, ЦАР) Африки.
Источник инфекции в природных очагах - многососковая крыса Mastomys natalensis, как правило, обитающая вблизи поселений человека, а также черная крыса Rattus rattus, мыши Mus minitoides и летучие мыши семейства Кожановых (Vespertilionidae). Больной человек также является источником инфекции.
Вирус Ласса - РНК-содержащий вирус из семейства Arenaviridae - вызывает у грызунов длительную персистирующую инфекцию, во время которой инфицируется моча, секреты в полости носа и рта. Попадание их в пищу человека и воду, а также высыхание в составе пыли может обусловить реализацию фекально-орального механизма с пищевым и водным путями передачи и аспирационного механизма с воздушно-пылевым путем передачи инфекции.
Возможна контактная или парентеральная передача вируса от человека человеку при контаминации предметов обихода выделениями (кровавая мокрота, кровавые рвотные массы) или кровью больных.
Инкубационный период у человека составляет от 3 до 21 суток, чаще 7 - 10 суток.
Начало болезни редко бывает острым, чаще симптомы развиваются постепенно. Вначале больные предъявляют жалобы на общее недомогание, слабые мышечные боли, болезненность при глотании, конъюнктивит и невысокую лихорадку. Постепенно состояние больного ухудшается, температура тела повышается до 40 °С, нарастают симптомы интоксикации с проявлениями геморрагического диатеза, язвенно-некротического фарингита, тонзиллита, лимфаденита, миозита. Возможны стертые, субклинические формы инфекции. В тяжелых случаях развиваются отеки, асцит, гидроторакс, инфекционно-токсический шок, острая почечная недостаточность. Продолжительность заболевания от 7 до 30 суток в зависимости от тяжести процесса. Летальность от 1 - 2 до 16 % (прилож. 1).
4.7. Аргентинская геморрагическая лихорадка (лихорадка Хунин) -зоонозная природно-очаговая вирусная инфекционная болезнь.
Болезнь эндемична для центральных районов Аргентины.
Источник инфекции в природных очагах - грызуны Calomys musculinus и Calomys laucha (маисовая мышь), у которых наблюдается латентная инфекция. Переносчиками вируса от грызуна к грызуну могут быть гамазовые клещи.
Возбудитель инфекции (вирус Хунин) - РНК-содержащий вирус из семейства Arenaviridae.
Постоянное выделение грызунами вируса в окружающую среду с мочой приводит к заражению людей аэрогенным путем или через слизистые оболочки глаз.
Загрязнение слюной или мочой больных грызунов пищевых продуктов способствует алиментарному заражению. Контагиозность низкая. Инкубационный период у человека продолжается от 7 до 16 суток.
Клинические проявления характеризуются лихорадкой, выраженной интоксикацией и геморрагическим синдромом. Характерные признаки - постозность лица, шеи, увеличение лимфатических узлов, энантема на слизистых оболочках конъюнктив и рта, тошнота и рвота, кровотечения из десен и носа. Продолжительность заболевания от 10 до 30 суток в зависимости от тяжести процесса. Летальность - 1 - 15 % (прилож. 1).
4.8. Боливийская геморрагическая лихорадка (лихорадка Мачупо) - зоонозная природно-очаговая вирусная инфекционная болезнь.
Болезнь эндемична для северо-восточных районов Боливии.
Источник инфекции в природных очагах - мелкие хомякообразные грызуны Caomys callosus. Контагиозность низкая. Передача возможна при тесном контакте с больным.
Возбудитель инфекции (вирус Мачупо) - РНК-содержащий вирус из семейства Arenaviridae. У хронически инфицированных животных выражена стойкая вирусемия и выделение вируса в окружающую среду со слюной и мочой. Выделяя вирус, грызуны постоянно контаминируют окружающую среду, поэтому возможно инфицирование человека воздушно-пылевым или алиментарным путем.
Инкубационный период 12 - 15 суток. Заболевание начинается постепенно с нарастанием лихорадки, постепенно нарастающими болями в области лба, в пояснице, суставах. Продолжительность заболевания 2 - 3 недели. Летальность составляет 20 - 30 % (прилож. 1).
4.9. Крымская, вызванная вирусом Конго геморрагическая лихорадка - зоонозная природно-очаговая арбовирусная инфекционная болезнь.
Болезнь распространена в странах Восточной, Западной и Южной Африки, а также в Китае, Афганистане, Иране, Ираке, Индии, Египте, Сирии, ОАЭ, Молдавии, Болгарии, Венгрии, Греции, Югославии, Франции, среднеазиатских странах СНГ, Украине (Крым, Донецкая и Херсонская области) и в России (Краснодарский и Ставропольский края, Астраханская и Ростовская области).
Вирус Крымской геморрагической лихорадки - РНК-содержащий вирус из семейства Bunyaviridae, рода Nairovirus.
Переносчиками инфекции являются клещи 27 видов и подвидов. Наибольшую роль играют клещи рода Hyalomma. В цикл поддержания вируса в природных очагах вовлечены как дикие, так и домашние животные. Заражение человека происходит через укус клеща. Инкубационный период 2 - 14 суток. Заболевание начинается внезапно. Кровь и выделения больных высокозаразны. Заражение от больного может осуществляться контактным путем. В больницах и лабораториях возможен аспирационный механизм передачи. В литературе неоднократно описывались случаи внутрибольничных и внутрилабораторных вспышек. Летальность достигает 50 % (прилож. 1).
4.10. Малярия - группа антропонозных трансмиссивных инфекций, вызываемых простейшими рода Plasmodium. У человека малярию вызывают 4 вида плазмодиев: P. vivax (возбудитель трехдневной малярии), P. malariae (возбудитель четырехдневной малярии), P. falciparum (возбудитель тропической малярии), P. ovale (возбудитель малярии, подобной трехдневной). Резервуаром (источником) инфекции является человек (больной или паразитоноситель). Преобладающий механизм заражения трансмиссивный, через укус инфицированной самки комаров рода Anopheles (большинство из них питаются кровью в ночное время). Инфицированный от человека комар становится опасным для заражения человека (при оптимальных параметрах температуры воздуха) через определенный промежуток времени - P. vivax - через 7, P. falciparum – 8 - 10, P. malariae - 30 - 35, P. ovale - 16 дней. При температуре воздуха ниже +16 °С (для P. vivax) и +18 °С (для остальных видов возбудителя) развитие возбудителя в переносчике (комар) прекращается. Заражение человека возможно парентеральным путем - при гемо-трансфузиях от донора - паразитоносителя, при проведении парентеральных манипуляций недостаточно обработанными инструментами. Иногда наблюдается вертикальная (трансплацентарная) передача (тропическая малярия).
Продолжительность существования плазмодиев в организме человека (без лечения) составляет для P. falciparum до 1,5 лет, для P. vivax и P. ovale - до 4 лет, для P. malariae - в отдельных случаях пожизненно.
В России ежегодно регистрируются случаи завоза малярии в основном из Таджикистана и Азербайджана. Регистрируются вторичные от завезенных случаи малярии в Нижегородской, Саратовской, Курганской, Московской областях и Краснодарском крае.
Инкубационный период для Р, falciparum составляет, в среднем, 12 суток, для P. vivax - 14 суток, для P. malariae - 30 суток; при заражении некоторыми штаммами P. vivax в северном полушарии инкубационный период может быть гораздо более продолжительным (6 - 9 мес).
Тропическая малярия (возбудитель Plasmodium falciparum) -тяжелое заболевание, угрожающее жизни больного, проявляется лихорадкой, ознобом, сильной потливостью и головными болями; может наблюдаться острый энцефалит, нарушение ориентировки, делирий и кома (церебральная форма малярии) или шок; болезнь имеет рецидивирующее течение, показатели летальности при этой форме инфекции высокие. Трехдневная и четырехдневная форма малярии (возбудители Plasmodium vivax, P. ovale или Р. malariae) -менее опасны (но не для младенцев); классические приступы болезни начинаются слабостью и потрясающими ознобами, после чего наблюдается постепенный подъем температуры с головной болью и тошнотой, а затем - профузное потоотделение; приступы повторяются через определенные промежутки времени, иногда с нерегулярными интервалами; рецидивы обычно наблюдаются в течение нескольких месяцев (прилож. 1).
5.
Определение синдромов инфекционных болезней неясной
этиологии, представляющих чрезвычайную в эпидемическом
отношении опасность (далее Синдромы)
Инфекционные болезни неясной этиологии, характеризующиеся необычно высоким уровнем заболеваемости с высокой летальностью, тенденцией к быстрому распространению в обществе, отсутствием ранее эпидемических проявлений в данной местности (синдром острой геморрагической лихорадки, острый респираторный синдром, острый диарейный синдром, острый синдром желтухи, острый неврологический синдром и др.).
Эти инфекционные заболевания сопровождаются недостаточностью функций основных органов, или изменением (потерей) сознания, или циркуляторным коллапсом. Они характеризуются следующими синдромами:
5.1. Синдром острой геморрагической лихорадки
• острое начало с лихорадкой, продолжающееся менее трех недель;
• сочетание двух следующих симптомов: геморрагическая сыпь или геморрагическая пурпура, носовое кровотечение, кровь в мокроте, кровь в стуле, иной геморрагический симптом;
• отсутствие известных предраспологающих факторов неинфекционного характера у заболевшего.
Каждый случай требует уведомления.
5.2. Острый респираторный синдром
• острое начало с кашлем разной интенсивности;
• лихорадка до 40° и выше;
• расстройство дыхания (одышка, цианоз, тахикардия);
• тяжелое течение заболевания с явлениями интоксикации (гипотония, сопорозное или коматозное состояние);
• возраст более 5 лет;
• отсутствие известных предраспологающих факторов неинфекционного характера у заболевшего.
Уведомление следует направлять только о группе случаев (5 и более), имеющих важность для общественного здравоохранения.
5.3. Острый диарейный синдром
• острое начало диареи;
• тяжелое течение заболевания с обезвоживанием (более 7 %), олигурией;
• острая почечная недостаточность;
• возраст более 5 лет;
• отсутствие известных предраспологающих факторов неинфекционного характера у заболевшего.
Уведомление следует направлять только о группе случаев (5 и более), имеющих важность для общественного здравоохранения.
5.4. Острый синдром желтухи
• острое начало желтухи;
• тяжелое течение заболевания с интоксикацией;
• отсутствие известных предраспологающих факторов неинфекционного характера у заболевшего.
Уведомление следует направлять только о группе случаев (5 и более), имеющих важность для общественного здравоохранения.
5.5. Острый неврологический синдром
• острое начало дисфункции нервной системы, определяемое одним или более из следующих симптомов: острое нарушение функции психики (например, ухудшение памяти, ненормальное поведение, сниженный уровень сознания); острое начало паралича; судороги; симптомы раздражения мозговых оболочек; непроизвольные движения (например, хорея, тремор, клонические подергивания мышц);
• прочие тяжелые симптомы поражения нервной системы;
• тяжелое течение заболевания;
• отсутствие известных предраспологающих факторов у заболевшего.
Уведомление следует направлять только о группе случаев (5 и более), имеющих важность для общественного здравоохранения.
5.6. Другие синдромы, подлежащие регистрации и
требующие уведомления
Любые другие тяжелые инфекционные заболевания в острой форме (течение до 3 недель).
Уведомление следует направлять только о группе случаев (5 и более), имеющих важность для общественного здравоохранения.
6.
Порядок планирования мероприятий по предупреждению
завоза и распространения Болезней и Синдромов
Мероприятия по предупреждению завоза и распространения опасных инфекционных заболеваний на территорию Российской Федерации проводятся на основании действующих «Правил по санитарно-эпидемиологической охране территории Российской Федерации» и «Международных санитарных правил» в соответствии с комплексными планами противоэпидемических мероприятий по санитарной охране территорий республик, краев, областей, городов и районов, разработанных органами и учреждениями Госсанэпиднадзора и здравоохранения совместно с органами исполнительной власти субъектов Российской Федерации и местного самоуправления.
Комплексные планы должны быть согласованы со всеми заинтересованными министерствами, ведомствами, организациями и утверждены (1 раз в каждые 5 лет) главой администрации (правительства) соответствующей территории, коррективы вносятся ежегодно. В комплексных планах должны быть предусмотрены следующие основные вопросы:
• определение персонального состава санитарно-противоэпидемической комиссии (СПК) и медицинского противоэпидемического штаба;
• порядок информации о выявленном больном вышестоящих органов и учреждений здравоохранения и Госсанэпиднадзора по подчиненности, глав администраций субъектов Российской Федерации, комитетов по ГОЧС, других заинтересованных ведомств (прилож. 2);
• определение учреждения для транспортировки больных в стационар;
• выделение консультантов (инфекциониста, эпидемиолога, бактериолога или вирусолога) из числа наиболее квалифицированных специалистов;
• выделение, освобождение и перепрофилирование помещений для целевой и провизорной госпитализации больных, изоляции контактных, для развертывания обсерваторов в случае наложения карантина;
• оборудование площадки для обработки эвакотранспорта;
• определение лабораторной базы для диагностических исследований;
• выделение и подготовка персонала для работы в очаге;
• обеспечение запаса лечебных, профилактических, диагностических, дезинфицирующих средств и защитных костюмов;
• определение моргов;
• обеспечение транспортом всех функциональных подразделений, работающих в очаге;
• выделение помещений под общежитие для персонала;
• материальное и финансовое обеспечение всех мероприятий по локализации и ликвидации очага;
• проведение прививок и медицинского наблюдения за населением;
• организация экстренной профилактики контингентов риска;
• ветеринарные мероприятия;
• санитарно-гигиенические мероприятия;
• ограничительные мероприятия (карантин);
• осуществление надзора за ввозимыми грузами, товарами, сырьем, продуктами питания из стран, эндемичных по карантинным инфекциям, проведение выборочного лабораторного исследования санитарно-опасных грузов по эпидпоказаниям;
• создание выездных лабораторных групп для проведения исследования материала от больного (подозрительного) в регионе, где выявлен больной;
• информационно-разъяснительная работа среди населения.
Главные врачи ЦГСЭН и руководители органов управления и здравоохранения доводят комплексные планы до сведения руководителей всех задействованных учреждений, систематически их корректируют, проверяют реальность исполнения путем проведения тренировочных учений для повышения практических навыков в работе по ликвидации эпидемических очагов.
На основе комплексного плана в каждом медицинском учреждении должен быть составлен оперативный план проведения противоэпидемических мероприятий в случае выявления больного (трупа). План должен корректироваться постоянно по мере кадровых и других изменений в учреждении. Вводится в действие руководителем учреждения при выявлении (поступлении) подозрительного больного (прилож. 3).
Оперативные планы медицинского учреждения должны содержать перечень конкретных мероприятий при выявлении больного (трупа), подозрительного на одну из перечисленных инфекций, направленных на локализацию очага:
• способ передачи информации руководителю учреждения (заместителю);
• способ оперативного информирования руководителей вышестоящих медицинских учреждений по подчиненности (номера телефонов и фамилии конкретных лиц);
• учреждения, предусмотренные в комплексном плане для госпитализации больного, эвакуации больного, проведения дезинфекции (адреса, номера телефонов, фамилии руководителей учреждений);
• наличие и место хранения укладок с запасом необходимых медикаментов для лечения больного, дезинфицирующих средств, средств личной профилактики и индивидуальной защиты, забора материала на лабораторное исследование (фамилия лица, ответственного за укомплектование укладок, их хранение, возможность доступа к ним в нерабочее время);
• материальное обеспечение всех мероприятий, в том числе на случай аварийных ситуаций (выход из строя источников водоснабжения, электроэнергии, связи, транспорта и т. п.);
• в оперативных планах лечебно-профилактических учреждений, выделенных под госпиталь, провизорный госпиталь, изолятор должны иметься графические схемы развертывания этих подразделений (поэтажные планы) с указанием назначения каждого помещения, а также списочный состав формирований (основной и дублирующий), список необходимого оборудования для полного целевого функционирования данного формирования с указанием учреждений и организаций, которые должны будут поставлять недостающее оборудование и т. п.
7.
Общие принципы, порядок организации и проведения
противоэпидемических мероприятий при выявлении
больного (трупа)
Все первичные противоэпидемические мероприятия проводятся при установлении предварительного диагноза, который ставится на основании характерной клинической картины заболевания и эпидемиологического анамнеза. При установлении окончательного диагноза противоэпидемические мероприятия проводятся в соответствии с Федеральным законом «О санитарно-эпидемиологическом благополучии населения», нормативными и инструктивно-методическими документами и приказами Министерства здравоохранения и Департамента Госсанэпиднадзора Российской Федерации по каждой нозологической форме и предусматривают комплекс мероприятий, обеспечивающих локализацию и создание условий для быстрой ликвидации эпидемического очага:
• выявление больного (трупа);
• информация о выявленном больном (трупе) - руководителю учреждения в установленном порядке (прилож. 2);
• уточнение диагноза;
• временная изоляция больного с последующей его госпитализацией;
• оказание больному необходимой медицинской помощи (прилож. 4);
• забор материала на лабораторное исследование (прилож. 5, 6);
• выявление, регистрация лиц, соприкасавшихся с больным или с другими зараженными объектами;
• в случае выявления больного с подозрением на чуму, холеру, КВГЛ, временная изоляция лиц, контактных с больным в любом свободном помещении до решения эпидемиолога о мерах, которые к ним должны применяться (изоляция, экстренная профилактика, медицинское наблюдение), временное запрещение входа в здание (объект) и выхода из него, а также бесконтрольного перемещения внутри объекта, транспортное средство, эвакуация больного, подозрительного на заболевание в специальный инфекционный госпиталь (стационар), провизорный госпиталь, контактных - в изолятор;
• проведение текущей и заключительной дезинфекции.
Первичные противоэпидемические мероприятия являются составной частью комплекса противоэпидемических мероприятий по локализации и ликвидации эпидемического очага, которые включают в себя, кроме перечисленных, следующие мероприятия:
• медицинское наблюдение за населением;
• выявление и провизорная госпитализация всех больных;
• экстренная профилактика населения (по показаниям);
• выявление умерших от неизвестных причин, патологоанатомическое вскрытие трупов, взятие материала для лабораторного исследования, кроме умерших от КВГЛ*;
______________
* Вскрытие умерших от КВГЛ, а также забор материала от трупа для лабораторного исследования не производится в связи с большим риском заражения. Такие манипуляции допускаются в исключительных случаях на основании специального разрешения Главного государственного санитарного врача РФ.
• введение и проведение ограничительных мероприятий (карантин);
• проведение ежедневного анализа заболеваемости с учетом нозологической формы у выявленного больного (трупа);
• проведение дезинфекционных, дезинсекционных и дератизационных мероприятий;
• санитарный контроль за объектами внешней среды и эпидемиологически опасными грузами (лабораторный контроль за объектами внешней среды - возможными источниками и факторами передачи, пищевыми продуктами, наблюдение за состоянием численности грызунов и их блох);
• ветеринарное наблюдение за верблюдами, домашними животными и т. д.;
• проведение эпизоотолого-эпидемиологического обследования;
• информационно-разъяснительная работа среди населения об эпидемической ситуации.
Объем и конкретный характер мероприятий определяется нозологической формой инфекции и данными эпидемиологического обследования, которое проводится немедленно после выявления больного (трупа).
Противоэпидемические мероприятия проводят местные органы и учреждения здравоохранения и Госсанэпиднадзора совместно с территориальными противочумными учреждениями, которые осуществляют методическое руководство и оказывают консультативную и практическую помощь.
Руководство мероприятиями по локализации и ликвидации эпидемического очага осуществляет Санитарная противоэпидемическая комиссия (СПК). Для эффективного и своевременного проведения мероприятий по локализации и ликвидации очага инфекции, подозрительной на вышеуказанные заболевания, должно быть предусмотрено обеспечение каждого лечебно-профилактического и санитарно-эпидемиологического учреждения оперативной бесперебойной связью (телефон, радио, телетайп, факс и др.).
Все лечебно-профилактические и санитарно-эпидемиологические учреждения Министерства здравоохранения, других министерств и ведомств должны иметь необходимый запас:
• медикаментов для проведения симптоматической терапии, экстренной профилактики, химиопрофилактики малярии (прилож. 4);
• средств личной профилактики (прилож. 8);
• средств индивидуальной защиты - противочумные костюмы I типа, другие средства индивидуальной защиты, разрешенные к применению (прилож. 7, 11);
• дезинфицирующих средств.
Первая информация о выявлении больного (трупа), чумой, холерой, КВГЛ, Крымской геморрагической лихорадкой, желтой лихорадкой или малярией осуществляется: главному врачу лечебно-профилактического учреждения, который передает ее станции скорой медицинской помощи, дезстанции города, руководителю здравоохранения и главному санитарному врачу соответствующей территории. Во все перечисленные адреса информация должна поступать не позднее 2 часов с момента выявления больного.
Руководитель здравоохранения и главный врач ЦГСЭН вводят в действие комплексный план противоэпидемических мероприятий, информирует о случае заболевания соответствующие учреждения и организации, предусмотренные планом, в том числе территориальное противочумное учреждение, администрацию (правительство) административной территории (не позже 6 часов после выявления больного) (прилож. 2).
При установлении предварительного диагноза и проведении первичных противоэпидемических мероприятий при указанных болезнях необходимо руководствоваться следующими сроками инкубационного периода:
• чума - 6 дней;
• холера - 5 дней;
• желтая лихорадка - 6 дней;
• Крымская геморрагическая лихорадка - 14 дней,
• лихорадки Эбола, Марбург, Ласса, боливийская, аргентинская - 21 день;
• Синдромы невыясненной этиологии - 21 день.
Во всех случаях выявления больного (трупа) немедленная информация в органы и учреждения здравоохранения и Госсанэпиднадзора по подчиненности должна содержать следующие сведения:
• фамилия, имя, отчество, возраст (год рождения) больного (трупа);
• название страны, города, района (территории), откуда прибыл больной (труп), каким видом транспорта прибыл (номер поезда, автомашины, рейс самолета, судна), время и дата прибытия;
• адрес постоянного места жительства, подданство больного (трупа);
• дата заболевания;
• предварительный диагноз, кем поставлен (фамилия врача, его должность, название учреждения), на основании каких данных (клинических, эпидемиологических, патологоанатомических);
• дата, время место выявления больного (трупа);
• где находится больной в настоящее время (стационар, морг, самолет, поезд, пароход и т. д.);
• краткий эпидемиологический анамнез, клиническая картина и тяжесть заболевания;
• принимал ли химиотерапевтические препараты, антибиотики, когда, дозы, количество, даты начала и окончания приема;
• получал ли профилактические прививки, сроки прививок;
• меры, принятые по локализации и ликвидации очага заболевания (количество выявленных лиц, контактных с больным (трупом), дезинфекционные и другие противоэпидемические мероприятия);
• какая требуется помощь: консультанты, медикаменты, дезинфекционные средства, транспорт и т. п.;
• подпись под данным сообщением (фамилия, имя, отчество, занимаемая должность);
• фамилии передавшего и принявшего данное сообщение, дата и час передачи сообщения.
Вопрос о порядке госпитализации и лечения больного, подозрительного на упомянутые инфекции, решается в каждом конкретном случае в зависимости от тяжести заболевания: все транспортабельные больные немедленно направляются санитарным транспортом с места выявления в предусмотренные для этих случаев стационары; нетранспортабельным больным неотложная помощь оказывается на месте с вызовом оснащенной всем необходимым бригады скорой помощи для последующей его транспортировки в стационар.
Осмотр больного консультантами является обязательным, должен осуществляться на месте выявления или немедленно после госпитализации.
Забор материала от больных производится медицинскими работниками стационара, где госпитализирован больной, в присутствии и под руководством специалистов по особо опасным инфекциям ЦГСЭН или противочумных учреждений, вирусологических центров. В случае невозможности быстрого прибытия указанных специалистов забор материала от больного осуществляют два медицинских работника, один из которых должен быть врач-инфекционист или терапевт (хирург), имеющий специальную подготовку по особо опасным инфекциям.
Допускается забор материала от больного, подозрительного на холеру (испражнения, рвотные массы) медицинским работником на дому, по месту работы, в медицинском учреждении, где выявлен больной.
У больного, подозрительного на малярию, забор крови на исследование (тонкий мазок и толстая капля) осуществляется при его выявлении в любом медицинском учреждении (медпункт, судовой изолятор, ФАП, ФП, поликлиника, больница и т. д.) или немедленно при поступлении в стационар, если больной выявлен на дому, в вагоне поезда, на вокзале и других местах, где нет условий для взятия крови на исследование.
Правила забора материала от больного (трупа) представлены в прилож. 6. Взятый материал должен быть немедленно направлен на исследование в лабораторию, предусмотренную комплексным планом противоэпидемических мероприятий, или сохранен с соблюдением требований действующих санитарных правил по безопасности работы до прибытия специалиста. Материал сохраняют в рефрижераторе в опечатанном виде, за исключением материала на холеру, который должен храниться при комнатной температуре или в термостате.
Материал от больного, с подозрением на чуму, для проведения клинических исследований необходимо предварительно обеззараживать, (прилож. 10).
Списки лиц, соприкасавшихся с больным составляются по форме:
• фамилия, имя, отчество;
• год рождения;
• место жительства (постоянное, в данной местности);
• место работы (название предприятия, учреждения и адрес);
• путь следования (вид транспорта);
• контакт с больным (где, когда, степень и продолжительность контакта);
• наличие прививок (в зависимости от подозреваемого заболевания), когда проводились (со слов);
• дата и час составления списка;
• подпись лица, составившего список (фамилия, имя, отчество, занимаемая должность).
Медицинский персонал, находившийся вместе с больным чумой, КВГЛ, а также другие лица, общавшиеся с таким больным подлежат изоляции на срок, равный инкубационному периоду соответствующей инфекции.
За медицинским персоналом и другими лицами, контактными с больным Крымской геморрагической лихорадкой, устанавливается медицинское наблюдение на срок инкубационного периода.
Лица, имевшие непосредственный контакт с больным (носителем) холерой, могут быть изолированы или оставлены под медицинским наблюдением по указанию врача-эпидемиолога.
При выявлении больного желтой лихорадкой, за всеми лицами, которые находились с больным на одном транспортном средстве, при наличии комаров - специфических переносчиков, устанавливается медицинское наблюдение.
При выявлении больного малярией за лицами, находившимися вместе с больным, при наличии комаров устанавливается медицинское наблюдение, включая исследование крови на наличие возбудителя.
Решающим фактором при установлении диагноза являются следующие данные эпидемиологического анамнеза:
• прибытие больного из местности, неблагополучной по этим инфекциям в течение времени, равному сроку инкубационного периода;
• общение выявленного больного с аналогичными больными в пути следования, по месту жительства или работы;
• пребывание на транспортном средстве, которое следует из местности, неблагополучной по чуме, КВГЛ, желтой лихорадке или малярии при наличии на нем грызунов, блох или комаров.
• пребывание в районах, пограничных со странами, неблагополучными по указанным инфекциям, или на энзоотичной территории.
8. Первичные противоэпидемические
мероприятия при
выявлении больного в медицинском учреждении или
по месту проживания
8.1. Мероприятия при выявлении больного в стационаре
Мероприятия в лечебно-профилактических учреждениях проводятся по единой схеме согласно оперативным планам противоэпидемических мероприятий учреждений (прилож. 3).
В каждом лечебно-профилактическом учреждении в кабинетах главного врача (заместителя), врачебных и других кабинетах и на видных местах должны иметься схемы оповещения при выявлении больного (трупа) (прилож. 2), сведения о местах хранения укладок защитной одежды, дезинфицирующих средств и емкостей для их разведения, укладок для забора материала на лабораторное исследование, а также перечень обязанностей для врачей и средних медицинских работников. Укладки должны храниться в местах, доступных для работающего персонала в течение круглых суток. Место хранения укладок, ключей от комнаты и номер телефона ответственного за их хранение должны быть известны каждому сотруднику медицинского учреждения (под расписку).
Порядок передачи сообщения главному врачу или лицу, его заменяющему, устанавливается для каждого учреждения отдельно в зависимости от конкретных условий.
Информация о выявленном больном в территориальный ЦГСЭН, вышестоящие медицинские учреждения по подчиненности, вызов консультантов в стационар и эвакобригады для госпитализации больного, дезбригады для проведения заключительной дезинфекции осуществляется руководителем учреждения (лицом, его заменяющим), который также решает вопрос (совместно с эпидемиологом) о порядке, местах выставления внутренних и внешних постов:
В случае выявления больного, подозрительного на заболевание чумой, холерой, КВГЛ, или больного с одним из синдромов в каждом больничном учреждении должны быть проведены первичные противоэпидемические мероприятия.
• принимаются меры к изоляции больного по месту его выявления до его госпитализации в специализированный инфекционный стационар;
• больному оказывается необходимая медицинская помощь (прилож. 4);
• больные направляются санитарным транспортом в специально выделенные для этих больных стационары;
• нетранспортабельным больным помощь оказывается на месте с вызовом оснащенной всем необходимым бригады скорой медицинской помощи;
• медицинский работник, не выходя из помещения, где выявлен больной:
а) по телефону или через нарочного, не бывшего в контакте с больным, извещает главного врача учреждения о выявленном больном и его состоянии;
б) при подозрении на чуму, КВГЛ, Крымскую геморрагическую лихорадку медицинский работник должен закрыть нос и рот любой повязкой (полотенцем, косынкой, бинтом и т. д.) предварительно обработав руки и открытые части тела любыми дезинфицирующими средствами (хлорамин 1 %-ный, спирт 70°-ный и т. д.), и оказать помощь больному; дождаться прихода инфекциониста или врача другой специальности и покинуть кабинет. Прибывший инфекционист (терапевт) заходит в кабинет или палату к больному в защитной одежде (прилож. 7), а сопровождающий их сотрудник (медсестра, санитарка) должен около палаты развести дезинфицирующий раствор. Врач, выявивший больного, снимает медицинский халат и повязку, защищавшую его дыхательные пути, помещает их в бачок с дезинфицирующим раствором или влагонепроницаемый пакет, обрабатывает дезинфицирующим раствором обувь и переходит в соседний кабинет или другое помещение, где проходит полную обработку, переодевание в запасной комплект одежды (личную одежду и обувь помещают в брезентовый или клеенчатый мешок для обеззараживания). Ему обрабатывают 70°-ным этиловым спиртом открытые части тела, волосы, рот и горло прополаскивают 70°-ным этиловым спиртом, в нос и в глаза закапывают растворы антибиотиков или 1 %-ный раствор борной кислоты (прилож. 8). Вопрос об изоляции и экстренной профилактике решается после подтверждения диагноза консультантами (прилож. 4).
При подозрении на холеру медицинский работник должен строго соблюдать меры личной профилактики желудочно-кишечных инфекций: после осмотра больного руки следует обработать дезинфицирующим раствором (1 %-ный раствор хлорамина, 70°-ный этиловый спирт). При попадании выделений больного на одежду (спецодежду или личную), обувь следует заменить на запасную, а всю загрязненную одежду оставить для обеззараживания.
Прибывший инфекционист или опытный терапевт в защитной одежде, соответствующей выявленному заболеванию (прилож. 7), осматривает больного, подтверждает подозрение на одно из инфекционных заболеваний, по показаниям продолжает лечение больного (прилож. 4). Проводит опрос больного, выясняет эпиданамнез, выявляет лиц, бывших в контакте с больным среди:
• больных, находившихся в данном учреждении;
• больных, переведенных или направленных (на консультацию, стационарное лечение) в другие лечебные учреждения, и выписанных;
• медицинского и обслуживающего персонала (гардероб, регистратура, диагностические, смотровые кабинеты);
• посетителей, в т. ч. и покинувших учреждение к моменту выявления больного;
• лиц по месту жительства больного, работы, учебы.
В палате, где выявлен больной чумой, холерой, КВГЛ закрывают двери и окна, проводят текущую дезинфекцию (обеззараживание выделений больного, смывных вод после мытья рук, предметов ухода за больным и т. д.). Методы и средства дезинфекции изложены в прилож. 9.
Временно запрещают вход в медицинское учреждение и выход из него. Закрывают двери всего учреждения или того отделения (этажа), в котором выявлен больной, при условии полной его изоляции от других помещений. На входных дверях учреждения необходимо вывесить объявление о временном его закрытии. Прекращают сообщение между этажами. Выставляют посты у палаты, где находится больной, у входных дверей больницы (отделения) и на этажах. Запрещают хождение больных внутри отделения, где выявлен больной, и выход из него. Временно прекращают прием (выписку больных, выдачу трупов, посещение больных родственниками и другими лицами), запрещают вынос вещей из палаты, передачу историй болезни до проведения заключительной дезинфекции. Прием больных по жизненным показаниям проводят в изолированных от общего потока больных помещениях, имеющих отдельный вход.
Лица, контактные с больным чумой, холерой, КВГЛ подлежат изоляции.
За лицами, контактными с больными желтой лихорадкой, Крымской геморрагической лихорадкой, малярией устанавливают медицинское наблюдение.
При выявлении больного, подозрительного на малярию, принимают меры для его госпитализации в инфекционный стационар. В любом случае у больного необходимо взять кровь на исследование (мазок и толстая капля). Больного помещают в палату или бокс, недоступный для комаров, пробы крови передают в лабораторию.
При выявлении больного желтой лихорадкой все мероприятия, кроме лечения, аналогичны таковым при малярии.
8.2. Мероприятия при выявлении больного в поликлинике
Все мероприятия при выявлении больного на приеме в поликлинике проводят также как при выявлении в стационаре.
Главный врач поликлиники после получения извещения о выявлении больного направляет в кабинет, где выявлен больной, инфекциониста или опытного терапевта с медсестрой (санитаркой), которая доставляет к кабинету дезинфицирующий раствор.
Инфекционист (терапевт) в защитной одежде входит в кабинет к больному, для проведения его осмотра (опроса), подтверждения или снятия подозрения. Врач, выявивший больного, после того, как передает его инфекционисту, покидает кабинет. Все его дальнейшие действия описаны в разделе 8.1.
Медсестра перед кабинетом разводит дезраствор и служит для связи инфекциониста (терапевта) с главным врачом. Главный врач при подтверждении подозрения прекращает прием больных в поликлинике, выставляет посты при всех входах и выходах из поликлиники.
При выходе переписывают всех посетителей с указанием их места жительства.
В случае выявления больного чумой, холерой, КВГЛ или лиц с синдромами, бывших в близком контакте с больным, временно изолируют в одном из помещений поликлиники до прибытия эпидемиологов и решения вопроса о необходимости их помещения в изолятор..
Допускается прекращение работы в одном из отсеков здания, где расположена поликлиника, если планировка позволяет полностью изолировать помещения, которые посещал больной.
После эвакуации больного, контактных с ним, проведения заключительной дезинфекции во всех помещениях, которые посещал больной, поликлиника может работать в обычном режиме.
8.3. Мероприятия при выявлении больного в ФАПе (ФП)
Фельдшерско-акушерский (фельдшерский) пункт немедленно закрывается. Вход и выход из него прекращается. Все лица, находившиеся к этому моменту в помещении ФАПа (ФПа), считаются контактными, их берут на учет с последующей изоляцией или медицинским наблюдением. О выявлении больного фельдшер сообщает по телефону или нарочным (лицо, не находящееся в данный момент в помещении ФАПа) главному врачу центральной районной или сельской участковой больницы (или лицам, их заменяющим).
При тяжелой форме заболевания больному оказывается необходимая экстренная медицинская (догоспитальная) помощь, не дожидаясь прибытия врача. Фельдшер остается с больным до прибытия врачебной бригады.
Соблюдение мер личной профилактики, принципы лечения больного, надевание защитного костюма, выявление контактных, текущая дезинфекция и другие мероприятия проводятся, как указано в разделе 7.1 настоящего документа.
Так как на ФАПе (ФП) медработник в момент выявления больного может быть в единственном числе, то для проведения первичных противоэпидемических мероприятий он может покинуть временно свой кабинет, предварительно сняв инфицированную одежду: медицинский халат, косынку или шапочку, поместив их в дезинфицирующий раствор. Обработать открытые части лица и провести другие виды обработок (прилож. 8). Переодеться в чистую защитную одежду.
8.4. Мероприятия по выявлению больного на дому, в учреждении
При выявлении больного на дому (в учреждении) врачом поликлиники или станции скорой медицинской помощи врач принимает меры для его временной изоляции в отдельной комнате, оказывает больному медицинскую помощь, максимально обезопасив себя от заражения. О выявленном больном с помощью родственников, соседей или водителя машины скорой помощи сообщает главному врачу поликлиники или скорой медицинской помощи.
Врач, выявивший больного, обязан собрать эпиданамнез, взять на учет всех лиц, кто мог быть в контакте с больным с начала его заболевания.
После эвакуации больного и приезда бригады дезинфекторов врач снимает рабочую одежду, помещает ее в дезинфицирующий раствор, обрабатывает обувь, принимает средства личной экстренной профилактики (прилож. 8).
При выявлении больного с подозрением на малярию описанные мероприятия не требуются. Больной специальным транспортом направляется в инфекционный стационар для госпитализации. Если есть возможность, у него берут кровь для исследования, готовые препараты направляют вместе с больным в клиническую лабораторию.
8.5. Мероприятия при выявлении больного в гостинице
Врач медпункта (здравпункта) гостиницы или врач, вызванный из поликлиники, скорой помощи к проживающему в гостинице больному, заподозривший у него заболевание чумой, холерой, КВГЛ или наличие одного из Синдромов, через дежурного по этажу сообщает о выявленном больном (трупе) главному врачу поликлиники (объединения), который в соответствии с оперативным планом реализует комплекс первичных противоэпидемических мероприятий, как указано в разделе 7.1. Врач остается с больным до прибытия эвакобригады, эпидбригады, при необходимости оказывает экстренную медицинскую помощь больному (прилож. 4). Запрещается посещение посторонними лицами номера, где находится больной.
При подозрении на заболевание легочной чумой, КВГЛ врач до получения защитной одежды обрабатывает руки, открытые части тела любым подручным дезинфицирующим средством (спирт, водка, одеколон, дезодорант и т. д.), нос и рот закрывает полотенцем или маской, сделанной из подручных материалов (ваты, марли, бинта), доставленных в номер.
По согласованию с администрацией лиц, проживающих в номере вместе с больным (умершим), переводят в другое изолированное помещение.
Больного (труп) временно оставляют в номере. Закрывают двери и окна, отключают вентиляцию или кондиционер. Больному не разрешают пользоваться канализацией. На месте изыскиваются необходимые емкости для сбора выделений больного. Последние после соответствующей дезинфекции сливают в канализацию (прилож. 9).
У больного выясняют возможные контакты по гостинице и за ее пределами. Составляют списки контактных (по приведенной в разделе 7 схеме).
Директору гостиницы предлагается:
• закрыть входные двери гостиницы, не допускать в гостиницу лиц, не проживающих в ней, и полностью прекратить выход из нее;
• выставить пост у номера, где выявлен больной;
• прекратить сообщение между этажами и отдельными секциями здания гостиницы;
• запретить вход на этаж, где выявлен больной (труп), лицам, не проживающим на данном этаже;
• изолировать граждан, соприкасавшихся с больным (умершим) непосредственно, в номерах, где они проживают (кроме лиц, проживающих в одном номере с больным);
• запретить до проведения заключительной дезинфекции выносить вещи из номера больного (умершего).
При выявлении больного с подозрением на малярию описанные мероприятия не требуются. Больной специальным транспортом направляется в инфекционный стационар для госпитализации. Если есть возможность, у него берут кровь для исследования, готовые препараты направляют вместе с больным в клиническую лабораторию.
После эвакуации больного, контактных с ним (или установления за контактными медицинского наблюдения), проведения заключительной дезинфекции гостиница переходит на обычный режим работы.
8.6.
Мероприятия в патологоанатомическом отделении или бюро
судебно-медицинской экспертизы
При возникновении подозрения на чуму, холеру, КВГЛ* во время вскрытия трупа вскрытие временно прекращается до прибытия консультантов-специалистов по особо опасным инфекциям из ЦГСЭН или противочумного учреждения. Секционный стол отключается от канализации. Спуск сточных вод в канализацию прекращается. Промывные воды собираются в ведра или другие емкости, содержащие дезинфицирующие растворы. Труп накрывается клеенкой без применения дезинфицирующих средств. Если одновременно проводилось несколько вскрытий, они также прекращаются.
______________
* Вскрытие трупа с подозрением на КВГЛ только при получении разрешения Департамента Госсанэпиднадзора Минздрава РФ.
По истории болезни уточняются данные клинического и эпидемиологического обследования умершего. О предварительных результатах вскрытия немедленно ставится в известность заведующий патологоанатомическим отделением или бюро судебно-медицинской экспертизы, главный врач больницы или лицо, его заменяющее (прилож. 2, 3).
Окна, форточки и двери в секционной и других помещениях прозекторской закрываются, вентиляция отключается (кроме случаев подозрения на холеру, малярию, Синдром диареи).
Все лица, находившиеся в прозекторской, снимают рабочую одежду, выходят в чистое помещение, где обрабатывают открытые части тела 0,5 - 1 %-ным раствором хлорамина или 70°-ным спиртом, а слизистые оболочки - раствором стрептомицина при подозрении на чуму или слабым розовым раствором марганцево-кислого калия при подозрении на КВГЛ. (прилож. 8). При подтверждении диагноза персонал, занимавшийся вскрытием трупа с подозрением на чуму, КВГЛ подлежат изоляции и профилактическому лечению. За персоналом, занимавшегося вскрытием трупа с подозрением на холеру, желтую лихорадку устанавливается медицинское наблюдение.
Всю дальнейшую работу в секционном зале выполняют в защитной одежде в соответствии с нозологической формой, после прибытия консультантов. Дальнейшее вскрытие, забор материала для исследования проводится стерильными инструментами под руководством специалистов по особо опасным инфекциям. При невозможности прибытия консультантов в ближайшие 4 - 6 часов, патологоанатом заканчивает вскрытие трупа самостоятельно с соблюдением требований действующих санитарных правил биологической безопасности и производит забор материала на исследование. Во время вскрытия проводится текущая дезинфекция.
Вскрытый труп орошают дезинфицирующим раствором (3 %-ный раствор хлорамина и др.), завертывают в простыню, смоченную в дезинфицирующем растворе, и помещают в металлический гроб или деревянный, обитый внутри клеенкой. На дно засыпают хлорную известь слоем не менее 10 см. В помещении прозекторской проводят заключительную дезинфекцию.
Перевозку трупа на кладбище или в крематорий осуществляет эвакобригада в сопровождении эпидемиолога ЦГСЭН.
9. Первичные противоэпидемические
мероприятия при
выявлении больного на транспортных средствах
9.1. Мероприятия в вагоне пассажирского поезда в пути следования
Проводник, заподозривший заболевание у пассажира, информирует начальника поезда, который приглашает медработника, находящегося в поезде в качестве пассажира, а при его отсутствии из медпункта ближайшей станции. Медицинский работник, приглашенный к больному начальником поезда, после осмотра передает через проводника смежного вагона текст телеграммы о предполагаемом диагнозе у больного. Начальник поезда направляет телеграмму в адрес ближайшего по пути следования медицинского пункта или санитарно-контрольного пункта вокзала. Работники медицинского пункта вокзала или СКП информируют о выявленном больном ЦГСЭН на железнодорожном транспорте отделения (линейного участка) железной дороги (прилож. 2.2).
Принимаются меры к госпитализации больного (доставке трупа) в населенном пункте по ходу движения поезда, где имеются соответствующие условия для госпитализации и лечения больного или квалифицированного вскрытия и захоронения трупа (мероприятия в отношении иностранных граждан проводятся с учетом требований Международных санитарных правил).
Медработник совместно с поездной бригадой проводит следующие мероприятия:
• больного (труп) оставляют в купе, в котором он находился. Остальных пассажиров этого купе переводят в соседнее, предварительно освобожденное от других пассажиров, последних размещают в этом же вагоне. В плацкартных вагонах купе с больным (умершим) отгораживают простынями или одеялами;
• закрывают двери вагона, запрещают посадку и выход пассажиров до особого распоряжения, хождение пассажиров по вагону и в другие вагоны. При подозрении на чуму, КВГЛ закрывают также окна и выключают вентиляцию или кондиционер, больному оказывают медицинскую помощь. Его обеспечивают отдельной посудой для питья и приема пищи, а также емкостями для сбора и обеззараживания выделений. Медицинский работник до получения защитной одежды временно закрывает себе нос и рот полотенцем или маской, сделанной из подручных материалов (ваты, марли, бинта), не находившихся в купе с больным. При подозрении на холеру медицинский работник должен строго соблюдать меры личной профилактики желудочно-кишечных инфекций;
• в купе, где находится больной (труп), а также в других купе, коридоре вагона и туалетах проводят текущую дезинфекцию (прилож. 9);
• один из туалетов выделяют для сбора и дезинфекции выделений больного, унитаз в нем закрывают, устанавливают ведра с дезинфицирующим раствором. Второй туалет используется остальными пассажирами вагона. Туалеты обеспечивают дезсредствами для рук. Возле туалета и купе больного для вытирания ног кладется ветошь, увлажненная дезинфицирующим раствором (3 %-ный раствор хлорамина или хлорной извести);
• проводят разъяснительную работу среди пассажиров о значении проводимых мероприятий и мерах личной профилактики;
• составляют списки пассажиров, следовавших в вагоне, обслуживающего персонала, контактировавших с больным;
• после госпитализации больного проводят заключительную дезинфекцию в купе, туалетах, проходах вагона.
Вопрос о месте и порядке изоляции пассажиров, подвергшихся риску заражения, объеме дезинфекционных мероприятий решает прибывший эпидемиолог.
9.2.
Мероприятия при выявлении больного на вокзале
(железнодорожном, морском, речном, аэровокзале, автостанции)
Врач медпункта, заподозривший у больного заболевание чумой, холерой, КВГЛ и Синдромами сообщает главному врачу поликлиники по подчиненности, начальнику вокзала согласно принятой схеме оповещения. Больного изолируют в помещении изолятора или медпункта, оказывают ему при необходимости медицинскую помощь, принимают меры к немедленной госпитализации (доставке трупа). На месте обнаружения больного проводят текущую дезинфекцию (обеззараживание рвотных масс, испражнений больного).
Мероприятия в отношении врача, выявившего больного, аналогичны описанным в п. 8.1. По указанию начальника вокзала принимаются меры к прекращению доступа пассажиров в зал ожидания, где находился больной. Выявляются лица, соприкасавшиеся с больным: в билетных кассах, багажном отделении, зале ожидания, буфете, ресторане и т. д.
Дальнейшие мероприятия проводятся по указанию прибывшего врача-эпидемиолога в соответствии с оперативным планом.
Во всех помещениях, которые мог посетить больной, проводится заключительная дезинфекция.
Больной с подозрением на заболевание малярией санитарным транспортом доставляется в инфекционный стационар, противоэпидемические мероприятия не проводятся.
9.3. Мероприятия при выявлении больного в самолете
При выявлении больного на борту самолета принимаются меры к изоляции его от окружающих пассажиров в отдельном отсеке или на задних сиденьях салона, при необходимости оказывают неотложную медицинскую помощь. При подозрении на легочную чуму, КВГЛ принимаются меры, которые в какой-то мере могут предотвратить возможность воздушно-капельной передачи инфекции (отгородить кресло больного ширмой, пленкой, материалом). Информация о выявленном больном направляется в ближайший аэропорт по пути следования самолета.
При подозрении на холеру больной обеспечивается необходимым количеством крафтпакетов для сбора его выделений. Член экипажа или медицинский работник, оказывающий больному помощь, должен строго соблюдать меры личной профилактики желудочно-кишечных инфекций.
По прибытии в аэропорт самолет отводится на санитарную площадку. Его встречает врач СКП. На борт самолета поднимается врач СКП в защитной одежде.
Больной транспортом аэропорта или машиной скорой медицинской помощи доставляется в изолятор (медпункт аэропорта и т. п.) или сразу в инфекционный стационар.
Пассажиры вместе с экипажем эвакуируются через выход, противоположный от места нахождения больного. У трапа самолета кладется коврик (дорожка), смоченный дезраствором. Транспортом аэропорта все лица, находившиеся вместе с больным в самолете, доставляются в одно из помещений аэропорта, где проводят их опрос, составляют списки с указанием пути следования, адреса, места нахождения в ближайшее время (срок зависит от продолжительности инкубационного периода выявленного заболевания). На всех лиц, находившихся на борту самолета вместе с больным, составляются списки.
Вопрос о мерах в отношении контактных с больным пассажиров, членов экипажа, решает прибывший эпидемиолог, исходя из конкретной ситуации.
После эвакуации больного (трупа), пассажиров и экипажа в салоне, туалете самолета проводится заключительная дезинфекция, трап, транспорт также подлежат дезинфекции. Дальнейшие мероприятия проводятся в соответствии с оперативным планом противоэпидемических мероприятий аэропорта и с учетом требований, предусмотренных нормативными документами по санитарной охране территории Российской Федерации, а в отношении иностранных граждан - с учетом требований Международных санитарных правил.
9.4.
Мероприятия при выявлении больного на судне во время рейса
(для судов, имеющих в составе экипажа медицинских работников)
О выявлении больного (трупа), подозрительного на заболевание чумой, холерой, КВГЛ, малярией, или наличия у больного одного из Синдромов медицинский работник немедленно докладывает капитану судна.
Капитан судна сообщает об этом в порт приписки и в порт следования судна.
При выявлении подозрительного больного в ходе приема на медпункте все мероприятия проводятся, как указано п. 8.1 до момента прибытия в порт.
При выявлении больного в каюте медработник, не выходя из нее, через членов команды сообщает о больном начальнику медицинского пункта (медчасти) и капитану судна, запрашивает защитную одежду, необходимые медикаменты, средства экстренной профилактики, растворы дезинфицирующих средств, до получения которых должен строго соблюдать меры личной профилактики в зависимости от предполагаемого диагноза.
В обоих случаях больной остается на месте выявления (медпункт, каюта); обеспечивается индивидуальной посудой и предметами ухода. Двери и окна каюты, где находится больной, закрываются; не допускается вход и выход из каюты. Отключается вентиляция или кондиционер (кроме случаев холеры и малярии). Больному при необходимости оказывается медицинская помощь. Выделяется персонал для ухода за больным; обеспечивается охрана каюты, проводится текущая дезинфекция. При выявлении больного, подозрительного на малярию, желтую лихорадку, его помещают в каюту с засеченными окнами и дверьми с целью предотвращения доступа комаров.
Персонал, выделенный для временного обслуживания больного, подозрительного на чуму, холеру, КВГЛ, Синдромы, должен работать в соответствующей защитной одежде (прилож. 7.2).
Труп помещают в специальное хранилище.
Во всех помещениях, где находился больной (труп) до момента изоляции, проводится заключительная дезинфекция, а при необходимости - дезинсекция и дератизация.
Выявляют лиц, имевших наиболее тесный и продолжительный контакт с больным (трупом), которых помещают в развернутый изолятор. За остальными пассажирами и экипажем устанавливают медицинское наблюдение в течение срока, равного инкубационному периоду предполагаемой нозологической формы болезни. При необходимости проводят экстренную профилактику. При появлении первых признаков подозреваемой инфекционной болезни среди лиц, за которыми осуществляется медицинское наблюдение, они изолируются в отдельную каюту.
Усиливается контроль за санитарным состоянием судна.
По прибытии в порт любого судна, на борту которого был выявлен больной (труп), все дальнейшие противоэпидемические мероприятия проводятся в соответствии с планом порта.
10. Первичные
противоэпидемические мероприятия,
проводимые бригадами эпидемиологов, эвакуации и
дезинфекции при выявлении больных с подозрением на чуму,
холеру, КВГЛ и Синдромы
10.1. Мероприятия бригады эпидемиологов (эпидбригады)
Члены эпидбригады по прибытии к месту выявления больного (трупа) перед входом в помещение, где находится больной (труп), надевают защитные костюмы в зависимости от предполагаемого диагноза.
Врач эпидбригады:
• уточняет у больного данные эпиданамнеза, круг лиц, которые общались с ним (с указанием даты, степени и длительности контакта);
• определяет контингента лиц, подлежащих изоляции, медицинскому наблюдению, экстренной профилактике, а также объекты для дезинфекции;
• обеспечивает контроль за эвакуацией больного и соприкасавшихся с ним лиц, проведением текущей и заключительной дезинфекции (при отсутствии врача-дезинфектора).
• контролирует правильность проведенных ограничительных мероприятий (степень изоляции помещения, где находится больной (труп), правильность выставления постов, а также других мероприятий, направленных на локализацию очага и прерывание путей передачи инфекции);
• определяет объекты, подлежащие лабораторному исследованию;
• сообщает главному врачу ЦГСЭН по телефону (при отсутствии связи - с нарочным) уточненные сведения о контактных и проведенных первичных мероприятиях по локализации очага.
10.2. Мероприятия бригады эвакуации (эвакобригада)
При получении информации о случае заболевания подозрительного на чуму, холеру, желтую лихорадку или Синдром для эвакуации больного (трупа) направляется бригада эвакуаторов.
Эвакобригада должна состоять из врача и двух помощников (фельдшер, санитар).
Машина должна быть обеспечена: посудой с плотно закрывающейся крышкой для сбора выделений больного, запасом растворов дезинфицирующих средств для проведения текущей дезинфекции во время перевозки больного и медикаментами для оказания экстренной помощи.
При выезде к больному необходимо взять защитную одежду в зависимости от предполагаемого диагноза: при подозрении на чуму, КВГЛ - противочумный костюм I типа, на холеру, желтую лихорадку - IV типа (прилож. 7).
Перед входом в помещение, где выявлен больной, члены бригады надевают защитные костюмы под наблюдением врача.
Для перевозки больного легочной чумой, КВГЛ, с Синдромом острой геморрагической лихорадки или острым респираторным синдромом необходимо использовать специальные санитарные машины, предварительно, по возможности, герметизированные (щели заклеены лейкопластырем, окна плотно закрыты и т. д.). Шофер эвакобригады при наличии изолированной кабины должен быть одет в комбинезон, при отсутствии ее - в тот же тип костюма, что и остальные члены бригады.
Запрещается сопровождение больного родственниками и знакомыми.
После доставки больного в больницу бригада проходит на территории больницы полную санитарную обработку с дезинфекцией защитной одежды.
Машина, предметы ухода за больным подвергаются заключительной дезинфекции на территории больницы силами самой больницы или бригад дезинфекционного отделения районного (городского) ЦГСЭН или дезинфекционной станции.
При транспортировке с места выявления (амбулаторно-поликлинического учреждения, дома, гостиницы, вокзала и т. д.) трупа человека, умершего от заболевания, подозрительного на чуму, холеру, КВГЛ, желтую лихорадку или Синдром неясной этиологии, члены эвакобригады должны соблюдать те же меры личной профилактики, как и при госпитализации больного.
Труп, тщательно обернутый простыней и клеенкой (во избежание вытекания жидкости), на специально выделенном транспорте, в сопровождении эвакуаторов, одетых в защитную одежду, перевозят в морг, предусмотренный комплексным планом по санитарной охране территории. Из морга труп перевозится на кладбище или в крематорий эвакобригадой с обязательным сопровождением специалистов отделов особо опасных инфекций ЦГСЭН или противочумных учреждений.
Захоронение проводится при строгом соблюдении требований действующих санитарных правил по безопасности работы.
Заключительную дезинфекцию в очаге проводит бригада дезинфекторов.
10.3. Мероприятия бригады дезинфекции (дезбригада)
По прибытии на место проведения дезинфекции члены бригады надевают защитную одежду в зависимости от предполагаемого диагноза. Заключительную дезинфекцию в очаге проводят немедленно после эвакуации больного (трупа). При подозрении на чуму, в случае необходимости, одновременно проводят дезинсекцию и дератизацию.
Для проведения обеззараживания в очаг входят два члена бригады, один дезинфектор остается вне очага. В обязанность последнего входит прием вещей из очага для камерной дезинфекции, приготовление дезинфицирующих растворов, поднос необходимой аппаратуры и др.
Перед проведением дезинфекции необходимо закрыть окна и двери в помещениях, подлежащих обработке. Проведение заключительной дезинфекции начинают от входной двери здания, последовательно обрабатывая все помещения, включая комнату, где находился больной. В каждом помещении с порога, не входя в комнату, обильно орошают дезинфицирующим раствором пол и воздух. При холере орошение воздуха не проводят.
При малярии дезинфекция не проводится, при наличии комаров проводят обработку помещений инсектицидами.
Дальнейший порядок и методы проведения дезинфекции определены действующими инструктивно-методическими указаниями для каждой нозологической формы.
За членами эпидбригад, эвако- и дезбригад устанавливается медицинское наблюдение на срок, равный инкубационному периоду подозреваемой инфекции. Наблюдение проводят по месту работы или жительства.
Приложение 1
(справочное)
Общие сведения о чуме, холере, желтой
лихорадке,
контагиозных вирусных геморрагических лихорадках
Ласса, Эбола, Марбург, Боливийской, Аргентинской,
Крымской, малярии (Болезни)
I.I. Клинико-эпидемиологическая характеристика Болезней
|
Основные клинические признаки |
Основные эпидемиологические признаки |
Заболевания, с которыми необходимо дифференцировать |
||||
|
Инкубационный период |
Источник инфекции |
Пути передачи |
Условия заражения |
|||
ЧУМА |
||||||
|
При любой клинической форме чумы начало заболевания внезапное, острое, без продромальных явлений. Сильный озноб, быстрое повышение температуры до 38 - 40 °, резкая головная боль, головокружение, раннее нарушение сознания, бессонница, бред, иногда рвота. Состояние беспокойства, возбуждения. У других больных заторможенность, оглушенность. Лицо покрасневшее, одутловатое, затем становится осунувшимся, черты его заостряются. Гиперемия конъюнктив, глаза окружены темными кругами. Страдальческое выражение лица, нередко полное страха, ужаса. Язык обложен («меловой язык»), припухший, нередко тремор. Сухость слизистых полости рта. Зев гиперемирован, миндалины могут быть увеличены.Быстро нарастают явления сердечнососудистой недостаточности. Через сутки развиваются характерные для каждой формы признаки болезни. Бубонная форма (наиболее частая) - основным признаком является бубон (воспаление ближайшего к месту внедрения возбудителя чумы лимфатического узла). Бубон резко болезненный, плотный, спаянный с окружающей подкожной клетчаткой (неподвижный, плохо контурируемый). |
6 суток (от 1 до 6 суток), у вакцинированных до 8 - 10 суток) |
Грызуны, хищники, верблюды, больной человек |
Трансмиссивный - через блох. Контактный - через кровь, выделения больного человека, зараженных животных Аэрогенный воздушно-капельный, воздушно-пылевой. Алиментарный - через зараженную пищу |
1. Нахождение в предшествующие заболеванию 6 дней в поле, степи, пустыне, горах, где есть природные очаги чумы. 2. Участие в прирезке больного верблюда или ухода за ним, обработка верблюжьего мяса. 3. Охота на территории природного очага чумы на сурков, сусликов, тарбаганов, зайцев, мелких хищников (хорь, ласка). 4. Снятие шкурок и разделка тушек грызунов и хищников, добытых на территории природных очагов. |
|
|
|
|
5. Уход за больными чумой или тесный контакт с ними). 6. Участие в ритуале похорон умершего |
Бубонную и кожную формы - с туляремией (бубон подвижный, менее болезненный, хорошо контурируется) с кожной формой сибирской язвы (отсутствие болезненности, значительная отечность, дополнительное высыпание вокруг струпа новых пузырьков). Сапом (узелки болезненные, лимфангоит). Легочную форму с крупозной пневмонией (наличие вязкой мокроты ржавого цвета, явление интоксикации проявляется позднее). С гриппозной бронхопневмонией (катаральные явления, менее выраженная интоксикация, быстрое падение температуры). Туберкулезом легких (данные анамнеза и лабораторных исследований). Легочной формой сибирской язвы (катаральные явления, сравнительное обилие перкуторных и особенно аускультативных данных). Септическую форму - с септическим состоянием различной этиологии на основании эпиданамнеза |
||||
|
Кожная, кожно-бубонная формы встречаются сравнительно редко. При кожной форме, переходящей обычно в кожно-бубонную, выявляются изменения в виде некротических язв, фурункула, геморрагического карбункула. Различают быстро сменяющиеся стадии: пятно, папула, везикула, пустула. Язвы при чуме на коже отличаются длительностью течения, заживают медленно, образуя рубцы. Легочная форма - на фоне общетоксических признаков появляются боли в грудной клетке, одышка, рано наступает угнетение психики, бред; кашель появляется с самого начала заболевания. Мокрота часто пенистая с прожилками алой крови. Характерно несоответствие между данными объективного обследования легких и общим тяжелым состоянием больного. Септическая форма - ранняя тяжелая интоксикация, чрезвычайно тяжелые общие симптомы заболевания и быстрая смерть (резкое падение кровяного давления, кровоизлияния на слизистых, коже, кровотечение во внутренних органах). Примечание: не исключена возможность развития чумного менингита с тяжелым течением, заканчивающегося неблагоприятным исходом. Широкое применение антибиотиков, изменяющих клиническую картину чумы, может привести к появлению стертых и атипичных форм болезни. Кишечная форма - встречается крайне редко. На фоне высокой температуры и выраженной интоксикации больные жалуются на боли в животе, рвоту с примесью крови и жидкий стул с примесью крови. Без своевременно начатого лечения заболевание заканчивается летально |
|
|
||||
ХОЛЕРА |
||||||
|
Различают: легкое течение холеры при которой жидкий стул и рвота могут быть однократными. Обезвоживание почти не выражено и не превышает 3 % массы тела (дегидратация I степени). Самочувствие удовлетворительное. Жалобы на сухость во рту и повышенную жажду. Больные за медицинской помощью не обращаются, выявление их затруднительно. Без бактериологического исследования зачастую невозможно провести дифференциальный диагноз с желудочно-кишечными заболеваниями другой этиологии. Продолжительность болезни - 1 - 2 дня. При среднетяжелом течении холеры начало острое с появления обильного стула (иногда может предшествовать рвота - гастрический вариант). Стул становится все более частым - 15 - 20 раз в сутки, постепенно теряет каловый характер и приобретает вид рисового отвара (может быть желтоватым, коричневым с красноватым оттенком, вида «мясных помоев»). Понос не сопровождается болями в животе, тенезмами. Иногда могут быть умеренные боли в области пупка, дискомфорт, урчание в животе. Вскоре к поносу присоединяется обильная рвота, без тошноты. Нарастает обезвоживание организма, потеря жидкости составляет 4 - 6 % массы тела (дегидратация II степени). Появляются судороги отдельных групп мышц. Голос сиплый. Жалобы больных на сухость во рту, жажду, недомогание, слабость. Отмечается цианоз губ, иногда акроцианоз. Снижается тургор кожи. Язык сухой. Тяжелое течение холеры характеризуется выраженной степенью обезвоживания, с потерей жидкости 7 - 9 % от массы тела и нарушением гемодинамики (дегидратация Ш степени). У больных частый, обильный, водянистый стул, рвота, выраженные судороги мышц. Отмечается падение артериального давления. Пульс слабый, частый. Одышка, цианозы кожных покровов, олигурия или анурия. Черты лица заострившиеся, глаза и щеки впалые, голос сиплый, вплоть до афонии. Тургор кожи резко снижен, кожная складка не расправляется. Пальцы рук и ног морщинистые. Язык сухой. Урчание в животе, легкая болезненность в эпигастрии и околопупочной области. Больные жалуются на резчайшую слабость, неутолимую жажду. Потеря жидкости, достигающая 8 - 10 % от веса тела больного, а также солевой дефицит приводят к развитию состояния, известного как алгид. При алгиде падает артериальное давление вплоть до его исчезновения. Пульс отсутствует, резкая одышка (до 50 - 60 в мин). Выраженный общий цианоз кожных покровов, судороги мышц конечностей, живота, лица. Олигурия, а затем анурия. Афония. Субнормальная температура тела до 35,5 °С. Кожа холодная, тургор ее резко снижен, выражен симптомом «рука прачки». Объем стула уменьшается до прекращения. При проведении немедленной регидратации, вновь появляется частый стул и может быть рвота. В периферической крови увеличение числа эритроцитов, лейкоцитов, гипокалиемия. Примечание: Особую диагностическую трудность представляет бессимптомное вибриононосительство. Выявление носителей основывается на положительных результатах бактериологического исследования, причем присутствие вибрионов в испражнениях носителя непостоянно. |
5 суток (от 10 часов до 5 суток) |
Больной человек, вибриононоситель |
Фекально-оральный, через воду и пищу. Контактный |
1. Нахождение в предшествующие заболеванию S дней в неблагополучном по холере населенном пункте, районе, иностранном государстве. 2. Уход за больным диареей. 3. Использование для питья необеззараженной воды или использование для купания и других нужд воды открытого водоема. 4. Употребление в пищу слабосоленой рыбы домашнего изготовления, креветок, раков, крабов, морской капусты и других продуктов с недостаточной термической обработкой. 5. Употребление в пищу овощей и фруктов, привезенных из неблагополучных по холере районов. 6. Работы связанные с эксплуатацией открытых водоемов (водолазы, рыбаки), обслуживанием канализационных и водопроводных сооружений |
Отравление грибами (анамнестические данные, болевой синдром). Отравление клещевиной (анамнестические данные). Отравления неорганическими и органическими ядами (групповые отравления, результаты химического анализа). Пищевые токсикоинфекции, сальмонеллезы (болевой синдром, повышение температуры, сравнительно редкое развитие заболевания до степени алгида, данные бактериологического исследования). Ботулиническая интоксикация (тошнота, рвота, головокружение, комплекс нервнопаралитических явлений, анамнез и данные лабораторных исследований). Бактериальная дизентерия лихорадочная реакция, тенезмы, схваткообазные боли в животе, симптомы гемоколита, стул со слизью и кровью). Отравление ядохимикатами, применяемыми в сельскохозяйственном производстве (анамнестические данные). |
|
|
ЛИХОРАДКА ЛАССА |
||||||
|
В раннем периоде болезни симптомология чаще неспецифична. Начало болезни постепенное, повышение температуры, озноб, недомогание, головная, мышечные боли. На первой неделе заболевания развивается тяжелый фарингит, с появлением белых пятен или язв на слизистой глотки, миндалин, мягкого неба. Затем присоединяются тошнота, рвота, диарея, боли в груди и животе. На второй неделе диарея проходит, но боли в животе и рвота могут сохраняться. Нередко отмечается головокружение, снижение зрения и слуха. Появляется пятнисто-папулезная сыпь. При тяжелой форме болезни нарастают синдромы токсикоза, появляются геморрагический диатез, нарушение со стороны ЦНС и органов дыхания. Кожа лица и груди становится красной, лицо и шея отечны, температура держится около 40 °С, сознание спутанное. Отмечается олигурия. Могут увеличиваться подкожные кровоизлияния на руках, ногах, животе. Нередки кровоизлияния в плевру, причиняющие острую боль в груди. Лихорадочный период длится 7 - 21 день. Смерть чаще наступает на 2-й неделе болезни от острой сердечнососудистой недостаточности. Наряду с тяжелыми встречаются легкие и субклинические формы заболевания |
От 3 до 21 суток, чаще 7 - 10 суток |
Грызуны (многососковая крыса и др.), больной человек |
От грызунов к человеку передается, по-видимому, контактным и воздушно-пылевым путем в природном очаге. Предполагают воздушно-капельный, контактный и парентеральный способы передачи от человека к человеку |
1. Пребывание в странах Западной и Центральной Африки (в сельской местности). 2. Уход за больным (или контакт) геморрагической лихорадкой, прибывшим из-за рубежа. 3. Участие в ритуале похорон умершего от геморрагической лихорадки прибывшего из Западной и Центральной Африки. |
Диагностика лихорадки Ласса, Эбола, Марбург по клиническим признакам в первые дни болезни крайне затруднительны. Любой случай лихорадки с полиморфной тяжелой клинической картиной в пределах 3-х недель после убытия из эндемичной местности, общения с больными особо опасной вирусной инфекцией или контакта с заразным материалом должен расцениваться как заболевание, подозрительное на особо опасную вирусную инфекцию. При лихорадках Марбург, Эбола отмечается острое начало заболевания, фарингит, сильный отек шеи и лица. В остальном клиническая картина этих трех заболеваний сходна. Лихорадку Ласса, Эбола, Марбург дифференцируют с малярией (исследование крови на плазмодии малярии, пробное лечение антималярийными препаратами - хлорохин внутримышечно), брюшным тифом выделение гемокультуры, пробное лечение левомицетином, эритромицином, тетрациклином) стрепптококковыми и др. септицемиями (посев крови); при наличии геморрагии с желтой лихорадкой, лихорадками Денге, Крымскойгеморрагической и др. |
|
|
ЛИХОРАДКА МАРБУРГ |
||||||
|
Заболевание имеет острое начало и характеризуется быстрым подъемом температуры, миалгиями. На 3 - 4 день болезни появляются тошнота, боли в животе, сильная рвота, понос. Диарея может продолжаться несколько дней, в результате чего наступает значительное обезвоживание организма. К 5 дню у большинства больных сначала на туловище, затем на руках, шее и лице появляются сыпь, конъюнктивит, развивается геморрагический диатез, который выражается в появлении петехий на коже, энантемы на мягком небе, гематурии, кровотечения из десен, в местах шприцевых уколов и др. Заболевание нередко осложняется бактериальной пневмонией, орхитом и гепатитом. Острый лихорадочный период длится около 2 недель. В тяжелых случаях смерть наступает на 7 - 17 день болезни от острой сердечной недостаточности |
От 3 до 16 суток (чаше 3 - 9 суток) |
Обезьяны из семейства Cercopi thecoceae, больной человек |
Предполагают воздушно-капельный, контактный и парентеральный способы передачи |
1. Пребывание в Восточной и Южной Африке. 2. Контакт с африканскими зелеными мартышками, их органами, тканями, выделениями. 3. Уход за больным человеком (или реконвалесцентом) геморрагической лихорадкой или заболеванием с неясной этиологией, в т.ч. протекавшего с геморрагическим синдромом и прибывшего из районов Восточной и Южной Африки. 4. Участие в ритуале похорон умершего от геморрагической лихорадки. Лабораторное заражение |
|
|
|
ЛИХОРАДКА ЭБОЛА |
||||||
|
Заболевание начинается остро с повышения температуры до 39 °С, появления общей слабости, сильной головной боли. Затем появляются боли в области шейных и поясничных мышц и мышцах ног, развивается конъюнктивит. Больные нередко жалуются на сухой кашель, резкие боли в груди, сильную сухость в горле и глотке, которые мешают есть и пить и часто приводят к появлению трещин и язв на языке и губах. На 2 - 3 день болезни появляются боли в животе, рвота и понос. Через несколько дней стул становится дегтеобразным или содержит яркую кровь. Диарея часто вызывает дегидратацию различной степени. Обычно на 5 день болезни больные имеют характерный внешний вид: запавшие глаза истощение, слабый тургор кожи. Полость рта сухая, покрыта мелкими язвами, похожими на афтозные. На 5 - 6 день болезни сначала на груди, затем на спине и конечностях появляется пятнисто-папулезная сыпь, которая через 2 суток исчезает. На 4 - 7 день болезни развивается геморрагический синдром (кровотечения из носа, дёсен, ушей, мест шприцевых уколов, кровавая рвота, мелена) и тяжёлая ангина. Часто отмечаются симптомы, свидетельствующие о вовлечении в процесс ЦНС (тремор, судороги, парестезии, менингеальные симптомы, резкая заторможенность или наоборот возбуждение, раздражительность и агрессивность, в тяжёлых случаях развивается отёк мозга, энцефалит). Смерть наступает на 8 - 9 день болезни от кровопотери и шока. |
21 сутки (чаще от 4 до 16 суток) |
Обезьяны из семейства Cercopi thecoceae, больной человек |
Предполагают воздушно-капельный, контактный и парентеральный |
1. Пребывание в странах Западной и Центральной Африки. 2. Уход за больным (или контакт) человеком геморрагической лихорадкой или заболеванием с неясной этиологией, в т. ч. протекавшего с геморрагическим синдромом и прибывшего из районов Западной и Центральной Африки. 3. Участие в ритуале похорон умершего от геморрагической лихорадки. 4. Лабораторное заражение. |
|
|
ЖЕЛТАЯ ЛИХОРАДКА |
||||||
|
Заболевание начинается остро, температура тела за 1 - 2 дня повышается до 39 - 40 °С, затем наступает короткий период ремиссии, вслед за которым развивается гепатонефротоксическая стадия с геморрагическими проявлениями. Кровотечения из носа и дёсен, «чёрная» рвота, кровь (старая или свежая) в кале, желтуха, анурия, прогрессирующая протеинурия, уремическая кома, гипотония, шок. Смертельный исход через 10 дней от начала заболевания. Заболевание может протекать в лёгкой абортивной форме, а также в бессимптомной форме. Показатель летальности при тяжёлой форме - до 80 %, при легких и бессимптомных формах - около 1 %. |
3 - 6 суток, реже удлиняется до 9 - 10 суток |
Различные виды обезьян, больной человек |
Трансмиссивный: в Африке через комара Aedes aegypty (в городах), Aedes africanus (в джунглях); в Америке через комара рода Haemogogus. |
1. Пребывание в странах Африки, Центральной и Южной Америки, при отсутствии в анамнезе сведений о прививке против этой инфекции. 2. Нахождение на транспортном средстве, следующем из указанных выше регионов мира. 3. Погрузочно-разгрузочные работы в морском порту или аэропорту, на транспорте, прибывшем из эндемичных стран при наличии в трюмах, грузовых отсеках комаров - специфических переносчиков жёлтой лихорадки. |
Желтую лихорадку дифференцируют от малярии с помощью исследования толстой капли крови (наличие малярийного плазмодия). От лихорадки Паппатачи - по наличию инъекции сосудов склер при последней. По наличию мучительных болей в спине и суставах, лимфаденита, эритематозной сыпи при лихорадке Денге. От геморрагических лихорадок по раннему проявлению геморрагического синдрома и наличию в разгар болезни нейгрофильного лейкоцитоза при них, а также по наличию бледного носогубного треугольника и отсутствию отёчности губ. От иктерогеморрагического лептоспироза по характерным для него болям в икроножных мышцах, наличию менингиальных симптомов, нейтрофильного лейкоцитоза. От вирусного гепатита отличается жёлтая лихорадка по наличию при ней симптомов поражения почек, геморрагического синдрома при неяркой желтухе. |
|
|
АРГЕНТИНСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА (ЛИХОРАДКА ХУНИН) |
||||||
|
Начало постепенное. В первые 3 - 4 дня отмечается субфебрильная температура тела, головная боль, миалгии, раздражительность и нарушение сна. Нередко на слизистой оболочке рта появляется геморрагическая экзантема. Иногда появляется экзантема на лице и шее, отек лица. У многих больных выявляется распространенная лимфаденопатия В конце начального периода температура достигает уровня 37,5 - 38,5 °С. С 4 - 5 дня развивается период разгара болезни продолжительностью 8 - 12 дней. Этот период характеризуется нарастанием токсических проявлений и геморрагическим синдромом в виде кожных кровоизлияний, носовых кровотечений, мелены, кровавой рвоты. Возможно развитие шока. Характерным признаком болезни считается брадикардия. У некоторых больных развивается олигурия. Описано появление признаков энцефалита. Возможно развитие некротических изменений в печени. Период реконвалесценции характеризуется снижением температуры тела и медленным выздоровлением больного. Летальность достигает 16 - 30 % |
7 - 16 суток. |
Мелкие хомячки рода Calomys, другие хомякообразные грызуны. Больной человек (редко). |
От грызунов к человеку контактным способом. В природном очаге воздушно-пылевым путем. От человека к человеку контактным и парентеральным, предполагается возможность реализации аспирационного механизма передачи. |
1. Пребывание в сельской местности центральных районов Аргентины. 2. Употребление в пищу продуктов, инфицированных выделениями грызунов. 3. Непосредственный контакт с выделениями больных (редко). |
Почти постоянное отсутствие у больных влажного кашля, воспаления в горле и насморка помогает провести дифференциальную диагностику с острой респираторной инфекцией. Увеличение печени, спленомегалия и желтуха при лихорадке Хунин не отмечаются. |
|
|
БОЛИВИЙСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА (ЛИХОРАДКА МАЧУПО) |
||||||
|
Начало заболевания постепенное. К 3 - 4 суткам болезни температура достигает 39 - 39,5 °С. Больные жалуются на постоянные боли в области лба. На 2-е сутки появляется люмбаго, боли в средних по величине суставах. В тяжелых случаях отмечают загрудинные боли. Характерны боли в горле. Из объективных признаков следует отметить гиперемию конъюнктив, лица и шеи, гингивит, фарингит, застойные явления в глотке и петехии на мягком небе. Продолжительность заболевания 2 - 3 недели в зависимости от тяжести процесса. Летальность - 20 - 30 %. |
12 - 15 суток |
Мелкие хомячки рода Calomys, другие хомякообразные грызуны. Больной человек (редко) |
От грызунов к человеку контактным путем. В природном очаге воздушно-пылевым путем. От человека к человеку контактным и парентеральным, предполагается возможность реализации аспирационного механизма передачи. |
1. Пребывание в сельской местности центральных районов Аргентины. 2. Употребление в пищу продуктов, инфицированных выделениями грызунов. 3. Непосредственный контакт с выделениями больных (редко). |
Необходим дифференциальный диагноз с малярией, лихорадками желтой и Денге (см. выше). |
|
|
МАЛЯРИЯ |
||||||
|
Клиническая картина болезни характеризуется приступами лихорадки, развивающимися с определённой периодичностью, с жаром, ознобом, потоотделением, гемолитической анемией, гепатоспленомегалией. Предшествует приступу продромальный период. Продолжительность приступа от 1 - 2 ч до 12 - 14 ч, при тропической малярии - 24 - 36 ч. На высоте приступа наблюдается гиперемия лица, инъекция сосудов склер; кожные покровы туловища сухие и горячие, конечности часто холодные. Тахикардия, гипотония, тоны сердца приглушены. Слизистые сухие, язык покрыт густым белым налётом. Осложнения: кома, гемолитическая анемия, гемоглобинурийная лихорадка, геморрагический и отёчный синдром, алгид, психозы, почечная недостаточность, разрыв селезёнки. Тропическая малярия (P. falciparam) - наиболее тяжёлая форма малярии, часто заканчивается комой. Течение трёхдневной малярии (Vivax - малярия) доброкачественное, осложнения наблюдаются редко. Ovale-малярия характеризуется доброкачественным течением. Четырёхдневная малярия (P. malariae) характеризуется частым чередованием приступов, иногда развиваются сдвоенные приступы. Характерно большое число рецидивов на протяжении многих лет |
P. Falciparum - 12 суток. P. vivax - 14 суток. P. malariae - 30 суток (6 - 9 месяцев). P. ovale-7 - 20 суток |
Больной человек |
Трансмиссивный -комарами рода Anopheles. Парентеральный - при гемотрансфузиях от донора паразитоносителя, манипуляциях недостаточно обработанными инструментами. Трансплацентарный (в редких случаях - тропическая малярия) |
1. Пребывание на эндемичных территориях. 2. Пребывание в местности, где присутствуют больные люди (человек) и комары - специфические переносчики |
Дифференциальный диагноз основывается на эпидемиологических (пребывание на эндемичных по малярии территориях), клинических и лабораторных данных. Приступы малярии дифференцируют с гриппом, сыпным и брюшным тифом, лептоспирозом, менингококковой инфекцией, геморрагической лихорадкой, вирусным гепатитом, арбовирусной инфекцией, риккетсиозом, сепсисом - по периодичности приступов, бледно-жёлтой окраске кожных покровов и склер, тахикардии и раннему увеличению печени и селезёнки. Кроме клинических признаков, диагноз подтверждается наличием плазмодиев в крови. |
|
|
КРЫМСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА (КГЛ) |
||||||
|
В течение болезни выделяются периоды: начальный, геморрагический и реконвалесценции. Заболевание начинается остро, с ознобом, температура в первый же день достигает 39 - 40 °С. Выражены резкая головная боль, слабость, сонливость, ломота во всём теле, суставные и мышечные боли, тошнота; возможны рвота, боли в животе, в пояснице, сухость во рту. В начальном периоде весьма характерны - резкая гиперемия лица, шеи, верхних отделов грудной клетки, зева, инъецированность конъюнктивапьных сосудов, артериальная гипотония, относительная брадикардия, увеличение печени. Первый (начальный) период длится 1 - 2 дня. Геморрагический период (обычно ему предшествует кратковременное снижение температуры) развивается на 2 - 6-й день болезни. К числу его проявлений относятся: геморрагическая сыпь на животе, боковых поверхностях грудной клетки, в области плечевого пояса, нередко на спине, бедрах, предплечье, гематомы в местах инъекций, кровоизлияния в слизистые оболочки, носовые и маточные кровотечения, кровохарканье, макрогематурия, кровоточивость слизистой дёсен, рта, языка, конъюнктив. Особенно грозным в прогностическом отношении является возникновение желудочных и кишечных кровотечений. Длительность геморрагического периода-до 12 дней. Летальность до 32 - 37 % |
14 суток (от 1 до 14 суток, чаще всего 2 - 7 суток) |
Дикие мелкие млекопитающие (заяц-русак, ёж ушастый, мышь домовая, суслик малый), клещи. Больной человек. |
Трансмиссивный - через укус клещей, мокрецов. Контактный - выделения больных, преимущественно кровь, возможно - при снятии шкурок и разделке тушек зайца-русака, суслика малого и ежа-ушастого. Предполагается аэрогенный (воздушно-капельный, воздушно-пылевой). |
1. Нахождение в предшествующие 14 дней перед заболеванием в поле, степи, лесостепи, поименно-речных районах энзоотичных по КГЛ территориях в период с мая по сентябрь (Трудовая деятельность, связанная с животноводством (КРС) и сельскохозяйственными работами, туризм, отдых, охота, снятие шкурок и разделка тушек. 2. Уход, тесный контакт и медицинское обслуживание больных КГЛ. |
Крымскую геморрагическую лихорадку следует дифференцировать от чумы (септическая форма), других геморрагических лихорадок, в т.ч. КВГЛ, сепсиса, лептоспироза, острого лейкоза, болезни Шейлен-Геноха, иногда от кишечных форм сибирской язвы: Для септической формы чумы характерны выраженная интоксикация, расстройство сознания, признаки септицемии, увеличение печени и селезёнки, часто наблюдается геморрагический менингит. Учитывается эпизоотическая обстановка. Для других геморрагических лихорадок имеет большое значение эпидемиологический анамнез, регион предполагаемого заражения, особенности клинического течения болезни; лептоспироз чаще протекает с разными мышечными болями, увеличением печени и селезёнки, желтухой и лейкоцитозом крови. Для уточнения диагноза проводят соответствующие лабораторные исследования |
|
1.2. Патологическая анатомия болезней
ЧУМА
В зависимости от клинической формы смерть может наступить в период от нескольких часов до нескольких недель после начала заболевания. Различают бубонную, кожную (кожно-бубонную), первично-легочную, первично-септическую и кишечную формы чумы. Как правило, смерть наступает в период генерализации инфекции, поэтому наряду с признаками, характерными для каждой формы, обнаруживают изменения, характерные для сепсиса (геморрагической септицемии).
При бубонной форме видимые изменения на месте внедрения возбудителя отсутствуют. Постоянный и характерный признак этой формы- наличие первичного бубона, острого воспаления группы регионарных к месту заражения лимфатических узлов. При осмотре бубон имеет вид опухолевидного образования со сглаженными контурами. На разрезе- узлы увеличены, спаяны между собой и с окружающей клетчаткой, обильно пропитаны кровью или серозно-геморрагической жидкостью, часто имеют своеобразный «пестрый» вид из-за наличия участков некроза и гнойного расплавления на фоне геморрагического пропитывания. При гибели в поздние сроки может наблюдаться образование свища с гнойным отделяемым, рубцевание. Чаще всего первичные бубоны локализуются в бедренной, паховой, шейной, подмышечной областях. Вторичные бубоны могут локализоваться в любой группе лимфатических узлов. В сердце возможны кровоизлияния в перикарде и под эндокардом. Печень может быть увеличена, с признаками мутного набухания, жировой дистрофии и очаговыми некрозами. Селезенка увеличена, капсула напряжена, с очаговыми кровоизлияниями, пульпа дает обильный соскоб. В почках - кровоизлияния, явления мутного набухания. В серозных и слизистых оболочках желудочно-кишечного тракта-мелкоочаговые кровоизлияния. Вторичные кожные проявления при бубонной форме чумы- кровоизлияния, розеолы, пустулы, карбункулы, язвы. Вторичная чумная пневмония - мелкоочаговая (размером от просяного зерна до сливы), реже- сливная, локализуется в разных долях. Характерны красный, серо-красный, серо-желтый или серый цвет пневмонических фокусов, гладкая поверхность их и плевры. Фокусы могут быть окружены множественными кровоизлияниями.
При кожной (кожно-бубонной) форме в месте проникновения возбудителя возникает первичный аффект в виде фликтены, пустулы, язвы, некроза, чумного карбункула. Карбункул- плотный, неподвижный, инфильтрированный, отечный конусообразный участок кожи с серозно-геморрагическим или гнойным пропитыванием тканей на разрезе. В центре карбункула могут быть некроз или язва, которая имеет плотные валикообразные края, инфильтрированное дно желтоватого цвета. Пустулы также могут быть изъязвлены. В регионарных к первичному аффекту лимфатических узлах- первичные бубоны. Изменения в других органах - как при бубонной чуме.
Первично-легочная пневмония протекает по типу очаговой или сливной, реже псевдолобарной, единичные или множественные пневмонические очаги локализуются в разных долях, на разрезе гладкие, красного цвета, реже - серо-красные или серые, несколько выступают над поверхностью разреза, плотновато-эластической консистенции, при сдавлении с поверхности разреза стекает кровянистая пенистая жидкость. Вокруг и вне очагов, под плеврой - множественные кровоизлияния. В плевральной полости может быть небольшое количество серозной или серозно-геморрагической жидкости, после антибиотикотерапии - фибринозные наложения на плевре. В лимфатических узлах в области корней легких и средостения - изменения, характерные для первичных бубонов. В вышележащих отделах дыхательных путей - явления острого катара.
При первично-септической форме патологоанатомические изменения не успевают развиться вследствие ее быстротечности. На вскрытии обнаруживают признаки, характерные для сепсиса: единичные или множественные мелкоочаговые кровоизлияния в коже, слизистых и серозных оболочках, во внутренних органах, иногда - некоторое увеличение селезенки.
При кишечной форме на вскрытии в брюшной полости отмечают большое количество серозной жидкости, кровоизлияния в серозном покрове тонкого и толстого кишечника, в брыжейке, отек слизистой оболочки и кровоизлияния в ней, увеличение мезентериальных узлов (по типу первичного бубона), в содержимом кишечника - примесь крови.
ХОЛЕРА
Патоморфологические изменения различны в зависимости от клинической формы. У умерших от холерного алгида вследствие резкого обезвоживания и деминерализации отмечается характерное «лицо Гиппократа»: запавшие глаза с подсохшей роговицей, заострившиеся черты, землистый цвет кожи, иногда с синюшным оттенком на кончике носа, губах, мочках ушей. Наблюдаются вялость, сухость, синюшность и морщинистость кожи, особенно пальцев рук («руки прачки»). Трупное окоченение раннее и резко выражено, труп имеет своеобразный вид, напоминающий «позу бойца или боксера» - согнутые руки, ноги, пальцы, рельефность мускулатуры, живот запавший. Может наблюдаться «гусиная кожа». Трупные пятна багрово-фиолетовые.
На разрезе кожа, подкожная клетчатка, мышцы плотные, сухие. Кровь темная, густая, из перерезанного сосуда не вытекает, напоминает «смородиновое желе». Серозные оболочки полнокровны, с точечными кровоизлияниями, сухие, липкие. В желудке имеются кровоизлияния. Возможен слизистый, липкий выпот или налет, тянущийся в виде нитей между петлями кишок. Серозная оболочка тонкого кишечника может быть неравномерно полнокровной и иметь «мраморный вид». Петли вялые, растянутые обильным содержимым без запаха, имеющим вид «рисового отвара», иногда с примесью крови или желчи. Слизистая оболочка тонкого кишечника набухшая, полнокровная, отечная, с мелкоочаговыми кровоизлияниями и отрубевидным налетом. Солитарные лимфатические фолликулы и пейеровы бляшки набухшие, с венчиком кровоизлияний. Лимфатические узлы у корня брыжейки тонкого кишечника увеличены, плотные, на разрезе сочные. Наибольшая выраженность изменений в подвздошной кишке. Слизистая в верхнем отделе толстого кишечника чаще всего бледная, иногда с участками полнокровия и отека.
Печень резко полнокровна, дряблая, имеет буро-красный или желтоватый цвет, иногда с видимыми очажками некроза серого цвета. Почки уменьшены в размерах, капсула легко снимается. Селезенка на разрезе сухая, иногда в ней обнаруживаются инфаркты, капсула ее морщиниста.
У умерших от холерного тифоида к моменту гибели признаки обезвоживания исчезают, меньше выражено трупное окоченение, нет морщинистости кожи, кровь в сосудах жидкая. Цианоз выражен слабо или отсутствует. Нередко на губах, деснах, языке черноватый налет. Серозные покровы приобретают обычный вид. Изменения в тонком кишечнике могут быть лишь на ограниченных участках подвздошной кишки в виде очагов дифтеритического воспаления. На месте пейеровых бляшек слизистая оболочка некротизирована до мышечного слоя. Содержимое петель жидкое или полужидкое обычного цвета и запаха, либо петли спавшиеся, содержат слизь. Основные изменения в толстом кишечнике, где возникает фибринозное, чаще дифтеритическое воспаление слизистой с серовато-зелеными наложениями и возможным образованием язв, напоминающими изменения при дизентерии. Почки увеличены, капсула напряжена, легко снимается. Корковое вещество расширено, в мозговом - полнокровие пирамид, слизистой лоханок, в последних иногда кровоизлияния. Печень с признаками зернистой и жировой дистрофии. В легких чаще всего отмечают гипостазы и отек, пристеночная плевра с кровоизлияниями, по поверхности легких - клейкий экссудат. Селезенка обычно увеличена, иногда с инфарктами.
При гибели от холерной уремии обнаруживается резкий контраст между анемичным корковым и полнокровным мозговым веществом. В первом видны белые очаги некроза пирамидальной формы, окруженные зоной резкого полнокровия и обращенные основанием к капсуле.
ЛИХОРАДКА ЛАССА
Смерть чаще всего наступает на второй неделе заболевания, когда достаточно явно выражены признаки дегидратации.
К характерным изменениям относятся петехиальные кровоизлияния на коже лица, затылка, спины и плеч, макулезная, макулопапулезная сыпь. Характерен шейный лимфаденит, в меньшей степени увеличиваются лимфатические узлы других локализаций. Сосуды склер и конъюнктив инъецированы. В тяжелых случаях отмечается отечность лица и шеи. К концу второй недели заболевания может быть заметна иктеричность кожи. При вскрытии отмечаются кровоизлияния в слизистую желудка, тонкого и толстого кишечника, в просвете тонкого (а иногда и толстого) кишечника- темная кровь. Легкие отечны и застойны, в плевральной, перикардиальной и брюшной полостях скапливается жидкость. Может быть увеличена печень. После извлечения органокомплекса (трахея, пищевод, легкие, сердце) на слизистой рта, щек, зева и глотки обнаруживаются язвенные элементы, содержащие желтоватый детрит, окруженные ярким эритематозным ободком.
ЛИХОРАДКА ЭБОЛА
Смерть обычно наступает в конце первой-начале второй недели заболевания, но зарегистрирована и неожиданная смерть в поздние сроки. Картина сходна с наблюдаемой при лихорадке Ласса. Выражены признаки дегидратации, глаза запавшие. Отмечается резкая бледность кожи лица, типичны конъюнктивальные кровоизлияния. Характерна сыпь - макуло-папулезная (у европейцев) или кореподобная (у африканцев) на лице, туловище (особенно в нижней части), дистальных отделах конечностей. При гибели в поздние сроки на местах высыпаний отмечается десквамация. Ярко выражен геморрагический синдром в виде носовых, маточных, кишечных и желудочных кровотечений, кровоизлияний на месте инъекций. На слизистой рта и десен - кровоточащие эрозии. Печень и селезенка увеличены и более темного цвета, чем обычно. При разрезе печени обильно вытекает кровь, освобождая ткани светло-желтого цвета. Ткань селезенки мягкая, пастозная, фолликулы неразличимы.
БОЛЕЗНЬ МАРБУРГА
(церкопитековая геморрагическая лихорадка)
Смерть обычно наступает между 8 и 17 днями болезни. Патологоанатомические изменения во многом сходны с наблюдаемыми при лихорадках Ласса и Эбола. Отмечаются признаки дегидратации. Могут быть увеличены шейные, затылочные, подмышечные лимфатические узлы. Характерный диагностический признак - сыпь в виде мелких темно-красных папул либо макуло-папулезная на коже туловища, ягодиц и внешней поверхности рук. При тяжелом течении болезни - диффузная синеватая эритема. При гибели в поздние сроки (после 16 дня) - шелушение на ладонях, стопах, конечностях. При вскрытии обнаруживают отек мозга и гиперемию мягких мозговых оболочек, значительные геморрагии на слизистых оболочках и во внутренних органах, в местах инъекций. На слизистой оболочке мягкого нёба, имеющей темно-красный цвет, могут обнаруживаться прозрачные везикулы или желтоватые язвочки величиной с булавочную головку.
АРГЕНТИНСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА
(ХУНИН)
Летальный исход обычно наступает на 5 - 11 сутки болезни, но может быть и ранняя смерть (до 5 дня). Характерны полиаденит, отек и гиперемия тканей лица и шеи, петехиальная сыпь на коже разгибательной поверхности рук, подмышечной впадины и передней грудной стенки, на слизистых оболочках желудочно-кишечного тракта, рта, глаз, кровоизлияния в почках. Иногда отмечается субиктеричность склер и кожи. В легких - гиперемия и отек, часто увеличены печень и селезенка. Отмечаются носовые, маточные, желудочные, кишечные кровотечения.
БОЛИВИЙСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА
(МАЧУПО)
Смерть обычно наступает на 8 - 15 день болезни. Патологоанатомические изменения аналогичны наблюдаемым при лихорадке Хунин, но с меньшей выраженностью геморрагических явлений. Отмечается полиаденит, гиперемия и отек тканей лица, шеи, внутренних органов. Характерны петехии на коже верхней части туловища и слизистой рта, кровотечение из десен, а также наличие язвочек, покрытых белым фибринозным налетом, на слизистой рта и зева. В легких плевра малинового цвета за счет выпота в плевральную полость. Почки набухшие, с очагами кровоизлияний. У отдельных больных геморрагический синдром может отсутствовать.
ЖЕЛТАЯ ЛИХОРАДКА
Летальный исход наступает на 6 - 8 день болезни. Отмечаются отек и гиперемия кожи лица, шеи, верхних отделов груди, яркая инъекция сосудов склер и конъюнктив («кроличьи глаза»), иктеричность кожи и склер. Наблюдается также картина геморрагического диатеза. На фоне желтой окраски кожи и слизистых видны кровоизлияния разной величины на губах, деснах, плевре, легких, слизистой желудочно-кишечного тракта. В полости желудка - кровь. Печень увеличена, желтого цвета, на разрезе имеет разную окраску (вид «древесины самшита»). Часто увеличена и селезенка. Почки набухшие, с геморрагиями.
МАЛЯРИЯ
Характерным при малярии разного генеза является прокрашивание в коричнево-серый цвет селезенки, печени, костного мозга вследствие отложения в них «малярийного пигмента», но это не является критерием активности процесса. Постоянным признаком является гепатоспленомегалия. При многократной реинфекции в печени обнаруживается разная степень фиброза. Селезенка в острой фазе заболевания полнокровна, с обильным соскобом и часто имеет почти черный цвет. Часты инфаркты и кровоизлияния под капсулу, в отдельных случаях разрыв селезенки. Капсула тонкая, напряженная. В хроническую фазу капсула утолщена, пульпа грубая, плотная.
В случаях гибели от малярийной комы (при тропической малярии) обнаруживаются отек и кровоизлияния в вещество мозга и мозговые оболочки. Тогда, наряду с аспидно-серой окраской печени, селезенки и костного мозга, отмечают необычную коричнево-серую окраску головного мозга и мозжечка (белого и серого вещества), сглаженность борозд и уплощение извилин (увеличение объема мозга), часто точечные кровоизлияния на границе коры и белого вещества полушарий, мозжечка. Почки полнокровны и увеличены в размере.
КРЫМСКАЯ ГЕМОРРАГИЧЕСКАЯ ЛИХОРАДКА (КГЛ)
Смерть от КГЛ обычно наступает в период наибольшего развития геморрагического синдрома. Диагностическое значение имеет внешний осмотр трупа. Кожа вокруг рта, носа, анального отверстия и внутренней поверхности бедер может быть залита темно-красной кровью, что обусловлено желудочно-кишечными, носовыми или маточными кровотечениями. В большинстве случаев отмечаются кровоизлияния в разных участках кожи (в том числе и травматические - после медицинских манипуляций, распространяющиеся на подкожную клетчатку и мышцы). Они имеют разный цвет в зависимости от давности процесса - от багрово-фиолетового до буро-красного. Особенно крупными кровоизлияния бывают в коже бедер, поясничной области, на плечах, предплечьях, груди, животе, реже на шее и лице. На боковых участках туловища, в области крупных складок и на конечностях может отмечаться сыпь - петехиальная, плоская, округлой или овальной формы, с четко очерченными краями, обычно в небольшом количестве. Изредка сыпь бывает крупно-пятнистой, в тяжелых случаях наблюдается пурпура. Кожа бледная, сухая, субиктерична. На слизистой рта и мягкого неба геморрагическая энантема. Склеры инъецированы.
При вскрытии характерные изменения наблюдаются в ЖКТ: в углах рта и на губах - красновато-коричневые корочки с точечными кровоизлияниями, под ними, а также на твердом небе, деснах, языке, который обложен плотным коричневым налетом; на брюшине и в полости желудка - содержимое цвета кофейной гущи или темно-красная кровь (до 1,5 л), часто со сгустками; в просвете кишечника - также кровь со сгустками, слизистая оболочка ЖКТ багрово-красная, с очагами кровоизлияний. Печень может быть умеренно увеличена, тусклая, коричневато-желтая, крапчатая, иногда с глинистым оттенком.
Легкие полнокровны, отечны, с очагами кровоизлияний (чаще всего в нижних отделах). Реже встречаются мелкие кровоизлияния на слизистой верхних дыхательных путей. Возможны очаговые или сливные пневмонии.
Мышца сердца тусклая, дряблая, серовато-желтого или серовато-бурого цвета; нередки точечные или пятнистые кровоизлияния в эпикарде, реже - в перикарде и эндокарде.
Почки обычного размера, паренхима обычного вида или полнокровная, с синюшно-багровым оттенком, иногда с красным мозговым и розовато-серым корковым слоем.
Головной мозг и его оболочки гиперемированы, в веществе мозга - многочисленные точечные кровоизлияния, иногда очаги кровоизлияний величиной 1 - 1,5 см (с разрушением мозгового вещества), чаще всего локализующиеся в подкорковых узлах, в таламической области и заднем роге бокового желудочка.
Приложение 2
(обязательное)
Схема информации при выявлении подозрительного
больного (трупа)
2.1. В лечебно-профилактическом учреждении, на дому,
по месту работы, в гостинице

2.2. Схема информации при выявлении
подозрительного
больного (трупа) в вагоне поезда
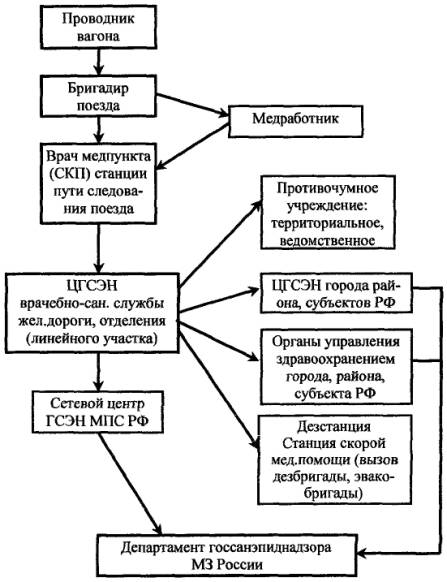
2.3. Схема информации при возникновении
подозрения на Болезни во
время вскрытия трупа в морге (патологоанатомическом отделении -
ПАО), бюро судебно-медицинской экспертизы (БСМЭ)

Приложение 3
(рекомендуемое)
Схемы оперативных планов мероприятий в лечебно-
профилактических учреждениях
3.1. Схема оперативного плана поликлиники по локализации очага в случае выявления больного (трупа) чумой, холерой, КВГЛ
|
№ п/п |
Мероприятия |
Срок выполнения |
Ответственный исполнитель |
|
1 |
2 |
3 |
4 |
|
1 |
Немедленное оповещение главного врача (заместителя) в случае возникновения подозрения на холеру, чуму, КВГЛ по телефону или нарочным. Гл. врач - № тел. ____________ Зам. гл. врача по леч. части - |
немедленно при возникновении подозрения |
Врачи поликлиники |
|
2 |
Направление инфекциониста или терапевта в кабинет, где выявлен больной, для подтверждения диагноза с укладками защитной одежды (№ 1 прилож. 11), дезсредств (№ 2 прилож. 9), при подозрении на холеру - укладкой для забора материала (прилож. 5.1), средств личной профилактики (№ 4 прилож. 7.2). Укладки хранятся: № 1 - комн. № _____ шкаф № _________ № 2 - комн. № _____ шкаф № _________ № 3 - комн. № _____ шкаф № _________ № 4 - комн. № _____ шкаф № _________ Ключи от комнат № ____ и шкафов № ______ хранятся в кабинете № ______ |
немедленно |
Главный врач поликлиники (заместитель) Инфекционист или зав. терапевтическим отделением: 1 смена ________________ (Ф. И. О.) 2 смена: ________________ (Ф. И. О.) |
|
3 |
Экстренная информация о выявлении больного по инстанциям согласно прилож. 2 |
немедленно после подтверждения инфекционистом (терапевтом) |
Главный врач (заместитель) поликлиники |
|
4 |
Распоряжение о прекращении работы поликлиники и перекрытие сообщения между этажами, отдельными отсеками |
не позже 20 мин с момента подтверждения подозрения |
Главный врач (заместитель) поликлиники Старшая медицинская сестра: 1 смена ________________ (Ф. И. О.) 2 смена: ________________ (Ф. И. О.) |
|
5 |
Регистрация с указанием домашних адресов и эвакуация посетителей (пациентов) поликлиники. Выявление контактных с больным лиц по данным регистратуры, врачебных и диагностических кабинетов, манипуляционной, другим кабинетам, в местах ожидания приема. Выяснение по амбулаторной карточке, какие анализы больного взять на исследование. Уничтожение материала от больного или передача в специализированную лабораторию |
не позже 1 часа после обнаружения больного |
Эпидемиолог поликлиники или лицо его заменяющее 1 смена врач _______________ (Ф. И. О.) 2 смена: врач _______________ (Ф. И. О.) м/с ________________ (Ф. И. О.) Лечащий врач Эпидгруппа из ЦГСЭН |
|
6 |
Эвакуация больного эвакобригадой |
не позже 2 ч после выявления больного |
Главный врач (заместитель) |
|
7 |
Проведение заключительной дезинфекции дезбригадой дезстанции, отделом профилактической дезинфекции |
после эвакуации больного |
Главный врач (заместитель) поликлиники, эпидемиолог |
3.2. Схема оперативного плана больницы по
локализации очага в
случае выявления больного (трупа) чумой, холерой, КВГЛ
|
№ п/п |
Мероприятия |
Срок выполнения |
Ответственный исполнитель |
|
1 |
2 |
3 |
4 |
|
1 |
Немедленное оповещение зав. отделением и главного врача (заместителя) в случае возникновения подозрения на холеру, чуму, КВГЛ по телефону или нарочным. Гл. врач - № тел _________ Зам. гл. врача по леч. части - № тел. __________ |
немедленно при возникновении подозрения |
Врачи больницы |
|
2 |
Направление инфекциониста или терапевта в приемное отделение или палату, где выявлен больной, для подтверждения диагноза с укладками защитной одежды (№ 1), (прилож. 11), дезсредств (№ 2), (прилож. 9), при подозрении на холеру - укладкой № 3 (прилож. 7.2) для забора материала. Укладки хранятся: № 1 - комн. № _____ шкаф № _________ № 2 - комн. № _____ шкаф № _________ № 3 - комн. № _____ шкаф № _________ Ключи от комнат № ____ и шкафов № ______ хранятся в кабинете № ______ |
немедленно |
Зав. отделением, главный врач больницы (заместитель). В выходные дни и ночное время - дежурный врач |
|
3 |
Экстренная информация о выявлении больного по инстанциям согласно прилож. 2 |
немедленно |
В выходные дни и в ночное время - дежурный врач |
|
4 |
Вызов консультантов |
|
Главный врач (заместитель) больницы |
|
5 |
Изоляция больного в отдельной палате |
не позже 20 мин с момента обнаружения больного |
Главный врач (заместитель) больницы, зав. отделением |
|
6 |
Распоряжение о прекращении приема и выписки больных, выдачи трупов, посещение больных родственниками и знакомыми. Перекрытие сообщения между этажами, отельными отсеками больницы |
после подтверждения подозрения инфекционистом (терапевтом) |
В выходные дни и ночное время - дежурный врач |
|
7 |
Выявление контактных с больным по приемному отделению, палате, диагностическим манипуляционной, другим кабинетам, столовой, туалету. Изъятие (уничтожение или передача в специальную лабораторию) материала от больного из всех лабораторий (бактериологической, биохимической, иммунологической) |
не позже 1 часа после обнаружения больного |
Эпидемиолог больницы |
|
8 |
Эвакуация больного эвакобригадой и направление его в госпиталь для больных указанными инфекциями |
не позже 2 ч после выявления больного |
Дежурный врач, зав. отделением |
|
9 |
Проведение заключительной дезинфекции дезбригадой дезстанции, отделом профилактической дезинфекции |
после эвакуации больного |
Эпидемиолог или лицо, его заменяющее Эпидгруппа из ЦГСЭН |
3.3. Схема оперативного плана больницы, на
базе которой в
соответствии с комплексным планом города, района предусмотрено
развертывание госпиталя для больных чумой, холерой, КВГЛ
|
№ п/п |
Мероприятие |
Срок выполнения |
Исполнители |
|
1 |
2 |
3 |
4 |
|
1 |
Госпитализация первого больного (больных) в специально предусмотренный бокс или отдельную палату инфекционного отделения. |
при поступлении |
Заведующий или дежурный врач инфекционного отделения или больницы |
|
|
Дезинфекция транспорта, на котором доставлен больной. |
после приема больного |
Дезинфектор (м/с) приемного отделения |
|
2 |
Экстренная информация о поступившем больном главному врачу (заместителю), в нерабочее время - ответственному дежурному врачу больницы. |
немедленно |
Зав. отделением, дежурный врач |
|
3 |
Введение в действие оперативного плана мероприятий. |
после подтверждения диагноза |
Главный врач (заместитель) |
|
4 |
Вызов консультантов: Инфекциониста - ФИО, № тел. ______ эпидемиолога - ФИО, № тел. ______ бактериолога - ФИО, № тел ______ |
немедленно |
Главный врач (заместитель), ответственный дежурный врач больницы |
|
5 |
Экстренное сообщение о поступившем больном с подозрением на карантинную инфекцию по инстанциям согласно приложению 2. |
немедленно |
- ² - |
|
6 |
Забор материала на лабораторное исследование у больного, назначение лечения. |
не позже 60 мин. после поступления больного |
Врач-инфекционист или медсестра, специалисты по особо опасным инфекциям |
|
7 |
Упаковка и направление материала на исследование на специальном транспорте в лабораторию, предусмотренную в комплексном плане - адрес _____________ № тел.__________ |
в течение 2 часов после поступления больного |
Врач-инфекционист врач-бактериолог (консультант) |
|
8 |
Вызов сотрудников, задействованных в работе госпиталя, по схеме оповещения (прилож. 3.3.1) |
в течение 2 часов после введения в действие оперативного плана |
Гл. врач, заведующий отделением |
|
9 |
Подготовка госпиталя к поэтапному развертыванию госпиталя для приема больных в случае продолжения эпидемических проявлений. Переход на 3-х сменную работу |
после подтверждения диагноза |
Гл. врач Заведующий отделением |
|
10 |
Перевод больных, которые находятся на стационарном лечении в отделении, предназначенном для перепрофилирования, в отделения больницы, предусмотренные для этих целей (№ отделения __________, количество больных __________). Выписка выздоравливающих больных на амбулаторное лечение. Дезинфекция освободившихся палат |
в течение 2 ч после приема больного или сообщения о его выявлении |
Главный врач (заместитель) больницы, зав. инфекционным отделением, зав. отделениями |
|
11 |
Изоляция отделения от остальных подразделений больницы перекрытием проходов, дверей, лестниц в соответствии с приложением 3.3.2 |
- ² - |
- ² - |
|
12 |
Выполнение персоналом госпиталя своих функциональных обязанностей |
спустя 2 часа от начала развертывания |
Начальник госпиталя и весь персонал |
|
13 |
Выполнение действующих санитарных правил по безопасности работы |
постоянно |
Начальник госпиталя, весь персонал |
3.3.1. Схема оповещения сотрудников госпиталя в нерабочее время
|
№ |
Ф. И.О. |
Должность |
№ |
Адрес |
Кто |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
3.3.2. Схема развертывания госпиталя для больных чумой (холерой, КВГЛ) на базе __________________ отделения ______________ больницы.
Графически изображается план всех помещений госпиталя с указанием его функциональных подразделений (приемно-сортировочное отделение и палаты для больных, раздаточная пищи, комната для обеззараживания инфекционного материала, ванные и туалетные комнаты, процедурная, помещение для выписки с санитарным пропускником) и незаразной половины (гардероб, санпропускник, туалетные, комнаты для персонала, включая рабочие комнаты, комнаты отдыха и приема пищи).
Стрелками должно быть показано движение больного от приема до выписки и заразного материала до его обеззараживания.
3.4. Схема оперативного плана
патологоанатомического отделения
(ПАО) больницы или Бюро судебно-медицинской экспертизы (БСМЭ)
в случае выявления трупа с подозрением на чуму, холеру, КВГЛ во
время вскрытия
|
№ п/п |
Мероприятия |
Срок исполнения |
Ответственный исполнитель |
|
1 |
2 |
3 |
4 |
|
1 |
Оповещение зав. ПАО (БСМЭ) и главного врача больницы в случае возникновения подозрения на чуму, холеру, КВГЛ во время вскрытия по телефону с нарочным Главный врач - № телефона _______ Зам. главного врача по лечебной части - № телефона _________ |
Немедленно при возникновении подозрения |
Врач-патологоанатом (судмедэксперт) |
|
2 |
Экстренная информация о выявлении трупа с подозрением на чуму, холеру, КВГЛ по инстанциям (прилож. 2). Вызов консультантов -№ телефонов _________ |
Немедленно |
Главный врач больницы (БСМЭ) или заместитель. В выходные дни и ночное время -дежурный врач |
|
3 |
Временное прекращение вскрытия до прибытия консультантов. Изоляция помещений секционной. Задействование аварийных аптечек и укладок. Приготовление дезраствора |
Немедленно |
Врач-патологоанатом (судмедэксперт) Зав. ПАО (БСМЭ) |
|
4 |
Снятие рабочей одежды персонала с погружением в дезраствор. Обеззараживание открытых участков кожи и слизистых оболочек |
Сразу по выполнении предыдущих операций |
- ² - |
|
5 |
Изоляция персонала и всех лиц, присутствовавших при вскрытии, на чистой половине |
До приезда консультантов |
Зав. ПАО (БСМЭ) |
|
6 |
Завершение вскрытия в соответствии с действующими санитарными правилами по безопасности работы, забор материала для исследований, подготовка к захоронению трупа |
После приезда консультантов |
- ² - |
|
7 |
Проведение заключительной дезинфекции |
После вывоза трупа для его захоронения |
Зав. ПАО (БСМЭ) Эпидемиолог ЦГСЭН, противочумного учреждения |
Приложение 4
(рекомендуемое)
Лечение и экстренная профилактика Болезней
4.1. Схема терапии больных в критическом состоянии
|
Синдром |
Неотложная помощь |
|
Острая сердечно-сосудистая недостаточность |
Кордиамин 1,0 мл подкожно Кофеин бензоат натрия 1,0 мл подкожно Эффедрин гидрохлорид 5 % 1,0 мл подкожно Адреналин гидрохлорид 0,1 % 1,0 мл подкожно |
|
Инфекционно-токсический шок |
Немедленно: кислород-ингаляция; преднизалон - 60 мг в 0,9 %-ном растворе натрия хлорида, лактосол - 400мл внутривенно капельно, трентал-внутривенно, капельно (разовая доза - 2,0 - 4,0 мг/кг, суточная доза - 9,0 - 17,0 мг/кг) При отсутствии этих препаратов назначают: внутривенное капельное введение гемодеза - 400 мл, полиглюкина, реополиглюкина, сухой или нативной плазмы, раствор глюкозы и физиологический раствор. Дальнейшие мероприятия по интенсивной терапии проводят в стационаре |
|
Дегидратация (дегидратационный шок) |
Внутривенное введение одного из имеющихся растворов: квартасоль, ацесоль, хлосоль, трисоль, лактасоль, 0,9 %-ный раствор NaCl в количестве, равном 10 % от массы тела Первые 2 л раствора вводят со скоростью 100 - 120 мл в мин, затем 30 - 60 мл в мин. Предпочтительнее из всех указанных препаратов введение раствора квартасоль |
|
Острый геморрагический синдром |
Внутривенное введение плазмы, крови (до 1 л в сутки в 2 - 3 приема), тромбоцитарной массы, 15 % раствор альбумина, фибриноген, викасол. Местно - пузырь со льдом, препараты кальция |
|
Острый неврологический синдром |
Функционально выгодное положение на боку со слегка запрокинутой головой. Для снятия психомоторного возбуждения: натрия-оксибутират внутривенно 20 %-ный водный раствор в дозе 70 - 120 мг/кг, диазепам внутримышечно 2 - 4 мл 5 %-ного раствора в сочетании с препаратами калия: преднизолон внутривенно 60 - 90 мг, ингаляция кислорода, раствор Лабори 500 мл, 5 %-ный раствор альбумина 300 мл, раствор глюкозы 500 мл, инсулин 8 ЕД, внутривенно, капельно. При гапертензии одновременно 1 %-ный раствор лазикса 2 мл. При гипертермии - реопирин - 5 мл, или амидопирин 5 % - 5 мл, анальгин 50 % - 2 мл. Местная и общая физическая гипотермия |
4.2. Схемы общей экстренной профилактики
(при неизвестном возбудителе)
|
Наименование препарата |
Способ применения |
Разовая доза, г |
Кратность применения в сутки |
Средняя доза на курс профилактики, г |
Средняя продолжительность курса профилактики, сутки |
|
Доксициклин1 |
Внутрь |
0,2 |
1 |
1,0 |
5 |
|
Ципрофлок-сацин*1 |
- ² - |
0,5 |
2 |
5,0 |
5 |
|
Рифампицин2 |
- ² - |
0,3 |
2 |
3,0 |
5 |
|
Тетрациклин2 |
- ² - |
0,5 |
3 |
7,5 |
5 |
|
Сульфамоно-метоксин/триметоприм |
- ² - |
1,0/04 |
2 |
10,0/4,0 |
10 |
_______________
1 Основное средство общей экстренной профилактики.
2 Резервное средство общей экстренной профилактики.
* Ципрофлоксацин можно заменить на офлоксацин (разовая доза - 0,3 г) или пефлоксацин (разовая доза - 0,6 г).
4.3. Схемы применения антибактериальных
препаратов при
экстренной профилактике чумы
|
Наименование препарата |
Способ применения |
Разовая |
Кратность применения в сутки |
Суточная доза, г |
Курсовая |
Продолжительность курса, сутки |
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
|
Ципрофлоксацин |
внутрь |
0,5 |
2 |
1,0 |
5,0 |
5 |
|
Офлоксацин |
- ² - |
0,2 |
2 |
0,4 |
2,0 |
5 |
|
Пефлоксацин |
- ² - |
0,4 |
2 |
0,8 |
4,0 |
5 |
|
Доксициклин |
- ² - |
0,2 |
2 |
0,4 |
2,8 |
7 |
|
Рифампицин |
- ² - |
0,3 |
2 |
0,6 |
4,2 |
7 |
|
Рифампицин/ |
- ² - |
0,3/0,08 |
2 |
0,6/0,16 |
4,2/1,12 |
7 |
|
Рифампицин |
- ² - |
0,3+1,0 |
1+2 |
0,3+2,0 |
2,1+14,0 |
7 |
|
Рифампицин+ |
|
0,3+0,25 |
1 |
0,3+0,25 |
1,5+1,25 |
5 |
|
Рифампицин+ |
|
0,3+0,2 |
1 |
0,3+0,2 |
1,5+1,0 |
5 |
|
Рифампицин+ |
- ² - |
0,3+0,4 |
1 |
0,3+0,4 |
1,5+2,0 |
5 |
|
Сульфамонометоксин/ |
- ² - |
1,0/0,4 |
2 |
2,0/0,8 |
14,0/5,6 |
7 |
|
Гентамицин |
в/м |
0,08 |
3 |
0,24 |
0,8 |
5 |
|
Амикацин |
- ² - |
0,5 |
2 |
1,0 |
5,0 |
5 |
|
Стрептомицин |
в/м |
0,5 |
2 |
1,0 |
5,0 |
5 |
|
Цефтриаксон |
- ² - |
1,0 |
1 |
1,0 |
5,0 |
5 |
|
Цефотаксим |
- ² - |
1,0 |
2 |
2,0 |
14,0 |
7 |
|
Цефтазидим |
- ² - |
1,0 |
2 |
2,0 |
14,0 |
7 |
4.4. Схемы применения антибактериальных
препаратов
при экстренной профилактике холеры
Наименование препарата |
Способ применения |
Разовая доза, г |
Кратность применения в сутки |
Суточная доза, г |
Курсовая доза, г |
Продолжительность курса, сутки |
|
Доксициклин* |
внутрь |
0,2 в первый день, затем по 0,1 |
1 |
0,2 в первый день, затем по 0,1 |
0,6 |
4 |
|
Ципрофлоксацин* |
- ² - |
0,5 |
2 |
1,0 |
3,0-4,0 |
3-4 |
|
Цефтибутен* |
- ² - |
0,4 |
1 |
0,4 |
1,2-1,6 |
3-4 |
|
Тетрациклин |
- ² - |
0,3 |
4 |
1,2 |
4,8 |
4 |
|
Офлоксацин |
- ² - |
0,2 |
2 |
0,4 |
1,6 |
4 |
|
Пефлоксацин |
- ² - |
0,4 |
2 |
0,8 |
3,2 |
4 |
|
Норфлоксацин |
- ² - |
0,4 |
2 |
0,8 |
3,2 |
4 |
|
Ломефлоксацин |
- ² - |
0,4 |
1 |
0,4 |
1,6 |
4 |
|
Левомицетин* |
- ² - |
0,5 |
4 |
2,0 |
8,0 |
4 |
|
Сульфаметоксазол/триметоприм* |
- ² - |
0,8/0,16 |
2 |
1,6/0,32 |
6,4/1,28 |
3-4 |
|
Сульфамонометоксин/триметоприм* |
- ² - |
0,5/0,2 |
2 |
1,0/0,4 |
4,0/1,6 |
4 |
|
Рифампицин/триметоприм |
- ² - |
0,3/0,08 |
2 |
0,6/0,16 |
2,4/0,64 |
4 |
|
Фуразолидон*+канамицин |
- ² - |
0,1+0,5 |
4 совместно |
0,4+2,0 |
1,6+8,0 |
4 |
_____________
* - препараты, которые необходимо иметь в резерве на случай выявления больного холерой.
4.5. Схемы применения специфического
иммуноглобулина при
экстренной профилактике лихорадки Эбола и Марбург
|
Наименование препаратов |
Способ применения |
Разовая |
Кратность применения |
Титр нейтрализующих антител |
|
Специфический иммуноглобулин |
в/м |
6 |
1 |
не менее 1:4096 |
|
Специфический иммуноглобулин |
п/к или в/м + в/м |
1-3 + до 6 |
обкалывание участка повреждения кожи 1 |
не менее 1:4096 не менее 1:4096 |
4.6. Схемы применения виразола
(рибамидила) при экстренной
профилактике лихорадки Ласса, Боливийской и Аргентинской
геморрагических лихорадок
|
Наименование препарата |
Способ применения |
Разовая доза, г |
Кратность применения |
Суточная доза, г |
Курсовая доза, г |
Продолжительность курса, сутки |
|
Виразол (рибамидил) |
внутрь |
0,2 |
4 |
0,8 |
8,0 |
10 |
4.7. Схема проведения экстренной профилактики Крымской
геморрагической лихорадки у людей
|
Наименование препаратов |
Способ применения |
Разовая доза, г |
Кратность применения в сутки |
Суточная доза, г |
Курсовая доза, г |
Продолжительность курса, сутки |
|
Виразол |
внутрь |
0,25 |
4 |
1,0 |
3,0-4,0 |
3-4 |
|
Альфаферон |
в/м |
10 млн. ME |
1 |
10 млн. ME |
30 млн. ME |
3 |
|
Аскарбиновой кислоты 5 %-ный раствор |
в/в |
2,0 мл |
1 |
2,0 мл |
10,0-14,0 мл |
5-7 |
|
Рутин |
внутрь |
0,002 |
3 |
0,006 |
0,030-0,042 |
5-7 |
|
Димедрол |
в/м |
0,001 |
1 |
0,001 |
0,005-0,007 |
5-7 |
4.8. Химиопрофилактикамалярии
В случае местной передачи малярии, подтвержденной эпидобследованием очага, в период эффективной заражаемости комаров необходимо проводить сезонную химиопрофилактику населения в очаге делагилом или тиндурином 1 раз в неделю. Если в большом населенном пункте случаи малярии локализованы на отдельном участке, химиопрофилактику можно проводить по микроочаговому принципу. Предварительное лечение лихорадящих однократной дозой этого препарата следует проводить в тех случаях, когда надо срочно ослабить клинические проявления или предупредить передачу малярии в очаге. Для предупреждения поздних проявлений трехдневной малярии после завершения сезона передачи или перед началом следующего эпидемического сезона тем же лицам следует провести межсезонную химиопрофилактику примахином в течение 14 дней. Химиопрофилактика проводится по семейным спискам, препарат принимают только в присутствии медицинского работника. Решение о проведении химиопрофилактики принимает центр Госсанэпиднадзора.
Препараты, применяемые для
химиопрофилактики
тропической малярии
|
Препараты или их сочетание* |
Дозы |
Схемы |
|||||
|
Для взрослых |
для детей |
до выезда в зону |
после возвращения |
||||
|
1-4 г. |
5-8 л. |
9-12 л. |
13-14 л. |
|
|
||
|
Делагил (хлорохин) |
300 мг/нед. |
1/4 |
1/2 |
3/4 |
3/4 |
за 2 недели |
6 недель |
|
Делагил (хлорохин) + прогуанил |
300 мг/нед. |
1/4 |
1/2 |
3/4 |
3/4 |
1 раз в неделю |
1 раз в неделю |
|
+200 мг/нед. |
1/4 |
3/4 |
1/2 |
1 доза взрослого |
|||
|
Мефлохин |
250 мг |
1/4 |
1/2 |
3/4 |
3/4 |
за 1 неделю однократно |
4 недели 1 раз в неделю |
|
Доксициклин |
100 мг/день |
не рекомендуется |
1 доза взрос. |
|
|
||
_____________
* - в общей сложности период приема не должен превышать 4 - 6 мес., препараты противопоказаны детям до 1 года. Для беременных женщин: хлорохин + прогуанил - только в первые 3 мес, мефлохин - от 4 мес. Беременность желательна толко через 3 мес. после завершения профилактики мефлохином, через 1 неделю после доксициклина.
Приложение 5
(обязательное)
Перечень предметов, необходимых при заборе материала
от
больного (трупа) для лабораторного исследования
5.1. Укладка для забора нашивного материала от
больного с
подозрением на холеру и малярию (для
больничных учреждений
неинфекционного профиля, станций скорой
и неотложной
медицинской помощи,
амбулаторно-поликлинических учреждений,
СКП, СКО)
|
1. |
Банки стерильные широкогорлые с крышками или притертыми пробками, емкостью не менее 100 мл |
- 2 шт. |
|
2. |
Стеклянные трубки с резиновой грушей мелкого размера |
- 2 шт. |
|
3. |
Пробирки бактериологические |
- 5 шт. |
|
4. |
Штатив складной из 6 гнезд |
- 1 шт. |
|
5. |
Пинцет анатомический |
- 1 шт. |
|
6. |
Клеенка медицинская подкладная |
- 1 м |
|
7. |
Предметные стекла обезжиренные |
- 50 шт. |
|
8. |
Предметные стекла с шлифованным краем |
- 3 шт. |
|
9. |
Перья-скарификаторы, стерильные |
- 30 шт. |
|
10. |
Тампоны ватные стерильные, марлевые салфетки |
- 20-30 шт. |
|
11. |
Полиэтиленовые пакеты |
- 5 шт. |
|
12. |
Марлевые салфетки |
- 5 шт. |
|
13. |
Направление на анализ (бланки), бумага писчая |
- 3 шт. - 20 лист. |
|
14. |
Простой карандаш |
- 1 шт. |
|
15. |
Лейкопластырь |
- 1 уп. |
|
16. |
Спирт ректификат |
250 мл |
|
17. |
Карандаш по стеклу |
- 1 шт. |
|
18. |
Инструкция по забору материала |
- 1 шт. |
|
19. |
Бикс (металлический контейнер) |
- 1 шт. |
|
20. |
Хлорамин в пакете по 300 г или другое дезсредство, разрешенное к применению Департаментом ГСЭН МЗ России и сухая хлорная известь в пакете 500 г |
- 1 шт. |
|
21. |
Перчатки резиновые |
- 2 пары |
|
22. |
Емкость эмалированная 10 л |
- 1 шт. |
|
23. |
Пептонная вода 1 %-ная во флаконах по 50 мл (стерил., под резиновыми пробками, завальцованными металлическими колпачками |
- 2 фл. |
|
24. |
Шпагат |
- 10 м |
5.2. Укладка для забора материала от
больного (трупа
подозрительного на заболевание чумой, холерой, малярией,
КВГЛ, Синдромом неясной этиологии (для инфекционных
стационаров, моргов, ЦГСЭН, ПЧУ)
|
1. |
Банки широкогорлые с крышками или притертыми пробками, емкостью не менее 200 мл (стерильные) |
- 4 шт. |
|
2. |
Стакан стеклянный |
- 2 шт. |
|
3. |
Пробирки бактериологические (стерильные) |
- 5 шт. |
|
4. |
Пробирки с ватным тампоном для взятия мазков из зева (стерильные) |
- 2 шт. |
|
5. |
Флаконы инсулиновые с пробками (стерильные) |
- 4 шт. |
|
6. |
Флаконы пенициллиновые с пробками (стерильные) |
- 4 шт. |
|
7. |
Пробки резиновые № 12, 14 (для пробирок, флаконов) |
- 10 шт. |
|
8. |
Пипетки пастеровские с длинными концами (стерильные) |
- 10 шт. |
|
9. |
Стеклянные трубки (стерильные) с резиновой грушей малого размера |
- 3 шт. |
|
10. |
Груша резиновая с шлангом |
- 1 шт. |
|
11. |
Катетер резиновый (№ 26 и 28) |
- 2 шт. |
|
12. |
Пинцет анатомический |
- 1 шт. |
|
13. |
Ножницы |
- 1 шт. |
|
14. |
Скальпель |
- 1 шт. |
|
15. |
Петли алюминиевые (стерильные) |
- 10 шт. |
|
16. |
Вазелиновое масло |
- 10 мл |
|
17. |
Шпатели деревянные (металлические) (стерильные) |
- 2 шт. |
|
18. |
Стекла предметные обезжиренные |
- 50 шт. |
|
19. |
Стекла предметные с шлифованными краями |
- 3 шт. |
|
20. |
Чашки Петри разовые |
- 10 шт. |
|
21. |
Штатив складной из 6 гнезд |
- 1 шт. |
|
22. |
Шприцы 5 мл разовые |
- 2 шт. |
|
23. |
Шприцы 10 мл разовые |
- 1 шт. |
|
24. |
Иглы к шприцам с широким просветом |
- 10 шт. |
|
25. |
Жгут резиновый |
- 1 шт. |
|
26. |
Перья-скарификаторы для взятия крови (стерильные) |
- 3 шт. |
|
27. |
Емкость для фиксатора |
- 1 шт. |
|
28. |
Пенал металлический для пробирок |
- 1 шт. |
|
29. |
Полиэтиленовые пакеты |
- 5 шт. |
|
30. |
Спирт ректификат 96 °С |
- 250 мл |
|
31. |
Раствор йода 5 %-ный по 1,0 мл. в ампулах |
- 2 шт. |
|
32. |
Спиртовка |
- 1 шт. |
|
33. |
Спички |
- 1 кор. |
|
34. |
Коробка стерилизационная (среднего размера) |
- 1 шт. |
|
35. |
Вата (500,0 г) |
- 1 пачка |
|
36. |
Марля |
- 1 м |
|
37. |
Тампоны ватные, марлевые (стерильные) |
- 30 шт. |
|
38. |
Клеенка медицинская подкладная |
- 1 м |
|
39. |
Нитки суровые или лигатура |
- 0,5 м |
|
40. |
Пластилин |
- 15 г |
|
41. |
Лейкопластырь |
- 1 уп. |
|
42. |
Карандаш по стеклу (стеклограф) |
- 1 шт. |
|
43. |
Вода дистиллированная в амп. по 5 мл |
- 2 шт. |
|
44. |
0,9 %-ный раствор NaCl в ампулах по 5 мл |
- 3 шт. |
|
45. |
Пептонная вода 1 %-ная во флаконах по 50 мл, закрытых резиновыми пробками, завальцованных металлическими колпачками |
- 4 шт. |
|
46. |
Бульон питательный (рН 7,2) по 5 мл в пробирках (стерильный) |
- 3 шт. |
|
47. |
Бульон питательный (рН 7,2) во флаконе (стерильный) |
- 50 мл |
|
48. |
Бланки направлений |
- 10 шт. |
|
49. |
Блокнот, простой карандаш |
- 1 + 1 |
|
50. |
Бумага писчая |
- 10 лист. |
|
51. |
Бумага копировальная |
- 2 листа |
|
52. |
Инструкции по забору материала на все указанные в заголовке инфекции |
- 1 экз. |
|
53. |
Бикс или металлический ящик для доставки проб в лабораторию |
- 1 шт. |
|
54. |
Хлорамин в пакете по 300 г, рассчитанный на получение 10 литров 3 %-ного раствора или другое дез. средство, разрешенное к применению Департаментом ГСЭН МЗ России |
- 1 пакет |
|
55. |
Сухая хлорная известь в пакете из расчета по 200 г на 1 кг выделений |
- 1 кг |
|
56. |
Пергидроль (на 10 л дезраствора) |
- 1 л |
|
57. |
Емкость из темного стекла 1 л |
- 3 шт. |
|
58. |
Навески детергента (5 г на 1 л дезраствора) |
- 10 шт. |
|
59. |
Емкость эмалированная 10 л |
- 1 шт. |
|
60. |
Контейнер металлический с завинчивающейся крышкой, большой |
- 1 шт. |
|
61. |
Контейнеры металлические с завинчивающимися крышками, малые |
- 3 шт. |
|
62. |
Контейнер для транспортировки материала в обычном или сухом льду |
- 1 шт. |
|
63. |
Перчатки резиновые |
- 2 пары |
|
64. |
Противочумный костюм I типа |
- 1 комп. |
Приложение 6
(обязательное)
Правила забора материала для лабораторного
исследования от
больного (трупа) при подозрении на заболевания чумой,
холерой, КВГЛ, малярией при неизвестном возбудителе
6.1. Общие положения
Забор материала, как правило, производят в инфекционном стационаре. Материал должен забираться до начала специфического лечения стерильными инструментами в стерильную посуду.
Весь инструментарий и другие предметы, использованные для взятия материала, обеззараживают кипячением в 2 %-ном растворе соды (или другого моющего средства) в течение 60 минут с момента закипания или в паровом стерилизаторе (пар под давлением 2,0 кг/см2, при 132 °С) в течение 90 минут.
6.2. При подозрении на заболевание чумой
В зависимости от формы проявления заболевания для исследования берут следующий материал:
• при кожной форме чумы - содержимое везикул, пустул, карбункулов, отделяемое язв, содержимое плотного инфильтрата, кровь;
• при бубонной - пунктат из бубона, кровь;
• при септической - кровь;
• при легочной - мокрота (слизь из зева), кровь.
Пунктат бубона (везикул, пустул, карбункулов) берут шприцем емкостью не менее 5 мл. Кожу на участке, намеченном для прокола, обрабатывают 70° спиртом, а затем смазывают 5 %-ным раствором йода и вновь протирают спиртом. Иглу с толстым просветом вводят с таким расчетом, чтобы ее острие достигало центральной части бубона, после чего, немного оттянув поршень, медленно вытягивают иглу. Экссудат в чумном бубоне расположен между плотными тканями, количество его незначительно и часто заполняет только просвет иглы. Поэтому полезно перед пункцией бубона в шприц набрать 0,1 - 0,2 мл стерильного питательного бульона или изотонического раствора хлористого натрия. После извлечения иглы из бубона через нее набирают в шприц 0,5 мл того же бульона (рН 7,2) и содержимое выливают в стерильную пробирку, закрывают резиновой стерильной пробкой. Последние капли материала из шприца наносят на 2 предметных стекла. После высыхания капли стекла помещают в фиксатор с 96° этиловым спиртом. При невозможности получить материал в бубон вводят 0,3 мл стерильного физиологического раствора, а затем отсасывают его и помещают в стерильную пробирку. При вскрывшемся бубоне материал берут из периферической плотной части, как указано выше, и отдельно - отделяемое свища. Обе порции берут и исследуют раздельно. Пунктат из отека набирают в шприц и переносят в стерильную пробирку.
При подозрении на легочную форму мокроту для исследования собирают в стерильные широкогорлые банки с притертыми или завинчивающимися крышками. При отсутствии мокроты материал получают стерильным тампоном из зева.
При всех формах чумы берут кровь из вены в количестве 10 мл, засевая сразу 5 мл в 50 мл питательного бульона (рН 7,2), остальной материал используют в дальнейшем для посева на агар, заражения биопробных животных, а также постановки серологических реакций, приготовления мазков.
Забор материала от трупа для лабораторного исследования производят стерильными инструментами. Вырезанный для исследования кусочек органа, помещают в отдельную банку, после чего инструменты каждый раз вытирают увлажненным тампоном, смачивают в спирте и обжигают над пламенем горелки.
При подозрении на чуму берут кусочки печени, селезенки, легких, лимфатических узлов, костного мозга из трубчатой кости и грудины, а также кровь, или сгустки ее из полости сердца и крупных сосудов.
Кровь берут из полости сердца шприцем с длинной иглой достаточно широкого диаметра и переносят в стерильную пробирку с резиновой пробкой. Прокол сердечной мышцы производят через участок ее, простерилизованный прикосновением раскаленного металлического шпателя. Если полость желудочка пуста, можно взять кровь из предсердия, крупного сосуда.
6.3. При подозрении на заболевание холерой
Испражнения и рвотные массы для лабораторного исследования необходимо брать немедленно при выявлении больного и обязательно до начала лечения антибиотиками. Выделения в объеме 10 - 20 мл ложкой или стеклянной трубкой с резиновой грушей переносят в стерильные банки, которые закрывают крышкой и помещают в полиэтиленовые мешочки. Забор материала может быть осуществлен в медицинском учреждении, где выявлен больной.
При отсутствии испражнений материал забирают в инфекционном стационаре алюминиевыми петлями. Петлю смачивают стерильным физиологическим раствором и вводят в прямую кишку на глубину 8 - 10 см. Содержимое переносят во флакон или пробирку с 1 %-ной пептонной водой. Желчь берут при дуоденальном зондировании. В отдельные пробирки собирают две порции из желчного пузыря и желчных протоков (В и С). В лабораторию желчь отправляют нативной.
От трупов людей, умерших с подозрением на холеру, берут отрезки верхней, средней и нижней частей тонкого кишечника длиной до 10 см. Желчный пузырь извлекают целиком.
Взятые образцы органов трупов укладывают отдельно в стеклянные банки, упаковывают, надписывают и отправляют в лабораторию.
6.4. При подозрении на особо опасные вирусные инфекции
При кратковременной транспортировке материала в специализированную лабораторию берут кровь из вены в количестве 8 - 10 мл, помещают в стерильные инсулиновые или пенициллиновые флаконы порциями по 2 мл.
При необходимости длительной транспортировки материала в специализированную лабораторию берут из вены кровь в количестве 10 мл. Четыре миллилитра цельной крови фасуют в 2 флакона (пенициллиновые или инсулиновые) по 2 мл. Остальную кровь используют для приготовления сыворотки. Сыворотку фасуют равными порциями в 2 - 3 флакона. Сгустки крови помещают в отдельный пенициллиновый флакон.
6.5. При неустановленном диагнозе
(заболевание протекает с одним из синдромов)
В зависимости от формы проявления заболевания для исследования берут следующий материал:
• кровь из вены - 10 мл (в 2 пробирках по 5 мл);
• слизь из зева (стерильным тампоном);
• мокрота;
• моча - 100 мл стерильным катетером в стерильный флакон (банку);
• отделяемое патологических образований на коже - стерильным скарификатором;
• пунктат бубонов, лимфоузлов, отеков, других воспалительных образований.
Методика забора материала такая же, как при подозрении на чуму, для фиксации мазков используют 96° спирт с добавлением 3 %-ный перекиси водорода (конечная концентрация). Режим обеззараживания в прилож. 9.
6.6. При подозрении на заболевание малярией
Забор крови на исследование производят в любом лечебном учреждении, где выявлен больной. Готовят 2 препарата: мазок, который фиксируют в 96 % спирте или смеси Никифорова, затем окрашивают по Романовскому-Гимзе и толстая капля, которая окрашивается без предварительной фиксации мазка тем же методом.
6.7. Упаковка и транспортирование материала
Каждую пробирку, банку или другую посуду, в которую помещен материал от больного, плотно закрывают резиновыми (корковыми, стеклянными, притертыми пробками, полиэтиленовыми или завинчивающимися крышками), обрабатывают снаружи дезраствором. После этого пробки заклеивают лейкопластырем или покрывают колпачком из хлорвиниловой пленки (целлофановой, вощенной бумаги или пергамента) и плотно завязывают. Затем пробирки помещают в металлический пенал, края между крышкой и корпусом пенала заклеивают лейкопластырем. Пенал заворачивают в целлофановую (вощеную) бумагу, делают пометку «Верх» и помещают в бикс. Каждую банку отдельно заворачивают в хлорвиниловую пленку, целлофановую, вощеную бумагу или марлю и помещают в бикс или металлический ящик, который опечатывают и отправляют в сопровождении 2 человек - один из которых - медицинский работник, в лабораторию специальным транспортом. К посылке прилагают сопроводительный документ, в котором указывают фамилию, имя, отчество, возраст больного, диагноз, даты начала заболевания и взятия материала, часы забора, характер материала для исследования, примененные антибиотики (дата и доза), фамилию и должность медицинского работника, забравшего материал.
Мазки при подозрении на малярию высушивают на воздухе, завертывают в обычную бумагу, помещают в полиэтиленовый пакет, снабжают этикеткой.
Посылки направляют в лаборатории, имеющие разрешение на работу с соответствующим возбудителем, предусмотренные в комплексном плане по санитарной охране территории.
Приложение 7
(обязательное)
Защитная одежда
7.1. Порядок применения защитного костюма
Противочумный костюм обеспечивает защиту медицинского персонала от заражения возбудителями чумы, холеры, КВГЛ, а также при синдромах неясной этиологии и других возбудителей I - II групп патогенности, применяется при обслуживании больного в амбулаторно-поликлинических и больничных учреждениях, при перевозке (эвакуации) больного, проведении текущей и заключительной дезинфекции, при взятии материала от больного для лабораторного исследования, при вскрытии трупа.
В зависимости от характера выполняемой работы пользуются следующими типами защитных костюмов:
а) первый тип - полный защитный костюм, состоящий из комбинезона или пижамы, капюшона или большой косынки (120´120´150 см), противочумного халата (по типу хирургического, длиной до нижней трети голени, полы должны далеко заходить друг за друга, длинные завязки у ворота, на полах, у пояса и рукавах), ватно-марлевой маски (из марли 12´50 см со слоем ваты 25´17´1,5 весом 20 г), или противопылевого респиратора, или фильтрующего противогаза, очков-консервов или целлофановой пленки одноразового пользования (17´39 см с учетом 6 см с каждой стороны для тесемок длиной 30 см), резиновых перчаток, носков (чулок), сапог резиновых (в исключительных случаях, допускается в больничных учреждениях неинфекционного профиля, в амбулаторно-поликлинических учреждениях, станциях скорой помощи, СКО, СКП замена резиновых сапог на бахиллы хирургические, которые надеваются поверх тапочек) и полотенца. Для вскрытия трупа человека или крупных животных необходимо дополнительно иметь вторую пару перчаток, клеенчатый фартук или полиэтиленовый, нарукавники;
б) второй тип - защитный костюм, состоящий из комбинезона или пижамы, противочумного халата, капюшона (большой косынки), ватно-марлевой маски, резиновых перчаток, носков (чулок), сапог резиновых или кирзовых и полотенца;
в) третий тип - состоит из пижамы, противочумного халата, большой косынки, резиновых перчаток, носков, глубоких галош или сапог и полотенца;
г) четвертый тип - состоит из пижамы, противочумного или хирургического халата, шапочки или косынки, носков, тапочек.
Комплекты защитной одежды (халат, сапоги и т. д.) должны быть подобраны по размерам и маркированы.
7.2. Применение защитных костюмов в
соответствии с санитарными
правилами по безопасности работы СП 1.2.011-94
|
Вид выполняемой работы |
Нозологическая и клиническая формы болезней |
|||
Тип костюма |
||||
I |
II |
III |
IV |
|
|
1 |
2 |
3 |
4 |
5 |
|
При работе с больными |
Легочной или септической формами чумы. До установления окончательного диагноза у больных бубонной и кожной формами чумы, КВГЛ, синдромом острой геморрагической лихорадки, острым респираторным |
|
Бубонной или кожной формами чумы, получающими специфическое лечение |
Холерой, с острым диарейным синдромом. При проведении туалета больному надевают резиновые перчатки, а при обработке выделений - маску |
|
При эвакуации больных |
Чумой, КВГЛ, синдромом острой геморрагической лихорадки, острым респираторным |
|
|
Холерой |
|
При работе в изоляторе |
Для контактных с больными легочной формой чумы; Для контактных с больными КВГЛ, острым геморрагическим, острым респираторным синдромом |
|
|
Для контактных с больными бубонной, септической или кожной формами чумы, получающими специфическое профилактическое лечение; Для контактных с больными холерой |
|
При проведении текущей и заключительной дезинфекции (дезинсекции) |
В очаге заболеваний легочной формой чумы; в очаге заболевания КВГЛ |
В очаге бубонной формы чумы; В очаге холеры |
|
|
|
При вскрытии трупа |
Погибшего от чумы, КВГЛ (дополнительно надевают клеенчатый фартук, нарукавники, вторую пару перчаток) |
Погибшего от холеры |
|
|
|
При взятии материала от больного для лабораторного исследования |
На чуму, КВГЛ, синдромом острой геморрагической лихорадки, острым респираторным, острым неврологическим синдромом |
|
|
На холеру, с острым диарейным синдромом (дополнительно надевают резиновые перчатки) |
|
При проведении подворных обходов в очаге заболеваний |
Легочной формой чумы; КВГЛ (костюм надевают перед входом в очаг) |
|
|
Бубонной, кожной, септической формами чумы. Обследующие должны иметь при себе резиновые перчатки, ватно-марлевые маски, очки, которые надевают до входа в помещение, где при опросе окружающих выявлен подозрительный больной; Холерой - медицинский халат, косынки или шапочка |
7.3. Порядок надевания и снятия противочумного костюма
Костюм надевают в следующем порядке: комбинезон (пижама), носки (чулки), сапоги (галоши), капюшон (большая косынка и противочумный халат (при необходимости пользоваться фонендоскопом, его надевают перед капюшоном или большой косынкой). Тесемки у ворота халата, а также пояс халата завязывают спереди на левой стороне петлей, таким же образом закрепляют тесемки на рукавах. Респиратор (маску) надевают на лицо так, чтобы были закрыты рот и нос, для чего верхний край маски должен находиться на уровне нижней части орбит, а нижний - заходить под подбородок. Верхние тесемки маски завязывают петлей на затылке, а нижние - на темени (по типу пращевидной повязки). Надев респиратор, по бокам крыльев носа закладывают ватные тампоны.
Очки должны плотно прилегать к капюшону (косынке), стекла натерты специальным карандашом или кусочком сухого мыла, предупреждающими их запотевание. В местах возможной фильтрации воздуха закладывают ватные тампоны. Затем надеваются перчатки (после проверки их на целостность воздухом). За пояс халата с правой стороны закладывают полотенце.
При проведении патологоанатомического вскрытия трупа дополнительно надевают клеенчатый (прорезиненный) фартук, нарукавники, вторую пару перчаток, полотенце закладывают за пояс фартука с правой стороны
Порядок снятия костюма. Защитный костюм после работы в специально выделенном для этого помещении или в той же комнате, где проводилась работа, но после полного обеззараживания этого помещения (приложение 9). Для обеззараживания костюма должны быть предусмотрены: а) тазик или бачок с дезраствором для обработки наружной поверхности сапог или галош; б) тазик с дезинфицирующим раствором для обработки рук в перчатках в процессе снятия костюма; в) банка с притертой пробкой с 70° спиртом для обеззараживания очков и фонендоскопа; г) кастрюли с дезраствором или мыльной водой для погружения ватно-марлевых масок; д) металлический бак с дезраствором для обеззараживания халата, косынки (капюшона) и полотенца; е) металлическая кастрюля или стеклянная банка с дезраствором для обеззараживания перчаток.
При обеззараживании костюма дезинфицирующими растворами все его части полностью погружают в раствор.
В тех случаях, когда обеззараживание проводят автоклавированием, кипячением или в дезкамере, костюм складывают соответственно в банки, биксы или камерные мешки, которые снаружи обрабатывают дезинфицирующими растворами.
Снимают костюм медленно, не торопясь. В течение 1 - 2 минут моют руки в перчатках в дезинфицирующем растворе (8 %-ный лизол, 3 %-ный раствор хлорамина, после снятия каждой части костюма руки в перчатках погружают в дезраствор),
сапоги или галоши протирают сверху вниз ватными тампонами, обильно смоченными дезинфицирующим раствором (для каждого сапога применяют отдельный тампон), медленно вынимают полотенце, протирают ватным тампоном, обильно смоченным дезраствором, клеенчатый фартук и снимают его, сворачивая наружной стороной внутрь, снимают вторую пару перчаток и нарукавники; не касаясь открытых частей кожи, вынимают фонендоскоп, очки снимают плавным движением, оттягивая их двумя руками вперед, вверх, назад, за голову; ватно-маревую маску снимают, не касаясь лица наружной ее стороной; развязывают завязки ворота халата, пояс и, опустив верхний край перчаток, развязывают завязки рукавов, снимают халат, заворачивая наружную часть его внутрь; снимают косынку, осторожно собирая все концы ее в одну руку на затылке; снимают перчатки, проверяют их на целостность в дезрастворе (но не воздухом!). Еще раз обмывают сапоги (галоши) в баке с дезраствором и снимают их.
После снятия защитного костюма руки, обработав 70° спиртом, тщательно моют с мылом в теплой воде.
Защитная одежда обеззараживается после каждого применения (прилож. 9).
Приложение 8
(обязательное)
Меры и средства личной профилактики
8.1. Экстренная личная профилактика чумы
При контакте с больным открытые части тела обрабатывают дезраствором (1 %-ным раствором хлорамина) или 70° спиртом. Рот и горло прополаскивают 70 % этиловым спиртом, в нос закапывают 1 % раствор протаргола. В глаза и нос закапывают раствор одного из антибиотиков.
8.2. Схема местной экстренной профилактики чумы
|
Наименование препаратов |
Способ приготовления глазных капель |
Концентрация, мг/мл |
|
Стрептомицина сульфат |
Содержимое флакона (0,5 г) растворить в 20 мл дистиллированной воды |
25 |
|
Гентамицина сульфат |
Содержимое флакона (0,08 г) растворить в 20 мл дис. воды или содержимое ампулы (1 мл = 0,04 г) растворить в 10,0 мл дистиллированной воды |
4 |
|
Амикацина сульфат |
Содержимое флакона (2 мл = 0,5 г мг) растворить в 125 мл дистиллированной воды |
4 |
|
Ампициллина натриевая соль |
Содержимое флакона (500 мг) растворить в 33,2 мл дистиллированной воды |
15 |
|
Тетрациклин |
0,5 %-ный раствор |
|
|
Левомицитина сукцинат натрия |
0,5 %-ный раствор |
|
|
Сульфацил натрий* (альбуцид) |
20 %-ный раствор |
|
|
Азотнокислое серебро* |
1 %-ный раствор |
|
|
Борная кислота* |
1 %-ный раствор |
|
______________
* - растворы применяются при отсутствии антибиотиков как глазные капли. Рот и горло промывают 70° этиловым спиртом.
8.3 Экстренная личная профилактика КВГЛ
При контакте с больным КВГЛ слизистые оболочки рта, носа обрабатывают слабым раствором (0,05 %) марганцовокислого калия, глаза промывают 1 %-ным раствором борной кислоты или струей воды.
Рот и горло дополнительно прополаскивают 70° спиртом или 0,05 %-ным раствором маргацовокислого калия, 1 %-ным раствором борной кислоты.
8.4. Экстренная личная профилактика
инфекционного заболевания
неизвестной этиологии
Если авария произошла при работе с неизвестным возбудителем применяют сочетание антибиотиков группы аминогликозидов (стрептомицин, канамицин, мономицин в концентрации 200 мкг/мл) с тетрациклиновой группой (хлортетрациклин, окситетрациклин, тетрациклин в концентрации 100 - 200 мг/мл).
8.5. Укладка для проведения экстренной личной профилактики
|
1. Антибиотики (один из антибиотиков схемы 8.2, 8.4 для приготовления растворов) |
по 1 фл. каждого |
|
2. Марганцовокислый калий (навески) для приготовления 0,5 %-ного раствора (с последующим разведением в 10 раз) |
10 шт. |
|
3. Борная кислота (навески для приготовления 1 %-ного раствора) |
10 шт. |
|
4. Спирт 70° |
200,0 мл |
|
5. Дистиллированная вода по 10 мл, в ампулах |
30 амп. |
|
7. Пипетки глазные, стерильные |
5 шт. |
|
8. Ванночки |
1 шт. |
|
9. Тампоны ватные |
30 шт. |
|
9. Флаконы для приготовления вышеуказанных растворов, емкостью 100 и 200 мл, стерильные |
5 шт. |
Приложение 9
(обязательное)
Режимы обеззараживания
|
№ п/п |
Объект, подлежащий обеззараживанию |
Способ обеззараживания |
Обеззараживающее средство |
Время контакта при подозрении |
||
|
на вирусную инфекцию (мин) |
на чуму, холеру (мин) |
на неизвестный патогенный агент (спорообразующие бактерии) |
||||
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
|
1 |
Выделения больного: испражнения, мокрота, моча, рвотные массы, промывные воды желудка |
Засыпают и размешивают с дезраствором |
Сухая хлорная известь из расчета 400 г на 1 кг выделений. |
120 |
60 |
120 |
|
Известь белильная термостойкая 200 г/кг. |
120 |
60 |
120 |
|||
|
ДТСГК, ГКТ, НГК, СГК 200 г/кг |
120 |
60-120 |
120 |
|||
|
2 |
Жидкие отходы, смывные воды |
Паровой стерилизатор (автоклавирование) |
Водяной насыщенный пар - давл. 1,5´1,1´2,0 кГс/см2 |
60 |
30 |
90 |
|
Засыпать и размешать |
Хлорная известь или белильная термостойкая известь 200 г/л |
60 |
60 |
120 |
||
|
ДТСГК, НГК (100 г/л) |
120 |
60 (200 г/л) |
120 |
|||
|
ДСГК (100 г/л) |
120 |
120 |
120 |
|||
|
ГКТ (100 г/л) |
120 |
120 |
- |
|||
|
3 |
Посуда из-под выделений больного мочеприемники, судна и т. д.) |
Погружение |
1 %-ный раствор хлорамина |
- |
60 |
- |
|
3 %-ный раствор хлорамина |
60 |
30 |
120 |
|||
|
6 %-ный раствор Н2О2 с |
- |
- |
- |
|||
|
0,5 % моющего средства |
|
|
120 |
|||
|
4 |
Защитная одежда персонала, белые халаты, косынки, маски, загрязненное выделениями больного белье (нательное, постельное, полотенца, носовые платки и др.), загрязненное кровью, гноем, фекалиями, мокротой и др. |
Кипячение |
2 %-ный содовый раствор или любое моющее средство |
30 с момента закипания |
15 |
60 |
|
Погружение в раствор с последующим полосканием в воде и стиркой |
3 %-ный раствор хлорамина |
|
30 |
- |
||
|
0,5 %-ный активированный раствор хлорамина |
120 |
- |
120 |
|||
|
0,2 %-ный раствор сульфохлорантина или сульфохлорантина М |
120 |
120 |
- |
|||
|
90 |
||||||
|
Раствор лизола |
|
120 |
- |
|||
|
Обеззараживание в паровом стерилизаторе (автоклаве) |
Водный насыщенный пар под избыточным давлением 1,1 кГс/см2 (0,11 МПа), 120+2 °С |
90 |
(3 %) |
90 |
||
|
5 |
Посуда больного |
Кипячение вместе с остатками пищи |
2 %-ный раствор соды |
30 с момента закипания |
15 |
60 |
|
Погружение в дезраствор с последующим тщательным обмыванием горячей водой |
3 %-ный раствор хлорамина Б |
60 |
30 |
- |
||
|
0,5 %-ный активированный раствор хлорамина |
120 |
- |
60 (4 %-ный раствор) |
|||
|
1 %-ный раствор ГКТ |
30 |
- |
60 (4 %-ный раствор) |
|||
|
3 %-ный раствор ДСГК |
90 |
30 |
||||
|
0,2 %-ный раствор сульфохлорантина или сульфохлорантина М |
|
|
- |
|||
|
0,5 %-ный раствор ДП-2 |
120 |
30 |
- |
|||
|
4 %-ный раствор ПФК-1 |
60 |
60 |
- |
|||
|
6 |
Предметы ухода за больными, кипячение которых невозможно |
Двукратное протирание с интервалом 15 мин. |
6 %-ный раствор перекиси водорода с 0,5 % моющего средства |
- |
60 |
60 |
|
Погружение |
3 %-ный раствор хлорамина Б |
120 |
60 |
- |
||
|
|
3 %-ный осветленный раствор хлорной извести |
60 |
120 |
- |
||
|
|
Раствор лизола |
90 |
60 |
- |
||
|
7 |
Помещение, оборудование, мебель |
Двукратное протирание или орошение |
3 %-ный раствор хлорамина Б |
120 |
60 |
120 |
|
3 %-ный осветленный раствор хлорной извести |
120 |
60 |
120 |
|||
|
1,5 %-ный раствор ДТСГК или НГК, ДСГК, ГКТ |
120 |
60 |
120 |
|||
|
0,2 %-ный раствор сульфохлорантина или сульфохлорантина М |
120 |
60 |
- |
|||
|
0,5 %-ный раствор ДП-2 |
120 |
60 |
- |
|||
|
4 %-ный раствор ПФК-1 |
120 |
30 |
- |
|||
|
8 %-ный раствор лизола |
120 |
60 |
- |
|||
|
8 |
Кожаные, меховые изделия, ковры |
Камерное обеззараживание |
Пароформалиновая смесь при температуре 57 - 59 °С формалина 75 мл/м3, норма загрузки 5 комплектов одежды |
45 |
тот же |
165 |
При отсутствии дезинфекционных камер вещи обеззараживают путем орошения 3 %-ным раствором хлорамина Б до полного увлажнения, чистят щетками, увлажненными дезраствором, оставляют свернутыми на 1 час, после чего высушивают.
Допускается использование других дезинфицирующих средств, разрешенных к применению для данных целей Департаментом ГСЭН Минздрава России.
Приложение 10
(обязательное)
Методы обеззараживания материала от
больного,
подозрительного на заболевания чумой, для проведения
клинического анализа
10.1. Обеззараживание крови
Проведение клинического анализа в обычной лаборатории возможно только после обеззараживания материала.
Для подсчета числа эритроцитов используют с целью обеззараживания крови разводящую жидкость (0,75 г мертиолята натрия, 1 г хлористого и 3,62 сернокислого натрия на 100 мл дистиллированной воды). В центрифужную пробирку вносят 4 мл этой жидкости на один анализ.
Разводящая жидкость для подсчета числа лейкоцитов - 25 % ацетона, 4,9 % уксусной кислоты. Для приготовления этого раствора 1 мл химически чистого ацетона смешивают с 3 мл 6,5 % раствора уксусной кислоты, который получают путем разведения 1 мл ледяной уксусной кислоты в 14,4 мл дистиллированной воды. Для проверки пригодности ацетона в пробирку наливают 2 - 3 мл и вносят несколько капель дистиллированной воды. Если при добавлении воды образуется легкая муть, ацетон считается непригодным. Для одного анализа необходимо 0,4 мл разводящей жидкости. Раствор следует хранить при 4 °С не более 10 - 14 суток.
Для определения количества гемоглобина крови на одно исследование в градуированную пипетку гемометра Сали набирают 0,2 мл 1 % раствора соляной кислоты. После 30 мин экспозиции в разводящей жидкости работа с кровью проводится как с незаразным материалом в чистом помещении. Определение группы крови и резус-фактора проводят по жизненным показаниям у постели больного с необеззараженной кровью в противочумном костюме I типа.
10.2. Обеззараживание мочи
Изучение физических свойств мочи (количество, цвет, прозрачность, реакция, удельный вес) проводят без обеззараживания с соблюдением правил безопасности работы.
Определение белка в моче (качественным и количественным методами), глюкозы методом Гайнеса, билирубина методом Розина, а также микроскопическое исследование осадка мочи проводят с обеззараженной мочой.
Для обеззараживания в колбу объемом 500 мл наливают 100 мл мочи, добавляют 2,5 мл хлороформа, колбу плотно закрывают резиновой пробкой и встряхивают легкими движениями, не замачивая пробки, в течение 10 минут до появления однородного помутнения, после чего с мочой можно работать как с незаразным материалом.
Приложение 11
(обязательное)
Количество защитных противочумных костюмов
I типа или
других средств индивидуальной защиты, разрешенных к
применению в учреждениях медицинского профиля
11.1. В лечебно-профилактических учреждениях
Учреждение |
Количество защитных костюмов |
|
|
На 1 работающего* |
Всего |
|
|
ЛПУ амбулаторно-поликлинические (включая ФАП, ФП) |
2 |
4 |
|
СКО, СКП, ПСКП |
2 |
4 |
|
ЛПУ** (стационары) |
2 |
4 + 3 |
|
ЛПУ (морги, ПАО, БСМЭ) |
1 |
2 + 2 |
______________
* Расчет защитных костюмов ведется на лиц, непосредственно связанных с обслуживанием больного.
** ЛПУ, на базе которого не предусмотрено развертывание специализированного госпиталя.
11.2. В санитарно-эпидемиологических учреждениях
|
Учреждения |
Количество проживающего населения обслуживаемой территории (тыс. чел.) |
Количество защитных костюмов |
|
ЦГСЭН территориальные |
до 100 |
6 |
|
100-300 |
10 |
|
|
301-500 |
16 |
|
|
501-1 млн. |
25 |
|
|
Дезинфекционные унитарные предприятия, станции скорой медицинской помощи |
до 100 |
8 |
|
100-300 |
16 |
|
|
301-500 |
25 |
|
|
501-1 млн. |
40 |
|
|
ЦГСЭН в субъектах РФ |
независимо от численности населения |
10 |
|
ЦГСЭН городские (с районным делением) |
- ² - |
10 |
|
ЦГСЭН на транспорте (водном, воздушном) в регионах |
- ² - |
10 |
|
ЦГСЭН на транспорте (водном, воздушном) территориальные |
- ² - |
10 |