 | Информационная система |  |
МИНИСТЕРСТВО ЗДРАВООХРАНЕНИЯ РОССИЙСКОЙ ФЕДЕРАЦИИ
ЕДИНЫЕ ПРАВИЛА
БЕЗОПАСНОСТИ ТРУДА
НА ВОДОЛАЗНЫХ РАБОТАХ
ЧАСТЬ II
МЕДИЦИНСКОЕ ОБЕСПЕЧЕНИЕ ВОДОЛАЗОВ
РД 31.84.01-90
МОСКВА
МОРТЕХИНФОРМРЕКЛАМА
РАЗРАБОТАНЫ Санкт-Петербургским государственным институтом усовершенствования врачей
Проректор по научной работе доктор медицинских наук, профессор В.А. Михайлович
Руководитель, ответственный исполнитель и редактор работы - заведующий кафедрой подводной медицины кандидат медицинских наук, старший научный сотрудник Б.А. Пессирио
ИСПОЛНИТЕЛИ: водолазный специалист В.А. Вишняков; доцент, кандидат медицинских наук В.А. Аверьянов; доцент, кандидат медицинских наук А.Л. Шишков; ассистент, кандидат медицинских наук А.А. Шурубура; ассистент В.А. Хохлов; старший лаборант В.И. Шарков
Головной разработчик РД 31.84.01-90 - Научно-производственное объединение морского флота «Стапель»
Руководитель работы В.Ф. Згонников
СОГЛАСОВАНЫ: Всесоюзной конфедерацией профсоюзов СССР (письмо от 28.10.91 № 12.07/Т/5479)
Начальником отдела аварийно-спасательных работ Госморспецслужбы Минморфлота СССР (письмо от 17.05.91 № ГМС-АС/210)
Заместителем начальника Главного управления медицинской помощи населению Минздрава РСФСР (письмо от 07.05.91 № 21-02-165сп)
Заместителем начальника 3-го Главного управления при Минздраве СССР (письмо от 15.11.91 № 32-07/441)
Заведующим отделом социального страхования Совета Федеративного независимого профсоюза работников водного транспорта (письмо от 29.05.91 № 7C-3/489)
Заместителем командира войсковой части 34312 МО СССР (письмо от 26.04.91 № 743/I/635)
Председателем объединения «Подводречстрой» концерна «Росречфлот» (письмо от 16.04.91 № 11/533)
Заместителем начальника Главморнефти Министерства нефтяной и газовой промышленности СССР (телетайпограмма от 12.05.91 № 13-05-144)
Заместителем начальника ГУ безопасности мореплавания, портового надзора и охраны труда Минрыбхоза СССР (письмо от 24.04.91 № 14/2-19-291);
Начальником Главного управления государственной инспекции по маломерным судам РСФСР Министерства жилищно-коммунального хозяйства РСФСР (письмо от 14.05.91 № 22-136).
УТВЕРЖДЕНО Первым заместителем министра здравоохранения СССР - 18.11.91
|
ЕДИНЫЕ ПРАВИЛА БЕЗОПАСНОСТИ ТРУДА НА ВОДОЛАЗНЫХ РАБОТАХ. Часть II. МЕДИЦИНСКОЕ ОБЕСПЕЧЕНИЕ ВОДОЛАЗОВ |
РД 31.84.01-90 Вводится взамен РД 31.84.01-79 в части разделов 4, 6, приложений 9, 10, 11, 17 и 19 |
Срок введения в действие
установлен с 1 сентября 1992 г.
Настоящие «Единые правила безопасности труда на водолазных работах», часть II «Медицинское обеспечение водолазов» (далее - Правила) являются неотъемлемой частью и продолжением Правил части I. Они устанавливают организацию и содержание медицинского обеспечения водолазов, работающих на государственных предприятиях (в объединениях, учреждениях, организациях), в кооперативах, совместных предприятиях и прочих организациях независимо от их ведомственной подчиненности и принадлежности (далее - предприятия). Работа водолазов производится на глубинах до 60 м (при рабочих погружениях под воду), до 80 м (при погружениях под воду в аварийных случаях) и под избыточным давлением до 1 МПа (при спусках в барокамерах).
Настоящая часть Правил является обязательным руководящим документом для администрации и должностных лиц учреждений Минздрава РФ, других министерств и ведомств, выполняющих водолазные работы и организующих медицинское обеспечение водолазов, а также для водолазных врачей (фельдшеров), водолазных специалистов и водолазов, осуществляющих такое обеспечение.
В развитие или помимо настоящей части Правил могут разрабатываться отраслевые правила, типовые инструкции или инструкции по безопасности труда, учитывающие специфику водолазных спусков и их медицинского обеспечения в отрасли.
1. ОРГАНИЗАЦИЯ МЕДИЦИНСКОГО ОБЕСПЕЧЕНИЯ ВОДОЛАЗОВ
1.1. Цель и задачи медицинского обеспечения водолазов
1.1.1. Целью медицинского обеспечения водолазов является проведение комплекса мероприятий, направленных на охрану здоровья водолазов, повышение производительности их труда.
1.1.2. Основными задачами медицинского обеспечения водолазов являются:
медицинское обеспечение водолазов при проведении водолазных спусков;
осуществление систематического медицинского контроля за состоянием здоровья водолазов;
проведение профилактических мероприятий, снижающих вредные воздействия неблагоприятных для состояния здоровья водолазов производственных факторов;
оказание медицинской помощи водолазам;
статистический анализ общей и профессиональной заболеваемости водолазного состава;
медицинский контроль за соблюдением санитарно-гигиенических норм и правил на рабочих местах и местах размещения водолазов, за режимом их труда, отдыха и питания;
систематический контроль за санитарно-гигиеническим состоянием водолазного снаряжения и средств обеспечения спусков;
санитарно-эпидемиологический контроль за условиями в районе выполнения водолазных работ;
систематическое обучение водолазов на рабочих местах мероприятиям по технике безопасности труда, связанным с медицинским обеспечением водолазов, и ежегодная проверка знания водолазным составом этих мероприятий.
1.2. Структура медицинского обеспечения водолазов
1.2.1. Общее руководство медицинским обеспечением водолазов во всех отраслях народного хозяйства Российской Федерации, координацию научно-исследовательских и опытно-конструкторских работ, проводимых по этому направлению, осуществляет Минздрав РФ через свои главные управления.
Непосредственное руководство медицинским обеспечением водолазов в стране осуществляет Главный водолазный врач Минздрава РФ.
1.2.2. Межведомственная координация вопросов медицинского обеспечения водолазов осуществляется Координационным советом по подводной медицине при Минздраве РФ, состоящим из представителей организаций и учреждений Минздрава РФ, а также заинтересованных промышленных министерств и ведомств.
1.2.3. Медицинское обеспечение водолазов на предприятиях проводят лечебно-профилактические учреждения системы Минздрава РФ: центральные бассейновые, бассейновые, портовые и линейные больницы на водном транспорте.
При расположении предприятий вне зоны обслуживания указанными больницами решением Минздрава РФ по запросу заинтересованных министерств и ведомств должно быть определено другое региональное учреждение для медицинского обеспечения водолазов*.
* Далее по тексту лечебно-профилактическое учреждение, осуществляющее медицинское обеспечение водолазов, будет именоваться лечебно-профилактическим учреждением.
Медицинское обеспечение водолазов в лечебно-профилактическом учреждении организует заместитель главного врача по организации медицинского обеспечения водолазных и подводных технических работ, а при его отсутствии в штате учреждения - заместитель главного врача по организационно-методической работе.
Указанные лица отвечают:
за организацию медицинского обеспечения водолазов на бассейне (в регионе) в соответствии с требованиями настоящей части Правил;
за укомплектованность штатов лечебно-профилактического учреждения и подчиненных им здравпунктов водолазными врачами и фельдшерами согласно установленным нормам;
за оснащенность лечебно-профилактического учреждения и здравпунктов необходимым для медицинского обеспечения водолазов медицинским оборудованием, приборами, аппаратурой, инструментами и медикаментами.
1.2.4. Для организации и руководства медицинским обеспечением водолазов при наличии на обслуживаемых предприятиях более 20 водолазных станций в лечебно-профилактическом учреждении создается водолазно-медицинский кабинет, в штат которого входит водолазный врач. При наличии на обслуживаемых предприятиях менее 20, но более 10 водолазных станций в штат организационно-методического отдела лечебно-профилактического учреждения вводится должность водолазного врача-методиста для организации и руководства медицинским обеспечением водолазов.
1.2.5. Для медицинского обеспечения водолазов непосредственно на предприятиях организуются водолазные врачебные и фельдшерские здравпункты.
1.2.5.1. Водолазные врачебные здравпункты создаются на отдельном предприятии или для нескольких предприятий из расчета один здравпункт на 5 - 10 водолазных станций с учетом их территориальной удаленности друг от друга и глубин в местах выполнения водолазных работ.
Водолазный врачебный здравпункт должен развертываться также непосредственно* на месте выполнения водолазных работ независимо от числа работающих водолазных станций в случае проведения водолазных спусков:
учебных и экспериментальных;
в условиях высокогорья (на высоте более 1000 м над уровнем моря);
на глубинах более 45 м;
при аварийно-спасательных работах, связанных со спасанием людей.
* Развертывание здравпункта непосредственно на месте выполнения водолазных работ означает работу водолазного врача (фельдшера) в указанном месте во время спуска с возможностью использования при необходимости барокамеры.
1.2.5.2. Водолазный фельдшерский здравпункт организуется в подразделениях предприятия из расчета один здравпункт на 1 - 4 водолазных станции (одного или нескольких предприятий).
Водолазный фельдшерский здравпункт должен развертываться непосредственно* на месте выполнения водолазных работ независимо от количества водолазных станций в случае проведения водолазных спусков:
на глубинах до 45 м в любых типах водолазного снаряжения;
при спусках в особых условиях, а также при спусках в опасную в эпидемиологическом отношении воду (согласно действующим санитарным нормам);
при спасательных работах, связанных со спасанием людей (в случае невозможности организации врачебного здравпункта).
* Развертывание здравпункта непосредственно на месте выполнения водолазных работ означает работу водолазного врача (фельдшера) в указанном месте во время спуска с возможностью использования при необходимости барокамеры.
1.2.5.3. Водолазные врачи и фельдшера водолазно-медицинского кабинета, водолазных врачебных и фельдшерских здравпунктов входят, как правило, в штат лечебно-профилактического учреждения. В отдельных случаях водолазные врачи и фельдшера здравпунктов могут находиться в штатах предприятий, подчиняясь по специальным вопросам медицинского обеспечения водолазов лечебно-профилактическому учреждению. Кандидатуры принимаемых на работу водолазных врачей и фельдшеров администрация предприятия согласовывает с главным врачом лечебно-профилактического учреждения*.
* Настоящее требование распространяется также на медицинских сестер спасательных станций и маневренно-поисковых групп.
1.2.5.4. Строительство (выделение) помещений для водолазно-медицинских кабинетов, водолазных врачебных и фельдшерских здравпунктов, их оснащение, содержание и ремонт производятся за счет средств обслуживаемых предприятий и (или) местных бюджетов.
1.2.6. Медицинское обеспечение водолазов на судах, имеющих зарегистрированные (штатные) или прикомандированные водолазные станции, при отсутствии штатных или прикомандированных водолазных врачей (фельдшеров) должно производиться врачами или фельдшерами судовых здравпунктов. Указанные лица должны пройти специальную подготовку по программе для водолазных врачей (фельдшеров) согласно требованиям п. 1.3.1.
Судовые врачи или фельдшера на судах, не имеющих зарегистрированных водолазных станций, должны осуществлять медицинское обеспечение судовых водолазных работ, а также работ, выполняемых аварийными партиями и личным составом судов с использованием изолирующих дыхательных аппаратов. Указанные врачи и фельдшера должны пройти подготовку по специальной (сокращенной) программе в медицинских учебных заведениях, имеющих специализированные по подводной медицине подразделения.
1.2.7. Для решения вопросов, связанных с медицинским отбором и освидетельствованием водолазного состава и водолазных врачей (фельдшеров), создаются водолазно-медицинские комиссии (ВМК):
центральная ВМК (ЦВМК);
бассейновая (региональная) ВМК;
ВМК медицинского учебного заведения.
1.2.7.1. Центральная ВМК при Главном управлении медицинской помощи населению Минздрава РФ производит освидетельствование водолазов в наиболее сложных экспертных случаях и осуществляет организационно-методическое руководство бассейновыми (региональными) ВМК.
1.2.7.2. Бассейновая (региональная) ВМК создается при лечебно-профилактическом учреждении в целях отбора по состоянию здоровья кандидатов для обучения по водолазным и водолазно-медицинским специальностям, а также для медицинского освидетельствования водолазов и обеспечивающего их медицинского персонала региона.
1.2.7.3. ВМК медицинского учебного заведения создается в заведениях, имеющих специализированные кафедры по подводной медицине, для решения вопросов, связанных со специализацией медицинского персонала по специальностям «водолазный врач» и «водолазный фельдшер», а также их аттестацией для присвоения соответствующих категорий.
1.2.7.4. Поддержание и повышение квалификации водолазных врачей (фельдшеров) проводится не реже одного раза в пять лет в порядке, установленном Минздравом РФ для врачей (фельдшеров) терапевтического профиля.
1.3. Допуск медицинского персонала и водолазного состава к медицинскому обеспечению водолазов
1.3.1. К медицинскому обеспечению водолазов допускается медицинский персонал (врачи и фельдшера), прошедший специализацию по специальностям «водолазный врач» и «водолазный фельдшер» в медицинских учебных заведениях, имеющих специализированные по подводной медицине кафедры (курсы).
Указанный медицинский персонал должен иметь соответствующие свидетельства. Водолазные врачи и фельдшера (кроме женщин) должны иметь, как правило, квалификацию «водолаз».
1.3.2. Водолазные врачи допускаются к медицинскому обеспечению водолазов при проведении водолазных спусков во всем диапазоне глубин и экспозиций, предусмотренном настоящими Правилами, во всех типах водолазного снаряжения, имеющегося на обслуживаемом предприятии, при выполнении всех видов водолазных работ, а также спусков в барокамере.
1.3.3. Водолазные фельдшера допускаются к медицинскому обеспечению водолазов при проведении водолазных спусков на глубины до 45 м во всех типах водолазного снаряжения, имеющегося на обслуживаемом предприятии, при выполнении всех видов водолазных работ, кроме случаев, оговоренных в п. 1.2.5.1.
Водолазные фельдшера допускаются также к медицинскому обеспечению спусков в барокамере под давлением до 1 МПа (100 м вод. ст.)*.
* Здесь и далее по тексту подразумевается «избыточное давление».
1.3.4. При недостаточном количестве медицинского персонала к медицинскому обеспечению водолазов при проведении водолазных спусков во всех типах водолазного снаряжения, имеющегося на предприятии, при выполнении всех видов водолазных работ, кроме случаев, оговоренных в пп. 1.2.5.1 и 1.2.5.2, допускаются водолазные специалисты, водолазы 1-го и 2-го классов I - II группы специализации водолазных работ после их медицинской подготовки по специальной программе в водолазных школах или в специализированных по подводной медицине подразделениях медицинских учебных заведений. Указанный водолазный состав должен иметь соответствующие свидетельства.
1.3.4.1. Водолазные специалисты допускаются к медицинскому обеспечению водолазов при проведении водолазных спусков на глубины до 20 м и в барокамере под давлением до 1 МПа (100 м вод. ст.).
1.3.4.2. Водолазы 1-го и 2-го классов I - II группы специализации водолазных работ допускаются к медицинскому обеспечению водолазов при проведении водолазных спусков на глубины до 12 м.
При проведении лечебной рекомпрессии заболевшего водолаза и при тренировочных спусках в барокамере при отсутствии водолазного врача (фельдшера) или водолазного специалиста водолазы 1-го и 2-го классов I - II группы специализации водолазных работ допускаются к медицинскому обеспечению спуском в барокамере под давлением до 1 МПа (100 м вод. ст.).
1.3.4.3. В отдельных случаях с разрешения Главного водолазного врача Минздрава РФ водолазные специалисты, фельдшера и водолазы 1-го класса I - II группы специализации водолазных работ могут быть допущены к медицинскому обеспечению водолазов при проведении водолазных спусков на глубины до 60 м, а водолазы 2-го класса I - II группы специализации водолазных работ - на глубины до 45 м, кроме случаев, оговоренных в пп. 1.2.5.1 и 1.2.5.2.
Указанные лица должны пройти медицинскую подготовку в медицинских учебных заведениях, в которых есть специализированные по подводной медицине кафедры (курсы), и иметь соответствующие свидетельства.
1.3.5. Врачи-специалисты, входящие в состав ВМК, и врачи профпатологических лечебных учреждений, занятые экспертной диагностикой профзаболеваний, должны пройти подготовку на специализированных по подводной медицине кафедрах высших медицинских учебных заведений.
1.3.6. Врачи-преподаватели медицинских дисциплин водолазных школ (курсов), осуществляющие подготовку и переподготовку водолазов всех категорий, должны пройти специализацию по специальности «водолазный врач» в соответствии с требованиями п. 1.3.1.
1.3.7. Водолазные врачи и фельдшера, водолазные специалисты, водолазы 1-го и 2-го классом I - II группы специализации водолазных работ должны сдавать зачеты на допуск к медицинскому обеспечению водолазов в объеме требований настоящей части Правил при поступлении на работу и ежегодно водолазной квалификационной комиссии (ВКК). Допуск указанных лиц к медицинскому обеспечению водолазов оформляется приказом руководителя предприятия.
1.3.8. Водолазные врачи и водолазные специалисты, входящие в состав ВКК, ежегодно сдают зачет на допуск к медицинскому обеспечению водолазов вышестоящей ВКК.
1.3.9. Врачи и фельдшера женщины, прошедшие обучение в специализированных медицинских учебных заведениях по программам подготовки «водолазный врач» (фельдшер), могут допускаться к медицинскому обеспечению водолазов без права пребывания под повышенным давлением.
2. МЕДИЦИНСКОЕ ОБЕСПЕЧЕНИЕ ВОДОЛАЗОВ ВО ВРЕМЯ ПРОВЕДЕНИЯ ВОДОЛАЗНЫХ СПУСКОВ
2.1. Общие положения
2.1.1. Рабочие водолазные спуски с применением для дыхания воздуха проводятся до глубин не более 60 м, с применением кислорода при использовании специального снаряжения - до глубин не более 20 м, спуски в барокамере - под давлением воздуха не более 1 МПа (100 м вод. ст.). При аварийно-спасательных работах, связанных со спасанием людей, рабочие спуски водолазов с использованием для дыхания воздуха разрешаются на глубины до 80 м. К этим спускам допускаются физически крепкие опытные водолазы, имеющие водолазную квалификацию не ниже «водолаз 2-го класса I - II группы специализации водолазных работ».
2.1.2. Содержание и объем медицинского обеспечения водолазов во время проведения водолазного спуска* зависят от его периода.
* Далее по тексту вместо термина «медицинское обеспечение водолазов во время проведения водолазного спуска» используется термин «медицинское обеспечение водолазного спуска».
Выделяются следующие периоды спуска: предспусковой; погружения и пребывания на грунте**; декомпрессии; последекомпрессионный.
** Слово «грунт» означает заданную глубину погружения водолаза или заданное давление в барокамере.
2.2. Предспусковой период
2.2.1. Предспусковой период - время, в течение которого осуществляется подготовка к спуску. Его продолжительность - от нескольких минут в аварийных ситуациях до суток при плановых спусках.
2.2.2. В предспусковом периоде лицо, осуществляющее медицинское обеспечение водолазного спуска, обязано:
проверить наличие на водолазной станции настоящей части Правил и Журнала медицинского обеспечения водолазов (приложение 4);
рекомендовать водолазов руководителю водолазного спуска на предстоящий спуск, учитывая глубину, достигнутую каждым водолазом в текущем году, глубину, на которую он допущен ВМК и ВКК, а также длительность интервала после предыдущего спуска. При оценке этих данных следует руководствоваться обязательным приложением 12, пп. 6 - 10;
убедиться и том, что водолазы, назначенные на спуск и ранее перенесшие заболевание, имели достаточное время для восстановления здоровья в соответствии с записью врача или заключением ВМК в личной медицинской книжке водолаза (приложение 19);
проконтролировать проведение рабочей проверки барокамеры, а также исправность и готовность аппаратуры для использования кислорода;
уточнить местонахождение дежурной барокамеры (если барокамера на месте спусков отсутствует); проверить готовность средств для транспортировки пострадавшего водолаза к месту нахождения дежурной барокамеры, а также наличие кислородного ингалятора или дыхательного аппарата с запасом кислорода к ним для обеспечения дыхания заболевшего водолаза кислородом в процессе его транспортировки к барокамере;
проверить укомплектованность водолазной аптечки и набора водолазного врача в ящике-укладке (если медицинское обеспечение осуществляет врач или фельдшер) и пополнить их недостающими инструментами или медикаментами;
проверить наличие сжатого воздуха и его достаточность для проведения спуска;
проконтролировать качество воздуха, который будет подаваться водолазу или в барокамеру (п. 3.4.2, приложение 10, табл. 1); при отсутствии в системе воздухоснабжения блока очистки воздуха или при его неисправности перед погружением первого водолаза произвести анализ воздуха на вредные вещества; при наличии блоков очистки, конструкция которых не предусматривает очистку воздуха от окиси углерода, произвести анализ воздуха только на окись углерода. При обнаружении в воздухе вредных веществ в концентрациях выше предельно допустимых спуски запрещаются. Воздух должен быть заменен. Результат анализа воздуха нужно записать в Журнал медицинского обеспечения водолазов;
произвести анализ химического поглотителя известкового (ХПИ) и регенеративного вещества, предназначенных для зарядки кислородных аппаратов; результат анализа записать в Журнал медицинского обеспечения водолазов;
проверить по паспорту качество медицинского кислорода, содержащегося в транспортных баллонах;
убедиться в том, что режим труда и отдыха водолазов перед спуском соответствовал установленным требованиям (приложение 12);
следить за тем, чтобы в течение 2 ч до спуска водолаз не принимал большое количество пищи;
убедиться в том, что спускающимся и страхующим водолазами проведена рабочая проверка и дезинфекция водолазного снаряжения;
осуществлять контроль за подготовкой снаряжения для работы водолазов в загрязненных подах. Спуски в такие воды разрешаются только в снаряжении, полностью изолирующем тело водолаза от контакта с водой. Спуски в гидрокостюмах «мокрого» типа запрещаются;
приготовить и установить у места спусков водолазов емкость с 0,5 %-ным раствором хлорамина для обмывания рук обслуживающим персоналом (при проведении спусков в воды, опасные в эпидемиологическом отношении);
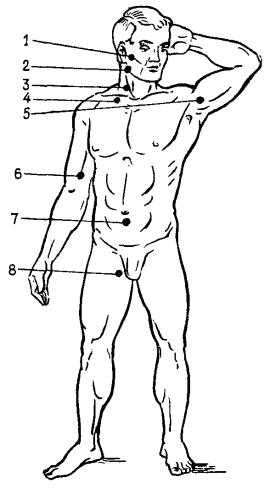
произвести непосредственно перед спуском на глубины до 20 м опрос водолазов о самочувствии, а при спусках на глубины свыше 20 м - также медицинский осмотр, который включает: осмотр кожных покровов тела и слизистой оболочки рта; подсчет частоты пульса; измерение температуры тела; измерение артериального давления. Результаты медицинского опроса, осмотра и заключение о допуске водолаза к спуску должны быть занесены в Журнал медицинского обеспечения водолазов;
записать в Журнал медицинского обеспечения водолазов фамилию спускающегося водолаза.
2.2.3. Водолазы не допускаются к спускам:
при жалобах на плохое самочувствие;
при наличии объективных признаков заболевания;
при нервно-психическом возбуждении;
при наличии признаков алкогольного или наркотического опьянения, а также при наличии их последствий;
при частоте пульса выше 90 и ниже 50 ударов в минуту;
при величине систолического (максимального) давления выше 140 и ниже 100 мм рт. ст.;
при величине диастолического (минимального) давления выше 90 и ниже 60 мм рт. ст.;
при температуре тела выше 37 и ниже 36 °С;
до истечения 2 ч после обильного приема пищи.
2.2.4. В том случае, когда медицинское обеспечение водолазных спусков осуществляет водолазный специалист или водолаз 1-го и 2-го классов, руководитель водолазного спуска направляет водолаза, не допущенного к спуску, к врачу (фельдшеру) для решения вопроса о необходимости его амбулаторного или стационарного лечения.
2.3. Период погружения и пребывания на грунте
2.3.1. Период погружения и пребывания на грунте - время от начала погружения (компрессии) водолаза до начала декомпрессии.
2.3.2. В период погружения до грунта лицо, осуществляющее медицинское обеспечение водолазного спуска, обязано:
записать в Журнал медицинского обеспечения водолазов время начала погружения;
контролировать проверку водолазного снаряжения на герметичность;
следить за скоростью спуска водолаза, которая определяется опытом и самочувствием водолаза, но не должна превышать 20 м/мин;
осуществлять контроль за количеством подаваемого водолазу воздуха и за давлением в шланге в соответствии с п. 2.4.17 ч. I Правил;
следить за самочувствием и состоянием водолаза по его докладам на поверхность, обращая особое внимание на признаки баротравмы уха, обжима, отравления углекислым газом, азотного наркоза и др.; в случае ухудшения самочувствия водолаза рекомендовать руководителю спуска остановить спуск или поднять водолаза на поверхность с соблюдением соответствующего режима декомпрессии*;
записать в Журнал медицинского обеспечения водолазов время прихода водолаза на грунт.
* Во всех случаях невыполнения руководителем водолазного спуска рекомендаций лицо, осуществляющее медицинское обеспечение водолазов, обязано записать свои рекомендации в Журнал водолазных работ и доложить об этом руководителю водолазных работ.
2.3.3. В период пребывания водолаза на грунте лицо, осуществляющее медицинское обеспечение водолазного спуска, обязано:
выбрать предварительный режим декомпрессии, исходя из глубины спуска, запланированной продолжительности и тяжести работы под водой, а также других условий спуска;
осуществлять контроль за количеством подаваемого водолазу воздуха и за давлением в шланге (п. 2.4.17 ч. I Правил);
осуществлять контроль за неснижаемым запасом воздуха согласно п. 2.4.19 ч. I Правил;
оценивать самочувствие и состояние водолаза по его докладам на поверхность и при возможности по частоте дыхания. В случае учащения дыхания или появления у водолаза чувства нехватки воздуха ему через руководителя спуска подается команда: «Прекратить работу! Отдыхать!». (При спуске в вентилируемом снаряжении дается также команда «Провентилироваться!», а оператору щита подачи воздуха водолазу - «Больше воздуха водолазу!»). Если эти мероприятия не приведут к улучшению состояния водолаза, его необходимо поднять на поверхность согласно п. 4.2.2;
оказывать медицинскую помощь в случае аварийного всплытия водолаза, руководствуясь п. 2.6.4 Приложения 13;
за 5 мин до окончания запланированной выдержки на грунте сообщить об этом руководителю спуска;
после команды о начале подъема водолаза выбрать окончательный режим декомпрессии, доложить руководителю спуска глубину первой остановки и время подъема до нее.
2.4. Период декомпрессии
2.4.1. Период декомпрессии - это время от начала подъема водолаза с грунта до конца декомпрессии и перехода и условия нормального давления. Продолжительность данного периода определяется режимом декомпрессии.
2.4.2. В период декомпрессии лицо, осуществляющее медицинское обеспечение водолазного спуска, обязано:
записать окончательный режим декомпрессии по установленной форме в Журнал медицинского обеспечения водолазов и строго контролировать его соблюдение при проведении декомпрессии;
следить за самочувствием водолаза, принимать необходимые меры в случае его ухудшения;
осуществлять контроль за количеством воздуха, подаваемого водолазу;
контролировать периодичность запросов водолаза о самочувствии, на последних остановках особое внимание обращать на жалобы водолаза, которые могут свидетельствовать о начальных признаках декомпрессионной болезни;
проконтролировать готовность барокамеры к приему водолаза для проведения декомпрессии на поверхности, следить за соблюдением времени подъема водолаза на поверхность, снятия снаряжения и перехода водолаза в барокамеру;
при декомпрессии в барокамере контролировать срок проведения ее вентиляции;
контролировать обеспечение водолазов питанием в барокамере при продолжительности декомпрессии более 4 ч.
2.5. Последекомпрессионный период
2.5.1. Последекомпрессионный период - это время, в течение которого проводится наблюдение за состоянием здоровья водолазов после спуска.
2.5.2. Лицо, осуществляющее медицинское обеспечение водолазного спуска, обязано:
проконтролировать, чтобы водолаз после окончания декомпрессии с глубин более 12 м находился вблизи барокамеры в течение 2 ч, а после лечебной рекомпрессии, не осложненной рецидивом, - в течение 6 ч и отдыхал по режиму, предусмотренному приложением 12, табл. 2;
провести опрос жалоб или медицинский осмотр водолаза в объеме, предусмотренном п. 2.2.2. При медицинском осмотре водолазов после окончания спуска у них могут быть зарегистрированы по сравнению с данными до спуска незначительное изменение пульса (на 5 - 7 ударов в минуту), снижение или повышение максимального и минимального давления крови (на 5 - 10 мм рт. ст.), снижение температуры тела (на 0,3 - 0,8°), чувство усталости. Указанные сдвиги не требуют проведения лечебных мероприятий, но лицо, осуществляющее медицинское обеспечение водолазного спуска, должно внимательно следить за динамикой этих сдвигов и при ухудшении самочувствия водолаза и возникновении заболевания оказать ему необходимую медицинскую помощь.
2.5.3. При изменении самочувствия или появлении каких-либо признаков заболевания водолаз должен немедленно сообщить об этом лицу, осуществляющему медицинское обеспечение водолазного спуска.
2.5.4. После спуска водолаза в загрязненную воду лицо, осуществляющее медицинское обеспечение спуска, должно проконтролировать порядок и качество дезинфекции водолазного снаряжения. При выявлении у водолаза инфекционного заболевания после водолазного спуска необходимо провести полную дезинфекцию водолазного снаряжения, использовавшегося заболевшим водолазом.
3. МЕДИЦИНСКОЕ ОБЕСПЕЧЕНИЕ ВОДОЛАЗОВ В ПЕРИОД МЕЖДУ РАБОЧИМИ СПУСКАМИ
3.1. Общие положения
3.1.1. Период между рабочими спусками - это время, в течение которого не проводятся спуски, связанные с выполнением производственных работ или заданий.
3.1.2. В период между рабочими спусками осуществляется медицинское обеспечение тренировочных спусков под воду и в барокамерах водолазного состава и медицинского персонала. В этот период водолазными врачами (фельдшерами) выполняются также основные лечебно-профилактические, санитарно-гигиенические и противоэпидемические мероприятия.
3.2. Медицинское обеспечение тренировочных спусков под воду и в барокамерах
3.2.1. Медицинское обеспечение тренировочных спусков под воду и в барокамерах проводится согласно требованиям раздела 2 с учетом особенностей спусков в барокамерах.
3.2.2. Приобретение первичной натренированности к воздействию факторов водолазного спуска, поддержание достигнутой натренированности и ее восстановление при длительных перерывах между спусками, а также обеспечение труда и отдыха при этом должны осуществляться в соответствии с требованиями приложения 12.
3.3. Лечебно-профилактические мероприятия
3.3.1. Лечебно-профилактические мероприятия включают:
медицинский отбор и освидетельствование всего водолазного состава и медицинского персонала, осуществляющего медицинское обеспечение водолазов;
медицинский контроль за состоянием здоровья водолазов;
оказание лечебно-профилактической помощи водолазам по мере обращения;
контроль за тренировками водолазов и медицинского персонала при воздействии факторов водолазного спуска.
3.3.2. Медицинский отбор и освидетельствование водолазного состава и медицинского персонала проводятся в соответствии с действующими нормативными документами.
3.3.3. На каждого водолаза после прохождения первичной водолазной подготовки и получения водолазной квалификации заводится Личная медицинская книжка водолаза по форме, приведенной в приложении 3.
3.3.4. Медицинский контроль за состоянием здоровья водолазов осуществляется водолазными врачами и фельдшерами врачебных и фельдшерских здравпунктов и включает: медицинский осмотр водолазов; расширенный медицинский осмотр водолазов.
Целью медицинских осмотров является раннее выявление заболеваний водолазов.
3.3.5. Медицинские осмотры водолазов проводятся 1 раз в 3 мес в объеме, предусмотренном п. 2.2.2.
3.3.6. Расширенный медицинский осмотр водолазов проводится водолазным врачом через 6 мес после очередного медицинского освидетельствования ВМК. При этом, помимо мероприятий, перечисленных в п. 2.2.2, проводятся:
осмотр лор-органов;
исследование внутренних органов (выслушивание сердца и легких, пальпация органов брюшной полости);
инструментальное обследование по показаниям в условиях лечебно-профилактического учреждения.
3.3.7. По результатам медицинских осмотров назначаются при необходимости соответствующие лечебно-оздоровительные мероприятия или консультации врачей-специалистов лечебно-профилактического учреждения. Результаты медицинских осмотров заносятся в Личную медицинскую книжку водолаза.
3.3.8. По результатам медицинских осмотров водолазный врач (фельдшер) имеет право временно отстранить водолаза от спусков, сделав соответствующую запись в Личной медицинской книжке водолаза.
3.3.9. Водолазы, просрочившие медицинский осмотр более чем на 1 мес, к спускам под воду не допускаются.
3.3.10. По мере обращения лечебно-профилактическая помощь водолазам оказывается на врачебных и фельдшерских здравпунктах, в бассейновых поликлиниках и больницах, а также в поликлиниках и больницах по месту жительства водолаза.
Водолазные врачи лечебно-профилактических учреждений имеют право выписывать листки нетрудоспособности. Врачи, находящиеся в штатах предприятий, таким правом пользуются с разрешения главного врача лечебно-профилактического учреждения.
3.3.11. Водолазный врачебный здравпункт должен обеспечивать следующий объем медицинской помощи водолазам:
первичную хирургическую обработку ран мягких тканей, вправление вывихов, проведение транспортной иммобилизации, остановку наружного кровотечения жгутом, тампонадой, перевязкой сосудов или наложением зажима на кровоточащий сосуд, катетеризацию мочевого пузыря, трахеостомию или коникотомию, пункцию плевральной полости, введение дренажа с клапаном при клапанном пневмотораксе, лечение ограниченных ожогов и отморожений степеней I и II, проведение операций по поводу панарициев, абсцессов и поверхностных флегмон;
проведение мероприятий в объеме первой врачебной помощи при неотложных состояниях (острых отравлениях, приступах бронхиальной астмы, острой сердечной, сосудистой и дыхательной недостаточности, почечной и печеночной коликах, инфаркте миокарда и др.);
оказание квалифицированной и специализированной помощи при специфических и неспецифических заболеваниях водолазов.
3.3.12. Водолазный фельдшерский здравпункт должен обеспечивать следующий объем медицинской помощи водолазам:
временную остановку кровотечений с помощью жгута, давящей повязки, интенсивного сгибания конечности, иммобилизацию с помощью шин при переломах и вывихах, наложение асептических повязок при ранах, ожогах и отморожениях;
проведение мероприятий в объеме первой медицинской помощи при неотложных состояниях (острых отравлениях, приступах бронхиальной астмы, острой сердечной, сосудистой и дыхательной недостаточности, почечной и печеночной коликах и др.);
оказание первой медицинской помощи при специфических и неспецифических заболеваниях водолазов.
3.3.13. При необходимости водолазный врач (фельдшер) направляет заболевшего водолаза в поликлинику или больницу, за которыми закреплен здравпункт.
При направлении водолаза на амбулаторное или стационарное лечение ему вручается Личная медицинская книжка водолаза для передачи в лечебное учреждение, где в книжку должны быть внесены соответствующие записи. После окончания лечения водолаз возвращает ее по месту работы.
3.3.14. Допуск водолаза к водолазным работам после амбулаторного или стационарного лечения производится водолазным врачом (фельдшером) здравпункта, за которым закреплены водолазные станции. Сведения о заболевании (диагноз и сроки болезни) водолазный врач (фельдшер) вносит в Личную медицинскую книжку водолаза на основании записей в листке нетрудоспособности.
3.3.15. По данным анализа специфической и неспецифической заболеваемости, а также учета трудопотерь водолазов водолазный врач (фельдшер) разрабатывает рекомендации по проведению лечебно-оздоровительных мероприятий (закаливание организма, физическая подготовка, организованный отдых и др.).
3.4. Санитарно-гигиенические мероприятия
3.4.1. Санитарно-гигиенические мероприятия включают контроль: за качеством воздуха; за режимом труда, отдыха и питания водолазов; за санитарным состоянием водолазной техники; за санитарным состоянием помещений и территории водолазных станций.
3.4.2. Контрольный анализ воздуха на содержание вредных веществ и углекислого газа проводится 1 раз в квартал в санитарно-эпидемиологических станциях (СЭС) региона или в водолазно-медицинском кабинете бассейновой больницы. Ежеквартальный анализ может проводиться также водолазным врачом (фельдшером) здравпункта, за которым закреплены водолазные станции. Разрешение на использование воздуха по результатам анализа дает водолазный врач.
Анализ воздуха в указанных учреждениях проводится также:
перед началом эксплуатации вновь установленных или отремонтированных компрессоров, воздушных магистралей или баллонов;
после замены фильтрующих элементов блоков очистки воздуха;
при обнаружении в воздухе, подаваемом водолазам, вредных веществ или углекислого газа в концентрациях, превышающих предельно допустимые концентрации (ПДК), приведенные в приложении 10;
при жалобах водолазов на плохое качество воздуха.
Результаты анализа регистрируются в Журнале медицинского обеспечения водолазов.
При обнаружении в воздухе вредных веществ и углекислого газа в концентрациях выше ПДК воздух из баллонов выпускается и производится их повторная зарядка. В случае превышения ПДК, хотя бы одного вещества, при повторном анализе спуски запрещаются и принимаются меры по выявлению и устранению причины загрязнения воздуха.
3.4.3. В порядке контроля за режимом труда, отдыха и питания водолазов лицо, осуществляющее медицинское обеспечение водолазов, обязано:
контролировать соблюдение режима труда и отдыха (приложение 12);
следить за соблюдением сроков освобождения водолаза от погружений после перенесенных заболеваний;
контролировать обеспечение водолазов коллективным и лечебно-профилактическим питанием в соответствии с действующими документами.
3.4.4. В порядке контроля за санитарным состоянием водолазной техники лица, осуществляющие медицинское обеспечение водолазов, должны следить:
за соблюдением сроков смены фильтрующих элементов блоков очистки воздуха согласно требованиям инструкций по их эксплуатации и записей в формулярах;
за санитарным состоянием барокамер в соответствии с требованиями приложения 7 ч. I Правил;
за соблюдением правил хранения водолазного снаряжения в соответствии с требованиями приложения 8 ч. I Правил;
за соблюдением сроков и качеством дезинфекции водолазного снаряжения и средств обеспечения водолазных спусков в соответствии с требованиями приложения 9 ч. I Правил и приложения 9 настоящей части Правил.
3.4.5. Водолазный врач (фельдшер) должен контролировать санитарное состояние помещений и территорий водолазных станций.
3.5. Противоэпидемические мероприятия
3.5.1. Противоэпидемические мероприятия включают:
ознакомление с санитарно-эпидемиологической обстановкой в районе проведения водолазных работ;
выявление инфекционных больных и проведение необходимых мероприятий в очаге инфекции.
3.5.2. Для ознакомления с санитарно-эпидемиологической обстановкой в районе проведения водолазных работ водолазный врач (фельдшер) должен через главного врача бассейновой больницы получить от санитарно-эпидемиологической службы региона соответствующую информацию.
3.5.3. Выявление инфекционных больных осуществляется водолазным врачом (фельдшером) во время опросов и медицинских осмотров перед спуском, при плановых медицинских осмотрах водолазов, а также в процессе повседневного наблюдения за физическим состоянием водолазов и путем проведения необходимых (по показаниям) лабораторных исследований. При появлении инфекционных заболеваний водолазный врач (фельдшер) должен принять меры к изоляции и госпитализации больных, доложить о случае возникновения инфекционного заболевания главному врачу бассейновой больницы и поступать в дальнейшем в соответствии с его указаниями.
4. ЗАБОЛЕВАНИЯ И ТРАВМЫ ВОДОЛАЗОВ
4.1. Общая характеристика заболеваний и травм водолазов
4.1.1. На организм водолаза воздействует комплекс неблагоприятных производственных факторов.
Основными из них являются:
повышенное давление газовой и водной среды;
перепады давления газовой и водной среды;
повышенное парциальное давление кислорода и индифферентных газов;
повышенные концентрации углекислого газа и вредных веществ в дыхательной газовой смеси;
повышенная плотность дыхательной газовой смеси;
высокая плотность воды;
фазовые превращения газов в организме;
низкая или высокая температура воды;
повышенная влажность воздуха;
повышенная теплоемкость и теплопроводность водной и сжатой газовой среды;
повышенный уровень шума;
повышенная электроопасность;
острые кромки объектов на рабочем месте;
недостаточная освещенность рабочей зоны;
химически опасные вещества, используемые в водолазной практике;
изолированность водолаза и его отдаленность от обслуживающего персонала и от средств обеспечения;
высокая нервно-психическая нагрузка;
загрязнение воды и воздуха (химическое, бактериальное, радиоактивное)*.
* Медицинское обеспечение водолазов при спусках в условиях радиоактивного загрязнения среды производится по специально разработанным ведомственным инструкциям.
Воздействие указанных физических, химических, биологических и психофизиологических факторов в значениях, превышающих допустимые, может приводить к несчастным случаям - возникновению у водолазов заболеваний и травм.
4.1.2. Заболевания и травмы водолазов (водолазные заболевания) подразделяются на специфические и неспецифические.
К специфическим относятся заболевания и травмы, возникающие у водолазов в результате воздействия на организм факторов гипербарической газовой и водной среды. К ним при спусках на малые и средние глубины относятся:
декомпрессионная болезнь;
баротравма легких;
баротравма уха и придаточных полостей носа;
барогипертензионный синдром;
обжим водолаза;
обжатие грудной клетки;
травма подводной взрывной волной;
отравление вредными веществами;
отравление кислородом;
кислородное голодание;
отравление углекислым газом;
азотный наркоз (наркотическое действие азота);
химические ожоги и отравления поглотительными и регенеративными веществами.
К неспецифическим заболеваниям и травмам водолазов относятся заболевания и травмы, встречающиеся не только среди водолазов, но и среди лиц других специальностей, подвергающихся воздействию различных негипербарических неблагоприятных факторов внешней среды: утопление; переохлаждение; перегревание; отравления и травмы, вызываемые опасными морскими животными; отравления нефтепродуктами; травматический шок; электротравма; термические ожоги.
Особую группу составляют заболевания, развивающиеся по мере увеличения стажа работы водолаза под влиянием систематического воздействия неблагоприятных факторов гипербарической среды. К этим заболеваниям прежде всего относятся хроническая декомпрессионная болезнь, главным проявлением которой является асептический некроз (омертвение) участков костей, а также заболевания, связанные с поражением сердечно-сосудистой и нервной системы (гипертоническая болезнь, атеросклероз, миокардиодистрофия, радикулит и др.).
4.1.3. Заболевания водолазов, возникшие во время спусков или после их окончания, протекают в большинстве случаев остро с нарушением жизненно важных функций организма, поэтому диагностика и оказание медицинской помощи должны проводиться в кратчайший срок. При диагностике важное значение имеют обстоятельства, которые спровоцировали заболевание (глубина спуска, экспозиция на грунте, скорость изменения давления, температура воды, тип и техническое состояние водолазного снаряжения и др.), а также правильная оценка жалоб водолаза и наиболее выраженных внешних признаков заболевания (наличие или отсутствие сознания, дыхания и пульса; окраска кожных покровов и видимых слизистых оболочек; состояние зрачков, их реакция на свет и др.).
4.2. Виды медицинской помощи при заболеваниях и травмах водолазов
4.2.1. При заболеваниях (травмах) водолазов оказываются одномоментно или последовательно следующие виды медицинской помощи: первая медицинская помощь; первая врачебная помощь; квалифицированная и специализированная медицинская помощь.
Вид медицинской помощи определяется медицинской квалификацией лица, осуществляющего медицинское обеспечение водолазного спуска, и условиями, в которых оказывается медицинская помощь. Конкретные мероприятия при этих видах медицинской помощи указаны в приложении 13.
4.2.2. Первую медицинскую помощь оказывает фельдшер, водолазный специалист, водолаз 1-го или 2-го класса I - II группы специализации, осуществляющий медицинское обеспечение водолазного спуска.
Одновременно принимаются экстренные меры по вызову водолазного врача.
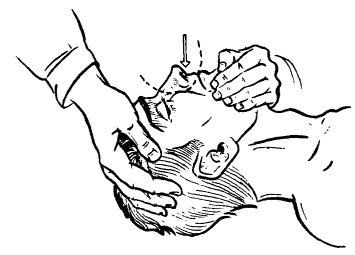
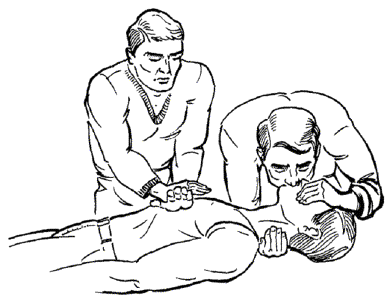
Основными мероприятиями при оказании первой медицинской помощи пострадавшему водолазу, находящемуся под водой, являются: подъем водолаза из воды; восстановление дыхания и кровообращения.
При подъеме водолаза из воды учитывается необходимость декомпрессии. Если условия спуска требуют проведения декомпрессии и состояние пострадавшего водолаза позволяет это сделать, то проводят соответствующую декомпрессию. Если состояние пострадавшего водолаза угрожает жизни (водолаз не отвечает на повторный запрос о самочувствии при исправных средствах связи), его поднимают на поверхность без соблюдения рабочего режима декомпрессии и в соответствии с требованиями приложения 13 (п. 2.6.4) быстро помещают в барокамеру для проведения лечебной рекомпрессии.
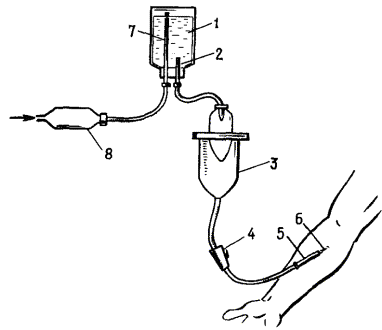
При оказании первой медицинской помощи водолазным составом используется водолазная аптечка, а при выполнении этих мероприятий фельдшером - набор водолазного врача в ящике-укладке, из которого фельдшеру разрешается использовать инструменты, а также медикаменты, предназначенные для внутреннего, подкожного и внутримышечного введения. Внутривенное введение лекарств фельдшерам разрешается проводить только по указанию врача.
В случае возникновения заболевания после окончания водолазного спуска и необходимости лечебной рекомпрессии последняя должна начинаться незамедлительно до прибытия водолазного врача согласно приложению 2.
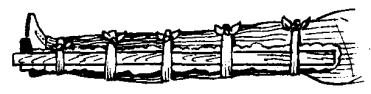
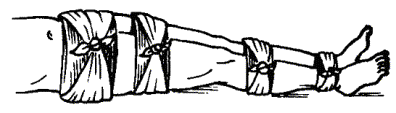
Объем первой медицинской помощи при каждом водолазном заболевании указан в приложении 13, пп. 2 - 22.
При отсутствии барокамеры на месте проведения водолазных работ во время транспортировки к ней необходимо продолжать оказывать медицинскую помощь.
4.2.3. Первая врачебная помощь при заболевании водолаза может оказываться врачом любой специальности в случае отсутствия на месте спусков водолазного врача. Этот вид медицинской помощи предусматривает восстановление и поддержание дыхания, кровообращения и других жизненно важных функций организма при нахождении врача вне барокамеры. Врач ставит предварительный диагноз и при оказании медицинской помощи пользуется набором водолазного врача в ящике-укладке (приложение 8) или другими подобными укладками. Ему разрешается заменять лекарственные средства, содержащиеся в ящике-укладке и указанные в пп. 2 - 22 приложения 13, на препараты подобного действия.
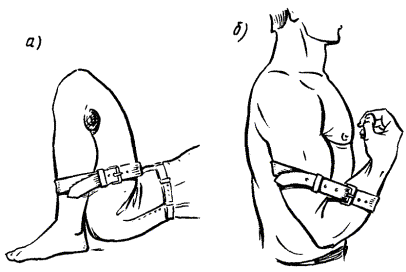
Введение больному лекарств в барокамере (подкожное, внутримышечное, внутривенное) по указанию врача может выполнять водолазный фельдшер по методике, изложенной в приложении 16.
4.2.4. Квалифицированная и специализированная медицинская помощь при специфических и неспецифических заболеваниях и травмах водолазов оказывается водолазным врачом, как правило, на месте выполнения водолазных работ.
Квалифицированная медицинская помощь оказывается водолазным врачом при специфических и неспецифических водолазных заболеваниях, не требующих радикального метода лечения - лечебной рекомпрессии.
Специализированная медицинская помощь оказывается водолазным врачом при специфических и неспецифических водолазных заболеваниях, требующих лечебной рекомпрессии.
Водолазный врач устанавливает окончательный диагноз заболевания, определяет необходимость и возможность лечебной рекомпрессии, организует ее проведение и оказывает соответствующую медицинскую помощь. Он может привлекать для консультаций врачей других специальностей.
Квалифицированная и специализированная медицинская помощь водолазам, направленным в стационар при неспецифических заболеваниях и травмах или при осложнениях специфических водолазных заболеваний, оказывается врачами соответствующих специальностей.
4.2.5. Процесс оказания медицинской помощи при заболеваниях и травмах водолазов должен записываться в виде протокола с указанием текущего времени. Протокол ведется в Журнале медицинского обеспечения водолазов.
4.2.6. Лечебная рекомпрессия проводится под руководством лица, осуществляющего медицинское обеспечение водолазного спуска. Права и обязанности руководителя лечебной рекомпрессии такие же, как руководителя водолазного спуска при проведении спусков в барокамере.
Кроме того, на него возлагаются: выбор режима лечебной рекомпрессии; составление таблицы проведения рекомпрессии и декомпрессии; руководство персоналом, обслуживающим барокамеру.
Замена этого лица (например, по прибытии врача) производится под роспись в Журнале медицинского обеспечения водолазов. Руководить лечебной рекомпрессией, находясь в барокамере под давлением, запрещается.
4.2.7. При заболеваниях тяжелой степени, требующих проведения лечебной рекомпрессии, в барокамеру с больным должен быть направлен водолазный врач. При его отсутствии или в случае медицинского обеспечения водолазного спуска водолазным врачом (фельдшером) женщиной в барокамеру направляется водолазный врач (фельдшер) мужчина или водолаз, допущенный к медицинскому обеспечению водолазных спусков. В случае нахождения водолазного врача с больным в барокамере для руководства лечебной рекомпрессией должен быть вызван другой водолазный врач. До его прибытия руководство лечебной рекомпрессией возлагается на иное лицо, допущенное к медицинскому обеспечению водолазов.
4.2.8. Перед проведением лечебной рекомпрессии проводятся следующие мероприятия:
назначаются 2 - 3 смены водолазов для обслуживания барокамеры и специалисты для обеспечения ее сжатым воздухом;
проверяются и пополняются запасы сжатого воздуха;
вносятся в барокамеру кислородные ингаляторы (при необходимости), постельные принадлежности, питьевая вода, медицинские грелки для сбора и удаления мочи, бак с крышкой, содержащий 1 - 1,5 л 0,5 - 1 %-ного раствора марганцовокислого калия, для сбора кала.
При необходимости экстренной рекомпрессии эти мероприятия проводятся после повышения давления в барокамере путем использования предкамеры или другого отсека.
4.2.9. После окончания лечебной рекомпрессии больной выдерживается вблизи камеры не менее 6 ч и затем (при наличии показаний) направляется на стационарное или амбулаторное лечение с последующим освидетельствованием ВМК. После лечения рецидива декомпрессионного заболевания или баротравмы легких по конечной части режима 3 больной должен находиться в покое под медицинским наблюдением не менее 2 ч. При необходимости он направляется на стационарное лечение.
4.2.10. При возникновении острого водолазного заболевания (травмы) водолазный врач (фельдшер) здравпункта должен в срок до 12 ч с момента обнаружения больного и после оказания ему первой помощи оформить экстренное извещение по форме, приведенной в приложении 5, и направить его в региональную санитарно-эпидемиологическую станцию (СЭС).
Обстоятельства водолазного заболевания (травмы) расследуются комиссией предприятия, в состав которой должны входить: представитель администрации, СЭС, отдела охраны труда, профсоюзного комитета, водолазный специалист, водолазный врач. Комиссия составляет акт расследования в 5 экземплярах по форме, приведенной в приложении 6. Первый экземпляр акта остается у администрации предприятия, второй - в СЭС, третий - передается в лечебно-профилактическое учреждение, обслуживающее предприятие, четвертый - в профком предприятия, пятый - направляется главному водолазному врачу Минздрава РФ. Акты хранятся не менее 30 лет.
Принадлежность возникшего у водолаза заболевания или полученной травмы к профессиональному заболеванию (травме) решается в каждом конкретном случае Центром профпатологии (республиканским, краевым, областным, городским). Направление в Центр профпатологии оформляется соответствующей ВМК, председатель и отдельные члены которой должны привлекаться для решения экспертных вопросов, связанных с водолазными погружениями.
4.2.11. Для предупреждения заболеваний и травм водолазов необходимо соблюдать требования настоящих Правил.
ПРИЛОЖЕНИЕ 1
(обязательное)
ТАБЛИЦЫ РЕЖИМОВ ДЕКОМПРЕССИИ И ИНСТРУКЦИЯ ПО ИХ ПРИМЕНЕНИЮ
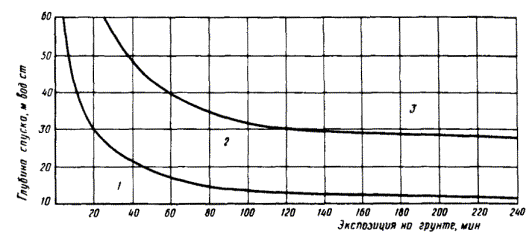
1. Режимы декомпрессии, представленные в табл. 1 - 5, предназначены для предупреждения декомпрессионной болезни у водолазов при спусках под воду, а также при тренировках водолазного состава и медицинского персонала в барокамерах.
рабочие режимы декомпрессии водолазов при спусках на глубины 12 - 60 м с применением для дыхания воздуха и кислорода (табл. 1);
рабочие режимы декомпрессии водолазов при спусках на глубины 12 - 60 м в условиях высокогорья с применением для дыхания воздуха и кислорода (табл. 2);
аварийные режимы декомпрессии водолазов при спусках на глубины 15 - 60 м с применением для дыхания воздуха (табл. 3);
аварийные режимы декомпрессии при спусках на глубины 63 - 80 м с применением для дыхания воздуха (табл. 4);
режимы декомпрессии водолазного состава и медицинского персонала при тренировках в барокамере с применением для дыхания воздуха и кислорода (табл. 5)*.
* Кислород во всех режимах может использоваться только в барокамерах, оборудованных установленным порядком системами для дыхания кислородом и системами пожаротушения.
3. Назначение режимов:
рабочие режимы декомпрессии табл. 1 применяются при спусках водолазов из условий нормального атмосферного давления;
рабочие режимы декомпрессии табл. 2 применяются при спусках водолазов в высокогорных районах из условий пониженного атмосферного давления, соответствующего высотам от 1000 до 3000 м над уровнем моря;
аварийные режимы декомпрессии табл. 3 используются только при фактической аварийной задержке водолазов на глубинах до 60 м сверх экспозиций, указанных в табл. 1 и 2;
аварийные режимы декомпрессии табл. 4 применяются только при фактических аварийно-спасательных работах на глубинах от 63 до 80 м, связанных со спасанием людей;
режимы декомпрессии табл. 5 используются только при тренировке в барокамере водолазного состава и медицинского персонала.
4. Каждая таблица включает набор режимов декомпрессии, соответствующих различным условиям водолазного спуска. Содержание таблиц режимов декомпрессии отражает глубину спуска, экспозицию на грунте, время перехода с равномерной скоростью на первую остановку, глубины остановок и время выдержки на каждой остановке, а также состав дыхательной смеси (воздух или кислород).
5. Во всех режимах декомпрессии настоящего приложения экспозиция на грунте исчисляется с начала погружения водолаза под воду (начала повышения давления в барокамере) до начала подъема с грунта (начала снижения давления в барокамере). Скорость погружения под воду (компрессии в барокамере) должна соответствовать п. 2.5.2 ч. I Правил.
6. Если фактическая глубина спуска или время пребывания водолаза на грунте не совпадают с глубиной и временем, указанными в таблице, их округляют в сторону большего режима. Выбранные таким образом режимы считаются основными режимами декомпрессии.
7. Рабочие режимы (см. табл. 1 и 2) и аварийные режимы (см. табл. 3 и 4), расположенные на строчку ниже основных, считаются удлиненными и применяются при спусках малотренированных и предрасположенных к декомпрессионной болезни водолазов, а также при неблагоприятных условиях водолазного спуска.
Малотренированными считаются водолазы, проходящие первоначальную отработку глубин до 60 м, а также те, предыдущий спуск которых на достигнутую глубину проводился более 45 сут назад. Предрасположенными к декомпрессионной болезни считаются водолазы, неоднократно перенесшие декомпрессионную болезнь после спусков с точным соблюдением режимов декомпрессии. Неблагоприятными условиями водолазных спусков являются низкая температура воды (у поверхности ниже плюс 10 °С) и выполнение тяжелой работы на грунте.
Декомпрессия водолазов при экспозициях на грунте, указанных в табл. 1 ниже жирной черты, должна проводиться только по удлиненным режимам.
Режимы без обозначения экспозиции на грунте, расположенные последними в группе режимов для каждой глубины погружения в табл. 1 и 2, являются удлиненными относительно режимов, расположенных строчкой выше.
8. Декомпрессия водолазов должна проводиться с точным соблюдением времени перехода на первую остановку, глубин остановок и времени выдержек на остановках. Точность удержания глубин (давления) должна быть ±1 м.
Время, затраченное на переход водолаза с остановки на остановку (1 мин), учитывается как время выдержки на очередной остановке. Выход с последней остановки на поверхность должен занимать 1 - 3 мин.
Режим декомпрессии определяется отдельно для каждого спускающегося водолаза.
9. Декомпрессия по рабочим режимам (см. табл. 1 и 2) и аварийным режимам для глубин 63 - 80 м (см. табл. 4) может проводиться как в полном объеме в воде, так и с декомпрессией на поверхности (в барокамере).
Декомпрессия на поверхности может применяться во всех случаях при спусках на глубины до 45 м, а также на большие глубины с экспозицией на грунте не более 25 мин; при большем времени пребывания на грунте - только при аварийных и особо неблагоприятных условиях нахождения водолаза на выдержках под водой. Декомпрессию на поверхности можно проводить, начиная с остановок, отмеченных звездочкой в таблицах, а также расположенных на меньших глубинах. Для этого после окончания выдержки на данной остановке водолаза следует поднять на поверхность, освободить от снаряжения, поместить в барокамеру и поднять в ней давление, соответствующее глубине последней остановки.
Время с момента окончания последней выдержки под водой и до момента создания необходимого давления в барокамере должно быть минимальным и не превышать 6 мин. Под указанным давлением водолаза выдерживают 10 мин (постоянная выдержка), после чего проводят декомпрессию по удлиненному режиму.
Поднимать водолаза на поверхность для последующей декомпрессии в барокамере с остановок, превышающих глубины, отмеченные звездочкой, запрещается.
В случае применения режима декомпрессии с глубиной первой остановки 6 м и менее (звездочкой не отмечена) для декомпрессии на поверхности водолаза поднимают с грунта без остановки. Декомпрессию в барокамере проводит по принятому режиму (без постоянной 10-минутной выдержки на первой остановке).
10. При декомпрессии по рабочим и тренировочным режимам в барокамере (см. табл. 1, 2 и 5) для сокращения времени декомпрессии начиная с глубины 15 - 16 м возможно проведение кислородной декомпрессии. Длительность выдержек на кислороде в табл. 1 и 2 указана в скобках, а в табл. 5 обозначена буквой «к». Буквой «в» в табл. 5 обозначено время дыхания воздухом.
11. Для дыхания кислородом могут использоваться кислородные ингаляторы и кислородные аппараты с замкнутым циклом дыхания (например, ИДА-57 и ИДА-72Д2) с соблюдением требования, указанного в п. 2 настоящего приложения. Концентрация кислорода в барокамере не должна превышать 25 %, исходя из норм пожаробезопасности. При использовании аппаратов с замкнутым циклом дыхания время дыхания кислородом исчисляется с момента окончания 5-кратной промывки системы «аппарат - легкие».
Перед 5-кратной промывкой делается вдох из дыхательного мешка изолирующего аппарата и выдох носом в окружающую среду. Затем 5-кратно повторяется цикл следующих действий: вдох из дыхательного мешка и выдох в дыхательный мешок, вдох из дыхательного мешка и выдох носом в окружающую среду.
Время, затраченное на 5-кратную промывку, считается временем дыхания воздухом. Первая однократная промывка проводится через 5 мин после окончания 5-кратной промывки. Следующие однократные промывки проводятся каждые 20 мин.
Использование кислорода запрещается при появлении у водолаза первых симптомов отравления этим газом (боль за грудиной, онемение кончиков пальцев рук и ног, кашель, сужение полей зрения и др.).
12. Если водолаз при подъеме по режиму декомпрессии пропустил одну или две остановки, его необходимо как можно быстрее спустить на остановку, расположенную на 3 м глубже первой остановки, указанной в выбранном режиме. На этой остановке водолаза выдерживают 5 мин и дальнейшую декомпрессию проводят по режиму, указанному в таблицах на одну строчку ниже ранее выбранного режима.
Если водолаз пропустил все остановки и всплыл на поверхность, то его необходимо быстро перевести в барокамеру для лечебной рекомпрессии, соблюдая правила, изложенные в п. 2.6.4 приложения 13.
13. При выборе режимов декомпрессии для повторных (в течение суток) спусков на одну и ту же глубину к экспозиции на грунте каждого последующего спуска прибавляют экспозицию на грунте предыдущего спуска (спусков). Используется табл. 1 настоящего приложения.
Пример. Проводили в течение суток три спуска на воздухе на глубину 18 м с экспозицией на грунте по 25 мин. Для первого спуска режим декомпрессии должен проводиться по первой строчке таблицы (45 мин для глубины 18 м) с общим временем декомпрессии 3 мин, для второго спуска - по второй строчке (60 мин для глубины 18 м) с общим временем декомпрессии 7 мин, для третьего спуска - по третьей строчке (80 мин для глубины 18 м) с общим временем декомпрессии 16 мин.
14. В случае проведения повторного в течение суток спуска на глубину, отличающуюся от глубины предыдущего спуска, декомпрессия проводится по режиму для глубины последнего спуска и суммарной экспозиции на грунте.
Суммарная экспозиция на грунте не должна превышать экспозиции, предусмотренной табл. 1 в максимальном режиме декомпрессии для глубины последнего спуска, расположенного выше жирной черты.
Пример. Первый спуск выполнен на глубину 52 м с экспозицией на грунте 20 мин. Повторный спуск проведен на глубину 35 м с экспозицией на грунте 25 мин. Декомпрессия при повторном спуске должна проводиться по режиму для глубины 35 м с экспозицией на грунте 45 мин (20 мин плюс 25 мин). Максимальная суммарная экспозиция для глубины 35 м не должна превышать 60 мин.
Таблица 1
Рабочие режимы декомпрессии водолазов при спусках на глубины 12 - 60 м с применением для дыхания воздуха и кислорода
|
Экспозиция на грунте, мин |
Время перехода на первую остановку или на поверхность, мин |
Глубина остановок, м |
Общее время декомпрессии при дыхании |
|||||||||||||||
|
36 |
33 |
30 |
27 |
24 |
21 |
18 |
15 |
12 |
9 |
6 |
3 |
|||||||
|
Время выдержек на остановках, мин |
воздухом, ч. мин |
воздухом и кислородом, ч. мин |
||||||||||||||||
|
при дыхании воздухом |
при дыхании воздухом (кислородом) |
|||||||||||||||||
|
12 |
360 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
02 |
- |
- |
|
15 |
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
02 |
- |
- |
|
145 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
- |
12 |
- |
07 |
|
|
180 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
14 (7) |
- |
16 |
- |
09 |
|
|
240 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
15 (8) |
- |
20 |
- |
12 |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
16 (8) |
- |
28 |
- |
15 |
|
|
18 |
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
03 |
- |
- |
|
60 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
- |
07 |
- |
05 |
|
|
80 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
14 (7) |
- |
16 |
- |
09 |
|
|
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
18 (8) |
- |
23 |
- |
12 |
|
|
145 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4) |
20 (10) |
- |
30 |
- |
16 |
|
|
180 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4) |
26 (13) |
- |
36 |
- |
19 |
|
|
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3)* |
18 (9) |
23 (12) |
- |
48 |
- |
26 |
|
|
21 |
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
03 |
- |
- |
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
- |
08 |
- |
06 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
17 (9) |
- |
20 |
- |
12 |
|
|
80 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4) |
17 (9) |
- |
27 |
- |
15 |
|
|
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4)* |
11 (6) |
21 (11) |
- |
41 |
- |
23 |
|
|
145 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4)* |
14 (7) |
29 (15) |
- |
53 |
- |
28 |
|
|
180 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2)* |
12 (6) |
19 (10) |
31 (16) |
1 |
07 |
- |
36 |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5)* |
18 (9) |
24 (12) |
36 (18) |
1 |
30 |
- |
46 |
|
|
24 |
25 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
03 |
- |
- |
|
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
- |
09 |
- |
06 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
20 (10) |
- |
29 |
- |
16 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
24 (12) |
- |
37 |
- |
20 |
|
|
80 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4)* |
10 (5) |
25 (13) |
- |
44 |
- |
24 |
|
|
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5)* |
18 (9) |
27 (14) |
- |
57 |
- |
30 |
|
|
145 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5)* |
12 (6) |
23 (14) |
34 (17) |
1 |
20 |
- |
44 |
|
|
180 |
2 |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
13 (7)* |
18 (9) |
28 (14) |
39 (20) |
1 |
44 |
- |
54 |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
19 (10)* |
29 (15) |
32 (16) |
50 (25) |
2 |
16 |
1 |
10 |
|
|
27 |
20 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
04 |
- |
- |
|
25 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
2 (1) |
- |
05 |
- |
04 |
|
|
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
12 (6) |
- |
15 |
- |
09 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
12 (6) |
22 (11) |
- |
37 |
- |
20 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4)* |
12 (6) |
23 (12) |
- |
45 |
- |
25 |
|
|
80 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5)* |
20 (10) |
24 (12) |
- |
56 |
- |
30 |
|
|
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
2 (1) |
11 (6)* |
15 (8) |
22 (11) |
29 (15) |
1 |
21 |
- |
43 |
|
|
145 |
2 |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
12 (6)* |
21 (11) |
28 (14) |
43 (22) |
1 |
55 |
1 |
- |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
- |
12 (6) |
16 (8)* |
25 (13) |
33 (17) |
51 (26) |
2 |
19 |
1 |
12 |
|
|
30 |
15 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
04 |
- |
- |
|
20 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
1 (1) |
- |
05 |
- |
05 |
|
|
25 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
- |
08 |
- |
06 |
|
|
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
15 (8) |
- |
23 |
- |
14 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
2 (1)* |
13 (7) |
23 (12) |
- |
41 |
- |
23 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
1 (1)* |
10 (5) |
15 (8) |
25 (12) |
- |
54 |
- |
29 |
|
|
80 |
2 |
- |
- |
- |
- |
- |
- |
- |
2 (1) |
10 (5)* |
14 (7) |
22 (11) |
28 (14) |
1 |
18 |
- |
40 |
|
|
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
14 (7)* |
18 (9) |
28 (14) |
39 (20) |
1 |
46 |
- |
55 |
|
|
145 |
2 |
- |
- |
- |
- |
- |
10 |
|
13 (7) |
15 (8)* |
25 (13) |
36 (18) |
52 (26) |
2,33 |
|
1 |
24 |
|
|
|
2 |
- |
- |
- |
- |
- |
14 |
|
19 (10) |
21 (11)* |
30 (15) |
40 (20) |
61 (31) |
3 |
07 |
1 |
43 |
|
|
33 |
15 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
05 |
- |
- |
|
20 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
- |
07 |
- |
06 |
|
|
25 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
- |
14 |
- |
09 |
|
|
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3)* |
10 (5) |
16 (8) |
- |
35 |
- |
19 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4)* |
14 (7) |
24 (12) |
- |
49 |
- |
26 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
12 (6)* |
14 (7) |
17 (9) |
26 (13) |
1 |
12 |
- |
38 |
|
|
80 |
3 |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
12 (6)* |
16 (8) |
25 (13) |
32 (16) |
1 |
34 |
- |
49 |
|
|
105 |
2 |
- |
- |
- |
- |
- |
- |
8 |
12 (6) |
19 (10)* |
20 (10) |
33 (17) |
41 (21) |
2 |
15 |
1 |
14 |
|
|
145 |
2 |
- |
- |
- |
- |
- |
9 |
13 |
15 (8) |
20 (10)* |
30 (15) |
42 (21) |
65 (33) |
3 |
16 |
1 |
51 |
|
|
|
2 |
- |
- |
- |
- |
- |
16 |
19 |
22 (11) |
24 (12)* |
39 (20) |
60 (30) |
73 (37) |
4 |
15 |
2 |
27 |
|
|
36 |
10 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
05 |
- |
- |
|
15 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
- |
08 |
- |
07 |
|
|
20 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
- |
09 |
- |
07 |
|
|
25 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
2 (1)* |
6 (3) |
12 (6) |
- |
24 |
- |
14 |
|
|
35 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5)* |
12 (6) |
17 (9) |
- |
43 |
- |
24 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3)* |
12 (6) |
18 (9) |
24 (12) |
1 |
02 |
- |
33 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
14 (7)* |
16 (8) |
18 (9) |
30 (15) |
1 |
25 |
- |
44 |
|
|
80 |
3 |
- |
- |
- |
- |
- |
- |
4 |
10 (5) |
18 (9)* |
21 (11) |
27 (14) |
35 (18) |
1 |
58 |
1 |
04 |
|
|
105 |
3 |
- |
- |
- |
- |
- |
7 |
11 |
14 (7) |
19 (10)* |
24 (12) |
37 (19) |
47 (24) |
2 |
42 |
1 |
33 |
|
|
|
2 |
- |
- |
- |
- |
11 |
13 |
15 |
17 (9) |
24 (12)* |
37 (19) |
48 (24) |
72 (36) |
3 |
59 |
2 |
21 |
|
|
39 |
10 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
06 |
- |
- |
|
15 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
- |
11 |
- |
08 |
|
|
20 |
5 |
- |
- |
|
- |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
- |
14 |
- |
10 |
|
|
25 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3)* |
10 (5) |
14 (7) |
- |
34 |
- |
19 |
|
|
35 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2)* |
12 (6) |
16 (8) |
18 (9) |
- |
53 |
- |
29 |
|
|
45 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3)* |
16 (8) |
20 (10) |
27 (14) |
- |
13 |
- |
39 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
4 |
10 (5) |
18 (9)* |
22 (11) |
24 (12) |
30 (15) |
1 |
51 |
- |
59 |
|
|
80 |
2 |
- |
- |
- |
- |
- |
5 |
10 |
14 (7) |
20 (10)* |
23 (12) |
28 (14) |
38 (19) |
2 |
20 |
1 |
19 |
|
|
105 |
2 |
- |
- |
- |
- |
6 |
10 |
14 |
18 (9) |
21 (11)* |
31 (16) |
47 (24) |
57 (29) |
3 |
26 |
2 |
01 |
|
|
|
2 |
- |
- |
- |
8 |
13 |
16 |
18 |
20 (10) |
30 (15)* |
44 (22) |
59 (30) |
85 (43) |
4 |
55 |
2 |
57 |
|
|
42 |
10 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
06 |
- |
- |
|
15 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
- |
15 |
- |
11 |
|
|
20 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
15 (8) |
- |
24 |
- |
15 |
|
|
25 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5)* |
14 (7) |
16 (8) |
- |
44 |
- |
25 |
|
|
35 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5)* |
14 (7) |
17 (9) |
22 (11) |
1 |
06 |
- |
36 |
|
|
45 |
4 |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
10 (5)* |
19 (10) |
22 (11) |
27 (14) |
1 |
26 |
- |
46 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
2 |
9 |
16 (8) |
20 (10)* |
23 (12) |
26 (13) |
32 (16) |
2 |
11 |
1 |
13 |
|
|
80 |
3 |
- |
- |
- |
- |
- |
12 |
14 |
17 (9) |
22 (11)* |
25 (13) |
32 (16) |
42 (21) |
2 |
47 |
1 |
39 |
|
|
105 |
3 |
- |
- |
- |
- |
- |
15 |
18 |
20 (10) |
23 (12)* |
34 (17) |
53 (27) |
76 (38) |
4 |
02 |
2 |
20 |
|
|
|
2 |
- |
- |
- |
12 |
14 |
18 |
19 |
26 (13)* |
39 (20)* |
49 (25) |
75 (38) |
105 (53) |
5 |
59 |
3 |
34 |
|
|
45 |
10 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
06 |
- |
- |
|
15 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
12 (6) |
- |
18 |
- |
12 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
16 (8) |
- |
28 |
- |
17 |
|
|
25 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2)* |
9 (5) |
15 (8) |
18 (9) |
- |
50 |
- |
29 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
11 (6)* |
16 (8) |
20 (10) |
23 (12) |
1 |
15 |
- |
41 |
|
|
45 |
4 |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
17 (9)* |
22 (11) |
25 (13) |
29 (15) |
1 |
47 |
- |
57 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
11 |
13 |
17 (9) |
20 (10)* |
24 (12) |
30 (15) |
37 (19) |
2 |
35 |
1 |
32 |
|
|
80 |
3 |
- |
- |
- |
- |
14 |
15 |
16 |
18 (9) |
19 (10)* |
25 (13) |
38 (19) |
52 (26) |
3 |
20 |
2 |
05 |
|
|
105 |
3 |
- |
- |
- |
12 |
14 |
16 |
18 |
21 (11) |
28 (14)* |
39 (20) |
61 (31) |
79 (40) |
4 |
51 |
2 |
59 |
|
|
|
2 |
- |
- |
13 |
15 |
16 |
19 |
20 |
32 (16) |
48 (24)* |
59 (30) |
86 (43) |
113 (57) |
7 |
03 |
4 |
15 |
|
|
48 |
5 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
07 |
- |
- |
|
10 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
2 (1) |
- |
08 |
- |
07 |
|
|
15 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
12 (6) |
- |
21 |
- |
14 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2)* |
7 (4) |
17 (9) |
- |
34 |
- |
21 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3)* |
10 (5) |
16 (8) |
20 (10) |
- |
57 |
- |
31 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
15 (8)* |
18 (9) |
22 (11) |
29 (14) |
1 |
35 |
- |
50 |
|
|
45 |
4 |
- |
- |
- |
- |
- |
4 |
12 |
15 (8) |
19 (10)* |
23 (12) |
26 (13) |
33 (17) |
2 |
16 |
1 |
20 |
|
|
60 |
3 |
- |
- |
- |
1 |
8 |
12 |
16 |
18 (9) |
21 (11)* |
26 (13) |
37 (19) |
44 (22) |
3 |
06 |
1 |
54 |
|
|
80 |
3 |
- |
- |
- |
11 |
13 |
16 |
19 |
21 (11) |
23 (12)* |
38 (19) |
49 (25) |
66 (33) |
4 |
19 |
2 |
42 |
|
|
105 |
3 |
- |
- |
12 |
14 |
15 |
17 |
20 |
25 (13) |
33 (17)* |
45 (23) |
70 (35) |
94 (47) |
5 |
48 |
3 |
36 |
|
|
|
3 |
- |
12 |
14 |
16 |
17 |
19 |
22 |
40 (20) |
56 (28)* |
72 (36) |
96 (48) |
130 (65) |
8 |
17 |
5 |
00 |
|
|
51 |
5 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
|
- |
07 |
- |
- |
|
10 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
- |
12 |
- |
10 |
|
|
15 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
14 (7) |
- |
29 |
- |
18 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3)* |
8 (4) |
12 (6) |
18 (9) |
- |
49 |
- |
28 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5)* |
13 (7) |
18 (9) |
21 (11) |
1 |
08 |
- |
38 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
- |
- |
12 (6) |
19 (10)* |
20 (10) |
24 (12) |
31 (16) |
1 |
51 |
- |
59 |
|
|
45 |
4 |
- |
- |
- |
- |
- |
10 |
13 |
14 (7) |
22 (11)* |
27 (14) |
30 (15) |
39 (20) |
2 |
39 |
1 |
34 |
|
|
60 |
3 |
- |
- |
- |
10 |
12 |
14 |
17 |
21 (11) |
24 (12)* |
35 (18) |
39 (20) |
49 (25) |
3 |
44 |
2 |
22 |
|
|
80 |
3 |
- |
- |
12 |
14 |
15 |
18 |
21 |
24 (12) |
29 (15)* |
49 (25) |
57 (29) |
77 (38) |
5 |
19 |
3 |
22 |
|
|
|
3 |
- |
11 |
13 |
14 |
15 |
19 |
22 |
29 (15) |
38 (19)* |
56 (28) |
80 (40) |
111 (56) |
6 |
51 |
4 |
15 |
|
|
54 |
5 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
08 |
- |
- |
|
10 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4) |
- |
14 |
- |
11 |
|
|
15 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
17 (9) |
- |
34 |
- |
21 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4)* |
10 (5) |
14 (7) |
18 (9) |
- |
55 |
- |
31 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
11 (6)* |
13 (7) |
19 (10) |
22 (11) |
1 |
15 |
- |
42 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
- |
11 |
14 (7) |
17 (9)* |
21 (11) |
29 (15) |
39 (20) |
2 |
16 |
1 |
18 |
|
|
45 |
4 |
- |
- |
- |
- |
8 |
12 |
17 |
19 (10) |
22 (11)* |
31 (16) |
37 (19) |
47 (24) |
3 |
17 |
2 |
01 |
|
|
60 |
4 |
- |
- |
6 |
12 |
14 |
16 |
20 |
23 (12) |
27 (14)* |
37 (19) |
48 (24) |
65 (33) |
4 |
32 |
2 |
54 |
|
|
80 |
3 |
- |
12 |
13 |
16 |
17 |
20 |
24 |
29 (15) |
35 (18)* |
58 (29) |
64 (32) |
84 (42) |
6 |
15 |
4 |
01 |
|
|
|
3 |
12 |
13 |
14 |
14 |
16 |
21 |
26 |
32 (16) |
42 (21)* |
62 (31) |
92 (46) |
124 (62) |
7 |
51 |
4 |
55 |
|
|
57 |
5 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
08 |
- |
- |
|
10 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
- |
18 |
- |
13 |
|
|
15 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2)* |
11 (6) |
18 (9) |
- |
40 |
- |
24 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5)* |
12 (6) |
16 (8) |
19 (10) |
1 |
03 |
- |
35 |
|
|
25 |
5 |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
12 (6)* |
14 (7) |
20 (10) |
24 (12) |
1 |
24 |
- |
45 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
8 |
13 |
15 (8) |
18 (9)* |
24 (12) |
34 (17) |
43 (22) |
2 |
40 |
1 |
34 |
|
|
45 |
4 |
- |
- |
- |
7 |
12 |
14 |
18 |
21 (11) |
26 (13)* |
35 (18) |
44 (22) |
56 (28) |
3 |
57 |
2 |
27 |
|
|
60 |
4 |
- |
- |
12 |
14 |
16 |
18 |
21 |
27 (14) |
32 (16)* |
45 (23) |
55 (28) |
72 (36) |
5 |
16 |
3 |
22 |
|
|
|
3 |
- |
14 |
15 |
17 |
18 |
23 |
28 |
34 (17) |
42 (21)* |
64 (32) |
79 (40) |
93 (47) |
7 |
10 |
4 |
35 |
|
|
60 |
5 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
09 |
- |
- |
|
10 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
11( 6) |
- |
22 |
- |
16 |
|
|
15 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4)* |
12 (6) |
19 (10) |
- |
45 |
- |
27 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
10 (5)* |
13 (7) |
15 (8) |
20 (10) |
1 |
08 |
- |
38 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
- |
4 |
10 (5) |
14 (7)* |
16 (8) |
22 (11) |
24 (12) |
1 |
36 |
- |
53 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
12 |
15 |
16 (8) |
19 (10) |
28 (14)* |
40 (20) |
52 (26) |
3 |
07 |
1 |
50 |
|
|
45 |
5 |
- |
- |
- |
12 |
14 |
18 |
20 |
24 (12) |
29 (15) |
39 (20)* |
48 (24) |
60 (30) |
4 |
29 |
2 |
50 |
|
|
60 |
4 |
- |
12 |
14 |
16 |
16 |
20 |
24 |
29 (15) |
36 (18) |
49 (25)* |
69 (35) |
80 (40) |
6 |
09 |
3 |
59 |
|
|
|
4 |
13 |
15 |
16 |
17 |
19 |
26 |
32 |
39 (20) |
49 (25) |
70 (35)* |
90 (45) |
105 (53) |
8 |
15 |
5 |
20 |
|
Таблица 2
Рабочие режимы декомпрессии водолазов при спусках на глубины 12 - 60 м в условиях высокогорья с применением для дыхания воздуха и кислорода
|
Экспозиция на грунте, мин |
Время перехода на первую остановку или на поверхность, мин |
Глубина остановок, м |
Общее время декомпрессии при дыхании |
|||||||||||||||
|
33 |
30 |
27 |
24 |
21 |
18 |
15 |
12 |
9 |
6 |
4 |
2 |
|||||||
|
Время выдержек на остановках, мин |
воздухом, ч. мин |
воздухом и кислородом, ч. мин |
||||||||||||||||
|
при дыхании воздухом |
при дыхании воздухом (кислородом) |
|||||||||||||||||
|
12 |
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
32 |
- |
- |
|
145 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
40 (20) |
- |
52 |
- |
27 |
|
|
180 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
14 (7) |
44 (22) |
1 |
00 |
- |
31 |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
15 (8) |
45 (23) |
1 |
05 |
- |
35 |
|
|
15 |
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
33 |
- |
- |
|
60 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
35 (18) |
- |
42 |
- |
23 |
|
|
80 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
14 (7) |
44 (22) |
1 |
00 |
- |
31 |
|
|
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
18 (8) |
48 (24) |
1 |
11 |
- |
36 |
|
|
145 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4) |
20 (10) |
50 (25) |
1 |
20 |
- |
41 |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4) |
26 (13) |
56 (28) |
1 |
32 |
- |
47 |
|
|
18 |
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
33 |
- |
- |
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
35 (18) |
- |
43 |
- |
24 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
17 (9) |
47 (24) |
1 |
07 |
- |
36 |
|
|
80 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4) |
17 (9) |
47 (24) |
1 |
14 |
- |
39 |
|
|
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4)* |
11 (6) |
21 (11) |
51 (26) |
1 |
32 |
- |
49 |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4)* |
14 (7) |
29 (15) |
59 (30) |
1 |
52 |
- |
58 |
|
|
21 |
25 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
33 |
- |
- |
|
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
36 (18) |
- |
45 |
- |
24 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
20 (10) |
50 (25) |
1 |
19 |
- |
41 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
24 (12) |
54 (27) |
1 |
31 |
- |
47 |
|
|
80 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4)* |
10 (5) |
25 (13) |
55 (28) |
1 |
39 |
- |
52 |
|
|
105 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5)* |
18 (9) |
27 (14) |
57 (29) |
1 |
54 |
- |
59 |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
12 (6)* |
23 (14) |
34 (17) |
64 (32) |
2 |
24 |
1 |
16 |
|
|
24 |
20 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
34 |
- |
- |
|
25 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
2 (1) |
32 (16) |
- |
37 |
- |
20 |
|
|
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
12 (6) |
42 (21) |
- |
57 |
- |
30 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
12 (6) |
22 (11) |
52 (26) |
1 |
29 |
- |
46 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4)* |
12 (6) |
23 (12) |
53 (27) |
1 |
38 |
- |
52 |
|
|
80 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5)* |
20 (10) |
24 (12) |
54 (27) |
1 |
50 |
- |
57 |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
2 (1) |
11 (6) |
15 (8)* |
22 (11) |
29 (15) |
59 (30) |
2 |
20 |
1 |
13 |
|
|
27 |
15 |
4 |
- |
- |
|
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
34 |
- |
- |
|
20 |
4 |
- |
- |
|
- |
- |
- |
- |
- |
- |
- |
1 (1) |
31 (16) |
- |
36 |
- |
21 |
|
|
25 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
34 (17) |
- |
42 |
- |
23 |
|
|
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
15 (8) |
45 (13) |
1 |
08 |
- |
27 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
2 (1)* |
13 (7) |
23 (12) |
53 (27) |
1 |
34 |
- |
50 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
1 (1) |
10 (5)* |
15 (8) |
25 (12) |
55 (28) |
1 |
49 |
- |
57 |
|
|
80 |
2 |
- |
- |
- |
- |
- |
- |
2 (1) |
10 (5) |
14 (7)* |
22 (11) |
28 (14) |
58 (29) |
2 |
16 |
1 |
09 |
|
|
|
2 |
- |
- |
- |
- |
- |
- |
5 (3) |
14 (7) |
18 (9)* |
28 (14) |
39 (20) |
69 (35) |
2 |
55 |
1 |
30 |
|
|
30 |
15 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
35 |
- |
- |
|
20 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
33 (17) |
- |
40 |
- |
23 |
|
|
25 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
40 (20) |
- |
54 |
- |
29 |
|
|
35 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3)* |
10 (5) |
16 (8) |
46 (23) |
1 |
21 |
- |
42 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
- |
8 (4)* |
14 (7) |
24 (12) |
54 (27) |
1 |
43 |
- |
53 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
- |
12 (6) |
14 (7)* |
17 (9) |
26 (13) |
56 (28) |
2 |
08 |
1 |
06 |
|
|
80 |
3 |
- |
- |
- |
- |
- |
- |
6 (3) |
12 (6) |
16 (8)* |
25 (13) |
32 (16) |
62 (31) |
2 |
36 |
1 |
20 |
|
|
|
2 |
- |
- |
- |
- |
- |
8 |
12 (6) |
19 (10) |
20 (10)* |
33 (17) |
41 (21) |
71 (36) |
3 |
26 |
1 |
50 |
|
|
33 |
10 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
35 |
- |
- |
|
15 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
33 (17) |
- |
41 |
- |
24 |
|
|
20 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
34 (17) |
- |
43 |
- |
24 |
|
|
25 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
2 (1)* |
6 (3) |
12 (6) |
42 (21) |
1 |
06 |
- |
35 |
|
|
35 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5)* |
12 (6) |
17 (9) |
47 (24) |
1 |
30 |
- |
48 |
|
|
45 |
3 |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
12 (6)* |
18 (9) |
24 (12) |
54 (27) |
1 |
56 |
- |
60 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
- |
4 (2) |
14 (7) |
16 (8)* |
18 (9) |
30 (15) |
45 (23) |
2 |
10 |
1 |
07 |
|
|
|
3 |
- |
- |
- |
- |
- |
4 |
10 (5) |
18 (9) |
21 (11)* |
27 (14) |
35 (18) |
65 (33) |
3 |
03 |
1 |
37 |
|
|
36 |
10 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
36 |
- |
- |
|
15 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
36 (18) |
- |
47 |
- |
26 |
|
|
20 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
39 (20) |
- |
53 |
- |
30 |
|
|
25 |
4 |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3)* |
10 (5) |
14 (7) |
44 (22) |
1 |
18 |
- |
41 |
|
|
35 |
4 |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
12 (6)* |
16 (8) |
18 (9) |
48 (24) |
1 |
41 |
- |
53 |
|
|
45 |
4 |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
16 (8)* |
20 (10) |
27 (14) |
57 (29) |
2 |
10 |
1 |
08 |
|
|
60 |
3 |
- |
- |
- |
- |
- |
4 |
10 (5) |
18 (9) |
22 (11)* |
24 (12) |
30 (15) |
60 (30) |
2 |
51 |
1 |
29 |
|
|
|
2 |
- |
- |
- |
- |
5 |
10 |
14 (7) |
20 (10) |
23 (12)* |
28 (14) |
38 (19) |
68 (34) |
3 |
28 |
1 |
53 |
|
|
39 |
10 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
36 |
- |
- |
|
15 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
39 (20) |
- |
54 |
- |
31 |
|
|
20 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2) |
15 (8) |
45 (23) |
1 |
09 |
- |
38 |
|
|
25 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5)* |
14 (7) |
16 (8) |
46 (23) |
1 |
30 |
- |
48 |
|
|
35 |
4 |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
14 (7)* |
17 (9) |
22 (11) |
52 (26) |
1 |
58 |
1 |
02 |
|
|
45 |
4 |
- |
- |
- |
- |
- |
- |
4 (2) |
10 (5) |
19 (10)* |
22 (11) |
27 (14) |
57 (29) |
2 |
23 |
1 |
15 |
|
|
|
3 |
- |
- |
- |
- |
2 |
9 |
16 (8) |
20 (10) |
23 (12)* |
26 (13) |
32 (16) |
62 (31) |
3 |
13 |
1 |
44 |
|
|
42 |
10 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
36 |
- |
42 |
- |
- |
|
15 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
12 (6) |
42 (21) |
1 |
00 |
- |
33 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
16 (8) |
46 (23) |
1 |
14 |
- |
40 |
|
|
25 |
5 |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
9 (5)* |
15 (8) |
18 (9) |
48 (24) |
1 |
38 |
- |
53 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
- |
- |
11 (6) |
16 (8)* |
20 (10) |
23 (12) |
53 (27) |
2 |
08 |
1 |
08 |
|
|
45 |
4 |
- |
- |
- |
- |
- |
- |
10 (5) |
17 (9) |
22 (11)* |
25 (13) |
29 (15) |
59 (30) |
2 |
46 |
1 |
27 |
|
|
|
3 |
- |
- |
- |
- |
11 |
13 |
17 (9) |
20 (10) |
24 (12)* |
30 (15) |
37 (19) |
67 (39) |
3 |
42 |
2 |
11 |
|
|
45 |
5 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
37 |
- |
- |
|
10 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
2 (1) |
32 (16) |
- |
40 |
- |
23 |
|
|
15 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
12 (6) |
42 (21) |
1 |
03 |
- |
35 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2)* |
7 (4) |
17 (9) |
47 (24) |
1 |
21 |
- |
45 |
|
|
25 |
5 |
- |
- |
- |
- |
- |
- |
- |
6 (3) |
10 (5)* |
16 (8) |
20 (10) |
50 (25) |
1 |
47 |
- |
56 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
- |
6 (3) |
15 (8) |
18 (9)* |
22 (11) |
29 (14) |
59 (30) |
2 |
31 |
1 |
20 |
|
|
45 |
4 |
- |
- |
- |
- |
4 |
12 |
15 (8) |
19 (10) |
23 (12)* |
26 (13) |
33 (17) |
63 (32) |
3 |
19 |
1 |
52 |
|
|
|
3 |
- |
- |
1 |
8 |
12 |
16 |
18 (9) |
21 (11) |
26 (13)* |
37 (19) |
44 (22) |
74 (37) |
4 |
20 |
2 |
31 |
|
|
48 |
5 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
37 |
- |
- |
|
10 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
35 (18) |
- |
47 |
- |
28 |
|
|
15 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5) |
14 (7) |
44 (22) |
1 |
13 |
- |
40 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
8 (4)* |
12 (6) |
18 (9) |
48 (24) |
1 |
37 |
- |
52 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
13 (7)* |
18 (9) |
21 (11) |
51 (26) |
1 |
59 |
1 |
04 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
- |
12 (6) |
19 (10) |
20 (10)* |
24 (12) |
31 (16) |
61 (31) |
2 |
52 |
1 |
30 |
|
|
45 |
4 |
- |
- |
- |
- |
10 |
13 |
14 (7) |
22 (11) |
27 (14)* |
30 (15) |
39 (20) |
69 (35) |
3 |
48 |
2 |
09 |
|
|
|
3 |
- |
- |
10 |
12 |
14 |
17 |
21 (11) |
24 (12) |
35 (18)* |
39 (20) |
49 (25) |
79 (40) |
5 |
03 |
3 |
02 |
|
|
51 |
5 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
38 |
- |
- |
|
10 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4) |
37 (19) |
- |
51 |
- |
30 |
|
|
15 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
17 (9) |
47 (24) |
1 |
21 |
- |
45 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
7 (4) |
10 (5)* |
14 (7) |
18 (9) |
48 (24) |
1 |
43 |
- |
55 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
- |
4 (2) |
11 (6) |
13 (7)* |
19 (10) |
22 (11) |
52 (26) |
2 |
07 |
1 |
08 |
|
|
35 |
5 |
- |
- |
- |
- |
- |
11 |
14 (7) |
17 (9) |
21 (11)* |
29 (15) |
39 (20) |
69 (35) |
3 |
25 |
1 |
53 |
|
|
45 |
4 |
- |
- |
- |
8 |
12 |
17 |
19 (10) |
22 (11) |
31 (16)* |
37 (19) |
47 (24) |
77 (39) |
4 |
34 |
2 |
40 |
|
|
|
4 |
- |
6 |
12 |
14 |
16 |
20 |
23 (14) |
27 (14) |
37 (19)* |
48 (24) |
65 (33) |
95 (48) |
6 |
07 |
3 |
42 |
|
|
54 |
5 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
38 |
- |
- |
|
10 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
1 (1) |
10 (5) |
40 (20) |
- |
58 |
- |
33 |
|
|
15 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
4 (2)* |
11 (6) |
18 (9) |
48 (24) |
1 |
28 |
- |
48 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
- |
10 (5) |
12 (6)* |
16 (8) |
19 (10) |
49 (25) |
1 |
52 |
1 |
00 |
|
|
25 |
5 |
- |
- |
- |
- |
- |
- |
9 (5) |
12 (6) |
14 (7)* |
20 (10) |
24 (12) |
54 (27) |
2 |
18 |
1 |
12 |
|
|
35 |
5 |
- |
- |
- |
- |
8 |
13 |
15 (8) |
18 (9) |
24 (12)* |
34 (17) |
43 (22) |
73 (37) |
3 |
53 |
2 |
11 |
|
|
45 |
4 |
- |
- |
7 |
12 |
14 |
18 |
21 (11) |
26 (13) |
35 (18)* |
44 (22) |
56 (28) |
86 (43) |
5 |
23 |
3 |
10 |
|
|
|
4 |
- |
12 |
14 |
16 |
18 |
21 |
27 (14) |
32 (16) |
45 (23)* |
55 (28) |
72 (36) |
102 (51) |
6 |
58 |
4 |
13 |
|
|
57 |
5 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
39 |
- |
- |
|
10 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
3 (2) |
11 (6) |
41 (21) |
1 |
03 |
- |
37 |
|
|
15 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
7 (4)* |
12 (6) |
19 (10) |
49 (25) |
1 |
34 |
- |
52 |
|
|
20 |
6 |
- |
- |
- |
- |
- |
- |
4 (2) |
10 (5) |
13 (7)* |
15 (8) |
20 (10) |
50 (25) |
1 |
58 |
1 |
03 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
4 |
10 (5) |
14 (7) |
16 (8)* |
22 (11) |
24 (12) |
54 (27) |
2 |
30 |
1 |
20 |
|
|
35 |
5 |
- |
- |
- |
- |
12 |
15 |
16 (8) |
19 (10) |
28 (14) |
40 (20)* |
52 (26) |
82 (41) |
4 |
29 |
2 |
31 |
|
|
45 |
5 |
- |
- |
12 |
14 |
18 |
20 |
24 (12) |
29 (10) |
39 (20) |
48 (24)* |
60 (30) |
90 (45) |
5 |
59 |
3 |
35 |
|
|
|
4 |
12 |
14 |
16 |
16 |
20 |
24 |
29 (15) |
36 (18) |
49 (25) |
69 (35)* |
80 (40) |
110 (55) |
7 |
59 |
4 |
54 |
|
|
60 |
5 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
30 |
- |
39 |
- |
- |
|
10 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 (3) |
12 (6) |
42 (21) |
1 |
07 |
- |
38 |
|
|
15 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
9 (5)* |
14 (7) |
20 (10) |
50 (25) |
1 |
41 |
- |
55 |
|
|
20 |
7 |
- |
- |
- |
- |
- |
- |
6 (3) |
10 (5) |
13 (7)* |
17 (9) |
21 (11) |
51 (26) |
2 |
05 |
1 |
03 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
11 |
13 (7) |
15 (8) |
18 (9)* |
24 (12) |
26 (13) |
56 (28) |
2 |
49 |
1 |
34 |
|
|
35 |
6 |
- |
- |
- |
9 |
13 |
16 |
18 (9) |
22 (11) |
32 (16) |
47 (24)* |
58 (29) |
88 (44) |
5 |
09 |
2 |
57 |
|
|
45 |
5 |
- |
12 |
14 |
15 |
19 |
22 |
27 (14) |
33 (17) |
44 (22) |
53 (27)* |
71 (36) |
101 (51) |
6 |
56 |
4 |
14 |
|
|
|
4 |
14 |
15 |
17 |
18 |
22 |
29 |
32 (16) |
41 (21) |
54 (27) |
70 (35)* |
95 (48) |
125 (68) |
9 |
07 |
5 |
45 |
|
Таблица 3
Аварийные режимы декомпрессии водолазов при спусках на глубины 15 - 60 м с применением для дыхания воздуха (экспозиция на грунте 360 мин)
|
Время перехода на первую остановку или на поверхность, мин |
Глубина остановок, м |
Общее время декомпрессии, ч. мин |
|||||||||||||
|
36 |
33 |
30 |
27 |
24 |
21 |
18 |
15 |
12 |
9 |
6 |
2 |
||||
|
Время выдержек на остановках, мин |
|||||||||||||||
|
15 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 |
29 |
- |
41 |
|
18 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 |
18 |
67 |
1 |
32 |
|
21 |
2 |
- |
- |
- |
- |
- |
- |
- |
- |
10 |
18 |
37 |
85 |
2 |
32 |
|
24 |
2 |
- |
- |
- |
- |
- |
- |
- |
4 |
19 |
20 |
63 |
122 |
3 |
50 |
|
27 |
2 |
- |
- |
- |
- |
- |
- |
- |
12 |
16 |
46 |
85 |
140 |
5 |
01 |
|
30 |
3 |
- |
- |
- |
- |
- |
- |
14 |
19 |
21 |
61 |
98 |
180 |
6 |
36 |
|
33 |
3 |
- |
- |
- |
- |
- |
16 |
19 |
25 |
50 |
86 |
126 |
200 |
8 |
54 |
|
36 |
3 |
- |
- |
- |
- |
11 |
13 |
18 |
49 |
62 |
96 |
151 |
252 |
10 |
55 |
|
39 |
3 |
- |
- |
- |
8 |
13 |
16 |
34 |
56 |
81 |
114 |
189 |
300 |
13 |
34 |
|
42 |
3 |
- |
- |
- |
12 |
14 |
30 |
47 |
67 |
93 |
126 |
226 |
338 |
15 |
56 |
|
45 |
3 |
- |
- |
13 |
15 |
24 |
35 |
58 |
79 |
108 |
144 |
234 |
382 |
18 |
15 |
|
48 |
3 |
- |
12 |
14 |
16 |
43 |
49 |
65 |
87 |
121 |
168 |
245 |
403 |
20 |
26 |
|
51 |
3 |
- |
14 |
18 |
28 |
46 |
56 |
70 |
94 |
132 |
204 |
288 |
410 |
22 |
43 |
|
54 |
3 |
12 |
15 |
24 |
35 |
50 |
60 |
81 |
105 |
144 |
220 |
304 |
418 |
24 |
31 |
|
57 |
3 |
14 |
16 |
31 |
43 |
53 |
70 |
90 |
115 |
158 |
232 |
318 |
418 |
26 |
01 |
|
60 |
3 |
20 |
29 |
34 |
49 |
65 |
76 |
96 |
128 |
178 |
252 |
332 |
418 |
28 |
00 |
Таблица 4
Аварийные режимы декомпрессии при спусках на глубины 63 - 80 м с применением для дыхания воздуха
|
Глубина спуска, м |
Экспозиция на грунте, мин |
Время перехода на первую остановку или на поверхность, мин |
Глубина остановок, м |
Общее время декомпрессии, ч. мин |
||||||||||||||
|
42 |
39 |
36 |
33 |
30 |
27 |
24 |
21 |
18 |
15 |
12 |
9 |
6 |
3 |
|||||
|
Время выдержек на остановках, мин |
||||||||||||||||||
|
63 |
5 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
09 |
|
10 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 |
12 |
- |
25 |
|
|
15 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
9* |
14 |
20 |
- |
51 |
|
|
20 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6 |
10 |
13* |
17 |
21 |
1 |
14 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
13 |
15 |
18* |
24 |
26 |
1 |
53 |
|
|
35 |
6 |
- |
- |
- |
- |
- |
- |
9 |
13 |
16 |
18 |
22 |
32* |
47 |
58 |
3 |
41 |
|
|
45 |
5 |
- |
- |
- |
- |
12 |
14 |
15 |
19 |
22 |
27 |
33 |
44* |
53 |
71 |
5 |
15 |
|
|
60 |
4 |
- |
- |
11 |
14 |
15 |
17 |
18 |
22 |
29 |
32 |
41 |
54* |
70 |
95 |
7 |
02 |
|
|
80 |
3 |
- |
12 |
14 |
16 |
17 |
18 |
21 |
28 |
35 |
44 |
56 |
80* |
96 |
119 |
9 |
19 |
|
|
66 |
5 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
09 |
|
10 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
7 |
13 |
- |
29 |
|
|
15 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
12* |
19 |
21 |
1 |
00 |
|
|
20 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
3 |
7 |
12* |
14 |
19 |
21 |
1 |
23 |
|
|
25 |
6 |
- |
- |
- |
- |
- |
- |
- |
4 |
12 |
14 |
17* |
20 |
27 |
29 |
2 |
09 |
|
|
35 |
6 |
- |
- |
- |
- |
- |
6 |
10 |
14 |
16 |
19 |
24 |
36* |
52 |
65 |
4 |
08 |
|
|
45 |
5 |
- |
- |
- |
9 |
13 |
15 |
18 |
20 |
24 |
29 |
37 |
49* |
57 |
75 |
5 |
51 |
|
|
60 |
4 |
- |
11 |
13 |
15 |
16 |
18 |
20 |
25 |
35 |
42 |
51 |
59* |
74 |
100 |
8 |
03 |
|
|
69 |
5 |
10 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 |
|
10 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
9 |
14 |
- |
32 |
|
|
15 |
6 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4* |
12 |
20 |
22 |
1 |
06 |
|
|
20 |
7 |
- |
- |
- |
- |
- |
- |
- |
- |
8 |
10 |
14* |
15 |
20 |
24 |
1 |
38 |
|
|
25 |
7 |
- |
- |
- |
- |
- |
- |
4 |
6 |
13 |
13 |
15* |
22 |
30 |
35 |
2 |
25 |
|
|
35 |
6 |
- |
- |
- |
- |
- |
10 |
12 |
14 |
17 |
21 |
27 |
40* |
58 |
70 |
4 |
35 |
|
|
45 |
5 |
- |
- |
- |
- |
10 |
15 |
18 |
21 |
26 |
32 |
46 |
58* |
74 |
92 |
6 |
37 |
|
|
60 |
4 |
- |
14 |
16 |
17 |
18 |
19 |
21 |
29 |
39 |
47 |
55 |
62* |
89 |
115 |
9 |
05 |
|
|
72 |
5 |
10 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10 |
|
10 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
11 |
15 |
- |
35 |
|
|
15 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
10* |
15 |
20 |
23 |
1 |
16 |
|
|
20 |
7 |
- |
- |
- |
- |
- |
- |
- |
3 |
8 |
10 |
15* |
16 |
22 |
26 |
1 |
47 |
|
|
25 |
7 |
- |
- |
- |
- |
- |
- |
5 |
11 |
13 |
16 |
21* |
28 |
33 |
39 |
2 |
53 |
|
|
35 |
6 |
- |
- |
- |
- |
11 |
12 |
14 |
16 |
19 |
23 |
30 |
44* |
65 |
75 |
5 |
15 |
|
|
45 |
5 |
- |
- |
13 |
15 |
16 |
17 |
19 |
22 |
28 |
35 |
46 |
59* |
80 |
93 |
7 |
28 |
|
|
75 |
5 |
10 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
1 |
- |
11 |
|
10 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
2 |
12 |
16 |
- |
39 |
|
|
15 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
1 |
6 |
12* |
15 |
21 |
24 |
1 |
27 |
|
|
20 |
8 |
- |
- |
- |
- |
- |
- |
- |
6 |
8 |
12 |
16* |
18 |
23 |
28 |
1 |
59 |
|
|
25 |
7 |
- |
- |
- |
- |
- |
- |
10 |
12 |
14 |
17 |
23* |
31 |
37 |
44 |
3 |
15 |
|
|
35 |
7 |
- |
- |
- |
9 |
12 |
14 |
15 |
18 |
21 |
26 |
33 |
49* |
62 |
87 |
5 |
53 |
|
|
45 |
5 |
- |
8 |
14 |
15 |
16 |
18 |
20 |
24 |
30 |
33 |
50 |
65* |
86 |
103 |
8 |
12 |
|
|
78 |
5 |
11 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 |
- |
16 |
|
10 |
10 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 |
14 |
18 |
- |
46 |
|
|
15 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
3 |
9 |
14* |
16 |
22 |
26 |
1 |
38 |
|
|
20 |
8 |
- |
- |
- |
- |
- |
- |
2 |
8 |
10 |
13 |
17* |
19 |
24 |
30 |
2 |
11 |
|
|
25 |
7 |
- |
- |
- |
- |
- |
6 |
11 |
12 |
15 |
18 |
25* |
34 |
40 |
51 |
3 |
39 |
|
|
35 |
7 |
- |
- |
8 |
13 |
14 |
15 |
16 |
19 |
23 |
29 |
37 |
54* |
70 |
94 |
6 |
39 |
|
|
45 |
5 |
- |
14 |
15 |
16 |
17 |
18 |
21 |
26 |
32 |
42 |
55 |
72* |
96 |
119 |
9 |
08 |
|
|
80 |
5 |
10 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
2 |
6 |
- |
18 |
|
10 |
10 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
6* |
16 |
20 |
- |
52 |
|
|
15 |
9 |
- |
- |
- |
- |
- |
- |
- |
- |
6 |
10 |
15* |
18 |
23 |
26 |
1 |
47 |
|
|
20 |
8 |
- |
- |
- |
- |
- |
- |
6 |
9 |
12 |
14 |
18* |
20 |
25 |
32 |
2 |
24 |
|
|
25 |
7 |
- |
- |
- |
- |
5 |
7 |
14 |
15 |
16 |
19 |
27* |
36 |
45 |
53 |
4 |
04 |
|
|
35 |
6 |
- |
- |
13 |
14 |
15 |
16 |
17 |
20 |
24 |
31 |
41 |
59* |
76 |
100 |
7 |
12 |
|
|
45 |
5 |
15 |
15 |
16 |
17 |
18 |
19 |
22 |
28 |
34 |
45 |
59 |
80* |
100 |
123 |
9 |
56 |
|
|
63 |
360 |
4 |
- |
18 |
29 |
31 |
45 |
54 |
69 |
84 |
109 |
139 |
198 |
260 |
346 |
418 |
30 |
04 |
|
66 |
360 |
4 |
7 |
22 |
30 |
36 |
54 |
66 |
75 |
93 |
116 |
153 |
216 |
274 |
353 |
418 |
31 |
57 |
|
69 |
360 |
4 |
16 |
26 |
34 |
45 |
60 |
81 |
89 |
99 |
126 |
168 |
222 |
288 |
353 |
418 |
33 |
49 |
|
72 |
360 |
4 |
22 |
28 |
40 |
53 |
68 |
87 |
99 |
107 |
139 |
173 |
232 |
302 |
353 |
418 |
35 |
38 |
|
75 |
360 |
4 |
25 |
32 |
43 |
61 |
77 |
96 |
109 |
116 |
148 |
180 |
250 |
308 |
353 |
418 |
37 |
29 |
|
78 |
360 |
4 |
28 |
34 |
48 |
69 |
82 |
104 |
118 |
126 |
154 |
186 |
268 |
317 |
353 |
418 |
39 |
18 |
|
80 |
360 |
4 |
34 |
40 |
50 |
78 |
90 |
112 |
126 |
140 |
164 |
192 |
279 |
317 |
353 |
418 |
41 |
03 |
Таблица 5
Режимы декомпрессии водолазного состава и медицинского персонала при тренировках в барокамере с применением для дыхания воздуха и кислорода
|
Наибольшее избыточное давление в камере, м вод. ст. |
Время пребывания под наибольшим давлением, мин |
Время перехода на первую остановку, мин |
Избыточное давление на остановках, м вод. ст. |
Время дыхания на декомпрессии, мин |
Общее время декомпрессии, ч. мин |
|||||||||||||||||||||||||||||
|
54 |
52 |
50 |
48 |
46 |
44 |
42 |
40 |
38 |
36 |
34 |
32 |
30 |
28 |
26 |
24 |
22 |
20 |
18 |
16 |
14 |
12 |
10 |
8 |
6 |
4 |
2 |
||||||||
|
Время выдержек на остановках при дыхании воздухом, мин |
Выдержки при дыхании кислородом (к) и воздухом (в), мин |
воздухом, мин |
кислородом мин |
|||||||||||||||||||||||||||||||
|
1 |
40 |
20 |
5 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
|
|
|
5в |
3к 6в |
5к 10в |
6к 12в |
10к 20в |
10 58 |
24 - |
0 0 |
34 58 |
|
2 |
80 |
15 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
4 |
5 |
6 |
7 |
4к 8в |
5к 10в |
6к 12в |
7к 14в |
8к 16в |
9к 18в |
10к 20в |
15к 30в |
30 158 |
64 - |
1 2 |
34 38 |
|
3 |
100 |
10 |
8 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
1 |
2 |
2 |
2 |
2 |
2 |
2 |
3 |
3 |
4 |
3к 5в |
3к 5в |
4к 8в |
5к 10в |
8к 15в |
15к 30в |
25к 50в |
20в+30к 80в |
51 234 |
93 - |
1 3 |
24 54 |
|
4 |
100 |
20 |
10 |
2 |
2 |
2 |
2 |
2 |
2 |
2 |
3 |
3 |
4 |
4 |
4 |
4 |
5 |
5 |
5 |
6 |
6 |
8 |
6к 12в |
8к 16в |
10к 20в |
15к 30в |
25к 50в |
20в+25к 70в |
30в+60к 150в |
70в+60к 190в |
201 619 |
209 - |
6 10 |
50 19 |
ПРИЛОЖЕНИЕ 2
(обязательное)
РЕЖИМЫ ЛЕЧЕБНОЙ РЕКОМПРЕССИИ И ИНСТРУКЦИЯ ПО ИХ ПРИМЕНЕНИЮ
1. Общие положения
1.1. Воздушные режимы лечебной рекомпрессии (1 - 3), предназначенные для лечения декомпрессионной болезни и баротравмы легких, приведены в табл. 1 настоящего приложения. В табл. 2 представлен кислородный режим 4, предназначенный для лечения декомпрессионной болезни легкой степени, отравления вредными веществами, нефтепродуктами, кислородного голодания и утопления.
Для каждого режима указаны наибольшее избыточное давление, выдержка под наибольшим избыточным давлением, применяемая для дыхания газовая смесь (воздух или кислород), время перехода на первую остановку, избыточное давление и выдержки на первой и последующих остановках, общее время декомпрессии.
1.2. Давление в барокамере повышают воздухом со скоростью 0,1 - 0,2 МПа/мин (10 - 20 м вод. ст./мин). При тяжелой степени декомпрессионного заболевания и баротравмы легких, когда жизнь больного находится в опасности, скорость рекомпрессии должна быть максимально возможной независимо от состояния барофункции ушей и придаточных пазух носа.
Выдержка под наибольшим избыточным давлением определяется от момента достижения наибольшего избыточного давления до начала снижения давления.
1.3. Переход с остановки на остановку начиная со второй остановки в режимах 1 - 3 и с первой остановки в режиме 4 осуществляют за 2 мин. Это время учитывается как время выдержки на очередной остановке.
1.4. Вентиляция камер, как при использовании для дыхания воздуха, так и кислорода, проводится согласно требованиям приложения 7 ч. I Правил.
1.5. Режим лечебной рекомпрессии должен выбираться с учетом опасности отравления кислородом, если в ходе закончившегося спуска были превышены нормативы дыхания под давлением этим газом или воздухом (приложение 13, п. 10, табл. 1 и 2). Лечебная рекомпрессия в таких случаях должна проводиться по конечной части воздушного режима лечебной рекомпрессии 3, как указано в п. 2.9 приложения 13.
2. Лечение декомпрессионной болезни (см. приложение 13)
2.1. Воздушный режим 1 применяется для лечения легкой степени, режим 2 - средней степени и режим 3 - тяжелой степени декомпрессионного заболевания. Методика определения степени тяжести декомпрессионного заболевания изложена в п. 2.4 приложения 13. Режим 3 должен использоваться также при терапевтической неэффективности режима 1 или 2. Режимы 1 и 2 считаются неэффективными, если и течение 30-минутного пребывания больного под давлением 0,5 МПа (50 м вод. ст.) или 0,7 МПа (70 м вод. ст.) не наступает полной ликвидации симптомов декомпрессионного заболевания. В этом случае давление и барокамере за 1 - 2 мин повышается с 0,5 или 0,7 МПа до 1 МПа и лечение проводится по режиму 3. Больного выдерживают под давлением 1 МПа 30 мин, после чего приступают к декомпрессии независимо от состояния больного. При терапевтической неэффективности режимов 1 и 2 первую выдержку, предусмотренную режимом 3, под давлением 0,7 МПа (70 м вод. ст.), равную 90 мин, необходимо сократить на 30 мин (до 60 мин).
При рецидиве декомпрессионного заболевания в процессе декомпрессии по режиму 1, 2 или 3 либо после ее завершения проводится повторная лечебная рекомпрессия по конечной части режима 3 (п. 2.9 приложения 13). Использовать режим 3 в полном объеме для лечения рецидива запрещается. Полностью режим 3 нельзя также применять после аварийных спусков, при которых декомпрессия на воздухе продолжалась более 30 ч.
При необходимости ускорения декомпрессии в режимах 1 и 2 предусмотрены этапы кислородной декомпрессии при давлениях в барокамере 0,1 - 0,02 МПа (10 - 2 м вод. ст.). Для дыхания кислородом могут использоваться кислородные ингаляторы и кислородные аппараты с замкнутым циклом дыхания, как указано в п. 11 приложения 1.
2.2. Кислородный режим лечебной рекомпрессии 4 (см. табл. 2) разрешается использовать только водолазным врачам при лечении декомпрессионного заболевания легкой степени, когда клиническая картина ограничивается нерезко выраженным зудом, локальными кожными высыпаниями, мышечными, суставными или костными болями ноющего характера, не приводящими к нарушению функции опорно-двигательного аппарата и появляющимися не ранее чем через 1 ч после окончания водолазного спуска, во время которого не наблюдались какие-либо проявления токсического действия кислорода и отсутствовали нарушения рабочего режима декомпрессии.
Для повышения эффективности лечения по кислородному режиму необходимо включить больного на дыхание кислородом в условиях нормального давления при первом подозрении на декомпрессионное заболевание. Больной может дышать кислородом до 30 мин во время медицинского обследования и подготовки камеры к проведению лечебной рекомпрессии. Не выключаясь из кислородного аппарата, больной заходит в камеру, давление в которой повышается воздухом до 0,2 МПа (20 м вод. ст.). При ликвидации всех симптомов декомпрессионного заболевания под указанным давлением приступают к декомпрессии. В случае неполного лечебного эффекта начинать декомпрессию запрещается. В таких случаях больной должен быть переведен на режим 2 воздушной лечебной рекомпрессии. Для этого сразу же после переключения дыхания больного с кислорода на воздух давление в камере за 3 - 5 мин должно быть повышено воздухом с 0,2 до 0,7 МПа. Дальнейшее лечение больного должно проводиться по режиму 2.
В случае рецидива декомпрессионного заболевания во время декомпрессии по режиму 2 или после завершения кислородного режима 4 (см. табл. 2) больного необходимо подвергнуть повторной лечебной рекомпрессии по конечной части режима 3, как указано в п. 2.9 приложения 13.
3. Лечение баротравмы легких (см. приложение 13)
При баротравме легких в зависимости от состояния пострадавшего применяются воздушные режимы лечебной рекомпрессии 2 или 3.
Режим 2 используется при появлении начальных признаков баротравмы легких, режим 3 - при выраженных признаках заболевания или при неэффективности режима 2, когда 30-минутное пребывание больного под давлением 0,7 МПа (70 м вод. ст.) не приводит к ликвидации основных симптомов заболевания.
Лечение рецидива баротравмы легких должно проводиться по конечной части воздушного режима 3 (п. 2.9 приложения 13).
В случае использования кислорода на этапе декомпрессии по воздушному режиму 2 применять аппараты с замкнутой схемой дыхания без отсоединения трубки выхода запрещается.
В остальном правила использования режимов 2 и 3 при баротравме легких такие же, как при лечении декомпрессионного заболевания.
4. Лечение отравлений вредными веществами, нефтепродуктами, кислородного голодания, а также утопления (см. приложение 13)
При указанных заболеваниях следует использовать кислородный режим лечебной рекомпрессии 4 (см. табл. 2) настоящего приложения. Методика применения этого режима указана в п. 2.2 настоящей Инструкции. При невозможности использования режима 4 (отсутствие кислорода, аппаратуры, необходимость искусственной вентиляции легких и др.) лечение можно проводить по воздушному режиму лечебной рекомпрессии 3 (см. табл. 1).
Таблица 1
Воздушные режимы лечебной рекомпрессии
|
Наибольшее избыточное давление в камере, МПа (м вод. ст.) |
Время пребывания под наибольшим давлением, мин |
Время перехода на первую остановку, мин |
Избыточное давление на остановках (м вод. ст.) |
||||||||||||||||||||||||
|
70 |
65 |
60 |
55 |
50 |
48 |
46 |
44 |
42 |
40 |
38 |
36 |
34 |
32 |
30 |
28 |
26 |
24 |
22 |
20 |
18 |
16 |
14 |
12 |
||||
|
Время выдержек на остановках при дыхании воздухом, мин |
|||||||||||||||||||||||||||
|
1 |
0,5 (50) |
60 |
15 |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
- |
5 |
5 |
10 |
15 |
20 |
30 |
35 |
50 |
70 |
85 |
100 |
115 |
130 |
|
2 |
0,7 (70) |
60 |
15 |
- |
- |
- |
- |
- |
5 |
10 |
10 |
10 |
10 |
15 |
20 |
25 |
25 |
35 |
40 |
55 |
70 |
90 |
120 |
150 |
160 |
175 |
190 |
|
3 |
1,0 (100) |
30 |
30 |
90 |
5 |
5 |
10 |
15 |
10 |
10 |
10 |
10 |
15 |
15 |
20 |
25 |
35 |
50 |
60 |
65 |
70 |
95 |
120 |
180 |
220 |
300 |
310 |
|
Избыточное давление на остановках (м вод. ст.) |
Время дыхания при декомпрессии, мин |
Общее время декомпрессии, ч. мин |
|
||||||
|
10 |
8 |
6 |
4 |
2 |
|||||
|
воздухом |
кислородом |
||||||||
|
Время выдержек на остановках при дыхании кислородом (к) и воздухом (в), мин |
|
||||||||
|
1 |
45к + 45в 145в |
50к + 50в 160в |
55к + 60в 180в |
60к + 70в 200в |
60к + 110в 240в |
1020 1610 |
270 - |
21,30 26,50 |
|
|
2 |
45к + 110в 210в |
50к + 115в 230в |
55к + 130в 260в |
60к + 160в 290в |
60к + 210в 340в |
1955 2560 |
270 - |
37,05 42,40 |
|
|
3 |
320 |
335 |
380 |
400 |
400 |
3610 |
- |
60,10 |
|
Таблица 2
Кислородный режим лечебной рекомпрессии (4)
|
Время дыхания кислородом (к) и воздухом (в) под избыточным давлением 0,2 МПа (20 м вод. ст.), мин |
Время перехода на первую остановку при дыхании воздухом, мин |
Избыточное давление на остановках, м вод. ст. |
Суммарное время дыхания при декомпрессии, мин |
Общее время декомпрессии, ч. мин |
||||||||||
|
18 |
16 |
14 |
12 |
10 |
8 |
6 |
4 |
2 |
||||||
|
Время выдержек на остановках при дыхании кислородом (к) воздухом (в), мин |
воздух |
кислород |
||||||||||||
|
0,2 (20) |
45к + 30в + 15к |
5 |
10в |
15к |
60в |
15к |
30к |
20в |
40к |
20в |
60в |
175 |
100 |
4,35 |
ПРИЛОЖЕНИЕ 3
(обязательное)
|
____________________________________________________________________________ (Наименование ведомства, министерства, ____________________________________________________________________________ предприятия, организации) ЛИЧНАЯ МЕДИЦИНСКАЯ КНИЖКА ВОДОЛАЗА____________________________________________________________________________ (Фамилия, имя, отчество) «___» ______________ 19___ г. (Дата заполнения) Примечание. Формат книжки должен быть 200×145 мм (переплет плотный). Личная медицинская книжка водолаза является документом, отражающим состояние здоровья водолаза на всем протяжении его водолазной службы. Ее выдает учебное заведение после окончания водолазом первоначальной водолазной подготовки и присвоения ему водолазной квалификации. Первичное медицинское освидетельствование проводится после окончания первоначальной водолазной подготовки. Заполнять книжку должны медицинские работники, проводящие медицинские осмотры, обследования и освидетельствование водолазов. Данные о пребывании водолаза на стационарном и домашнем лечении заносятся в раздел 10 водолазным врачом (фельдшером) на основании записей в листке нетрудоспособности. Книжка рассчитана на ведение записей в течение 15 лет, после чего ее заменяют новой. Старая книжка остается у водолаза. Личная медицинская книжка хранится по месту работы водолаза. При утере книжки ее дубликат выдается на основании документов, хранящихся в делах лечебного учреждения, производящего медицинское освидетельствование водолаза, а также записей в Журнале медицинского обеспечения водолазов. 1. Фамилия __________________________________________________________________ 2. Имя, отчество ______________________________________________________________ 3. Год рождения ________________ месяц _______________ число ___________________ 4. Образование _______________________________________________________________ (высшее, среднее специальное, общее среднее) 5. Семейное положение ________________________________________________________ (женат, холост) 6. Место работы ______________________________________________________________ 7. Занимаемая должность ______________________________________________________ 8. Водолазная квалификация ___________________________________________________ 9. Последнее место жительства _________________________________________________ Место для фотографии М.П. Председатель ВКК __________________ (подпись) 1. КРАТКИЙ АНАМНЕЗ Перенесенные заболевания и операции (какие и в каком возрасте) ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ Алкоголь (употребляет редко, часто, много, мало; переносимость) ____________________________________________________________________________ ____________________________________________________________________________ Табак (курит, какое количество сигарет выкуривает в день, не курит) ____________________________________________________________________________ ____________________________________________________________________________ Переносимость морской болезни _____________________________________________ ____________________________________________________________________________ Дополнительные замечания к анамнезу ________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ 2. ОБЪЕКТИВНЫЕ ДАННЫЕ ПРИ ПЕРВИЧНОМ И ЕЖЕГОДНЫХ МЕДИЦИНСКИХ ОСВИДЕТЕЛЬСТВОВАНИЯХ
Примечания: 1. Текст печатается на трех страницах. 2. На первой странице должно быть шесть граф «Дата (число, месяц, год)», на второй и третьей страницах - по пять таких граф. 3. ДАННЫЕ ПЕРВИЧНОГО МЕДИЦИНСКОГО ОСВИДЕТЕЛЬСТВОВАНИЯ (после окончания обучения в водолазной школе)
ЗАКЛЮЧЕНИЕ ВОДОЛАЗНО-МЕДИЦИНСКОЙ КОМИССИИ ПРИ ПЕРВИЧНОМ МЕДИЦИНСКОМ ОСВИДЕТЕЛЬСТВОВАНИИ ВОДОЛАЗА ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ Дата «____» ______________ 19__ г. Председатель ВМК __________________ Члены _____________________________ ___________________________________ 4. ДАННЫЕ ЕЖЕГОДНЫХ ОСВИДЕТЕЛЬСТВОВАНИЙ ВОДОЛАЗА ЗА 19____ г. ____________________________________________________________________________ 1. Жалобы 2. Осмотр хирургом _____________________________ _____________________________ (диагноз) (подпись) 3. Осмотр терапевтом _____________________________ _____________________________ (диагноз) (подпись) 4. Осмотр отоларингологом Острота слуха _____________________________ (правое ухо) _____________________________ (левое ухо) Барофункция ______________ ст. _____________________________ _____________________________ (диагноз) (подпись) 5. Осмотр невропатологом _____________________________ _____________________________ (диагноз) (подпись) 6. Осмотр окулистом Острота зрения _____________________________ (правый глаз) (левый глаз) _____________________________ _____________________________ (диагноз) (подпись) 7. Осмотр стоматологом _____________________________ _____________________________ 87654321 - 12345678 _____________________________ _____________________________ (диагноз) (подпись) 8. Осмотр дерматовенерологом _____________________________ _____________________________ (диагноз) (подпись) Примечание. Должно быть 15 страниц. ЗАКЛЮЧЕНИЕ ВОДОЛАЗНО-МЕДИЦИНСКОЙ КОМИССИИ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ ____________________________________________________________________________ Установленная глубина спуском на 19 г. по состоянию здоровья: в барокамере ____________________________________________________________________________ (до какого избыточного давления, МПа (кгс/см2), включительно, прописью) под воду ____________________________________________________________________ (до скольких метров включительно, прописью) Председатель ВМК ___________________________________________________________ (подпись) Члены ______________________________________________________________________ (подписи) _______________________________________________________________________ _______________________________________________________________________ Примечание. Должно быть 15 страниц. 5. ДАННЫЕ РЕНТГЕНОЛОГИЧЕСКИХ ИССЛЕДОВАНИЙ ПРИ ПЕРВИЧНОМ И ЕЖЕГОДНЫХ МЕДИЦИНСКИХ ОСВИДЕТЕЛЬСТВОВАНИЯХ
Примечание. Должно быть 5 страниц. 6. КЛИНИЧЕСКИЙ АНАЛИЗ МОЧИ ПРИ ПЕРВИЧНОМ И ЕЖЕГОДНЫХ МЕДИЦИНСКИХ ОСВИДЕТЕЛЬСТВОВАНИЯХ
Примечания: 1. Текст печатается на трех страницах. 2. На первой странице должно быть шесть граф «Дата (число, месяц, год)», на второй и третьей страницах - по пять таких граф. 7. ДАННЫЕ ЛАБОРАТОРНЫХ ИССЛЕДОВАНИЙ КРОВИ ПРИ ПЕРВИЧНОМ И ЕЖЕГОДНЫХ МЕДИЦИНСКИХ ОСВИДЕТЕЛЬСТВОВАНИЯХ
Примечание. Должно быть 5 страниц. 8. ДАННЫЕ ЭЛЕКТРОКАРДИОГРАФИЧЕСКИХ ИССЛЕДОВАНИЙ
Примечание. Должно быть 5 страниц. 9. ДРУГИЕ ИССЛЕДОВАНИЯ
Примечание. Должно быть 5 страниц. 10. ДАННЫЕ МЕДИЦИНСКОГО НАБЛЮДЕНИЯ ЗА СОСТОЯНИЕМ ЗДОРОВЬЯ В ПРОМЕЖУТКАХ МЕЖДУ МЕДИЦИНСКИМИ ОСВИДЕТЕЛЬСТВОВАНИЯМИ (осмотры, обследования, обращения за медицинской помощью, регистрация заболеваний согласно листкам нетрудоспособности)
Примечание. Должно быть 15 страниц. 11. СПЕЦИФИЧЕСКИЕ И НЕСПЕЦИФИЧЕСКИЕ ЗАБОЛЕВАНИЯ, СВЯЗАННЫЕ С ВЫПОЛНЕНИЕМ ВОДОЛАЗНЫХ РАБОТ
Примечание. Должно быть 5 страниц. 12. ПРЕБЫВАНИЕ В СТАЦИОНАРАХ ПРИ ЛЕЧЕНИИ ЗАБОЛЕВАНИЙ И ТРАВМ
Примечание. Должно быть 5 страниц. 13. САНАТОРНО-КУРОРТНОЕ ЛЕЧЕНИЕ И ПРЕБЫВАНИЕ В ДОМАХ ОТДЫХА
Примечание. Должно быть 5 страниц. |
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
ПРИЛОЖЕНИЕ 4
(обязательное)
|
____________________________________________________________________________ (Наименование ведомства, министерства, ____________________________________________________________________________ предприятия, организации) ЖУРНАЛ
|
|||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
|
Глубина остановки, м |
Начало выдержки на остановке, ч. мин |
Время выдержки на остановке, (по таблице режимов) |
Конец выдержки на остановке, ч. мин |
Дыхательная смесь |
Примечание |
|
12 |
9,46 |
5 |
9,51 |
Воздух |
|
|
9 |
9,51 |
12 |
10,03 |
« |
|
|
6 |
10,03 |
18 |
10,21 |
« |
|
|
3 |
10,21 |
24 |
10,45 |
« |
|
|
0 |
10,46 |
|
|
|
|
Подпись лица, осуществляющего медицинское обеспечение водолазов.
Инструкция по ведению Журнала медицинского обеспечения водолазов*
* Далее по тексту - Журнал.
1. Журнал хранится у старшины водолазной станции.
2. Журнал имеет следующие разделы.
Раздел 1 «Результаты медицинских опросов и осмотров»;
Раздел 2 «Результаты анализов воздуха»;
Раздел 3 «Результаты анализов регенеративных и поглотительных веществ»;
Раздел 4 «Режимы декомпрессии»;
Раздел 5 «Учет тренировок водолазного состава и медицинского персонала в барокамере»;
Раздел 6 «Протоколы лечения острых заболеваний водолазов».
Раздел 1 заполняется лицом, осуществляющим медицинское обеспечение спуска.
При спусках на глубины 20 м и более заполняются все графы раздела. При спусках на глубины менее 20 м графы 5 - 7 не заполняются.
Раздел 2 заполняется лицом, проводившим анализ воздуха. В том случае, когда анализ воздуха проводился в санитарно-эпидемиологической станции или какой-либо другой лаборатории, данные анализа заносятся в соответствующие графы, а в графе «Подпись лица, проводившего анализ» указываются фамилия этого лица и название, учреждения, проводившего анализ. Бланки анализа подклеиваются к последней странице Журнала.
Раздел 3 заполняется лицом, проводившим анализ ХПИ.
Раздел 4 заполняется лицом, осуществляющим медицинское обеспечение водолазов при спусках на глубины, требующие применения режима декомпрессии.
Раздел 5 заполняется лицом, осуществляющим медицинское обеспечение при проведении тренировок водолазного состава и медицинского персонала в барокамере.
Раздел 6 заполняется лицом, осуществляющим лечение водолазов.
3. Листы Журнала должны быть пронумерованы, прошнурованы и скреплены печатью лечебно-профилактического учреждения или предприятия, в зависимости от подчиненности водолазных врачей (фельдшеров).
4. После окончания Журнал сдается в архив предприятия, где хранится не менее 30 лет.
5. При рабочих спусках водолазов на глубины менее 12 м с использованием для дыхания воздуха разделы 1 и 2 Журнала могут не заполняться. В этом случае сведения, касающиеся разделов 1 и 2 Журнала, записываются в графу 16 Журнала водолазных работ.
Раздел 1. Результаты медицинских опросов и осмотров
|
Дата |
Фамилия, имя, отчество |
Глубина спуска, м |
Жалобы |
Температура тела, °С |
Частота пульса, уд./мин |
Артериальное давление, мм рт. ст. |
Заключение о допуске |
Подпись лица, допустившего водолаза к спуску |
Примечание |
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
|
|
|
|
До спуска |
|
|
|
|
|
|
|
|
|
|
После спуска |
|
|
|
|
|
|
Примечание. Текст печатается на 50 листах с оборотом.
Раздел 2. Результаты анализов воздуха
|
Место забора пробы |
Дата проведения анализа |
Тип газоанализатора и индикаторных трубок |
Содержание CO2 и вредных веществ в условиях нормального давления |
Заключение о годности |
Подпись лица, проводившего анализ |
|||
|
CO2, % |
CO, мг/м3 |
NxОx, мг/м3 |
ΣCн, мг/м3 |
|||||
Примечание. Текст печатается на 4 листах с оборотом.
Раздел 3. Результаты анализов регенеративных и поглотительных веществ
|
Вещество |
Дата проведения анализа |
Серия и заводской номер барабана, дата изготовления |
Содержание CO2, л/кг |
Содержание O2, л/кг |
Заключение о годности |
Подпись лица, проводившего анализ |
Примечание. Текст печатается на 4 листах с оборотом.
Раздел 4. Режимы декомпрессии
Водолаз _____________________________________________________________________
(ФИО)
Дата ______________________ 19___ г.
Глубина погружения (фактическая) ______________ м
Глубина погружения, указанная в таблице для основного режима декомпрессии, __________________ м
Начало погружения ___________ ч ________ мин
Время прихода на грунт _______ ч ________ мин
Начало подъема с грунта _______ ч _______ мин
Экспозиция на грунте для выбора основного режима декомпрессии ______________ мин
Экспозиция на грунте, указанная и таблице для основного или удлиненного режима декомпрессии, _____________ мин
Глубина первой остановки ______________ м
Время перехода на первую остановку _____________ мин
Приход на первую остановку _________ ч _________ мин
|
Глубина остановки, м |
Начало выдержки на остановке, ч. мин |
Время выдержки на остановке, мин (по таблице режимов) |
Конец выдержки на остановке, ч. мин |
Дыхательная смесь |
Примечание |
|
|
|
|
|
|
|
Подпись лица, осуществляющего медицинское обеспечение водолаза.
Примечание. Текст печатается на 72 листах с оборотом.
Раздел 5. Учет тренировок водолазного состава и медицинского персонала в барокамере
|
Дата |
Давление в барокамере, МПа (м вод. ст.) |
Экспозиция на грунте, мин |
ФИО спускающегося водолаза |
Примечание |
|
|
|
|
|
|
Примечание. Текст печатается на 6 листах с оборотом.
Раздел 6. Протоколы лечения острых заболеваний водолазов
Протокол №
ФИО заболевшего водолаза ____________________________________________________
Дата ____________________
|
Текущее время, ч. мин |
Мероприятия |
|
1 |
2 |
|
|
|
Примечание. Текст печатается на 5 листах, после каждого текста должно быть 5 чистых листов.
ПРИЛОЖЕНИЕ 5
(обязательное)
|
Код формы по ОКУД ___________________ Код учреждения по ОКПО _______________ Министерство здравоохранения РФ Медицинская документация Наименование учреждения Форма № 058/у Утв. Минздравом СССР 04.10.80 № 1030 ЭКСТРЕННОЕ ИЗВЕЩЕНИЕ
|
ПРИЛОЖЕНИЕ 6
(обязательное)
|
Код формы по ОКУД ___________________ Код учреждения по ОКПО _______________ Минздрав РФ Медицинская документация Название учреждения Форма № 362у-86 Утв. Минздравом СССР 30.09.86 г. № 1303 АКТ
|
||||||||||||||||||||||||||||||||||||||||||||||
|
№ п/п |
Фамилия, имя, отчество |
Пол |
Возраст (полных лет) |
Профессия, должность |
Стаж работы |
Диагноз (предварительный, окончательный) |
Состояние на момент расследования (трудоспособен на своей работе, переведен на другую работу, находится на амбулаторном лечении, госпитализирован или переведен на инвалидность, умер) |
Примечание |
|
|||
|
в данной профессии |
в данном цехе (на участке, в отделе и т.д.) |
в условиях воздействия вредных производственных факторов, вызвавших заболевание (отравление) |
||||||||||
|
основной |
сопутствующий |
|
||||||||||
|
1 |
2 |
3 |
4 |
5 |
6 |
7 |
8 |
9 |
10 |
11 |
12 |
|
|
|
|
|
|
|
|
|
|
|
|
|
|
|
11. Профессиональное заболевание (отравление) возникло при следующих обстоятельствах и условиях: ___________________________________________________
____________________________________________________________________________
(дается детальное описание конкретных факторов несоблюдения
____________________________________________________________________________
технологических регламентов производственного процесса, нарушения
____________________________________________________________________________
паспортного режима эксплуатации технологического оборудования, приборов,
____________________________________________________________________________
рабочего инструментария, нарушения режима труда: аварийной ситуации,
____________________________________________________________________________
выхода из строя защитных средств и механизмов систем вентиляции,
____________________________________________________________________________
экранировки, сигнализации, освещения, кондиционирования воздуха,
____________________________________________________________________________
несоблюдения правил техники безопасности, производственной санитарии,
____________________________________________________________________________
отсутствия (неиспользования) средств индивидуальной защиты,
____________________________________________________________________________
несовершенства технологии, механизмов, оборудования, рабочего
____________________________________________________________________________
инструментария, неэффективности работы систем вентиляции,
____________________________________________________________________________
кондиционирования воздуха, защитных средств, механизмов, СИЗ,
____________________________________________________________________________
отсутствия мер и средств спасательного характера и др.)
____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
12. Непосредственной причиной профессионального заболевания (отравления) послужило длительное, кратковременное (в течение рабочей смены), многократное (однократное) воздействие на организм человека следующих вредных производственных факторов (нужное подчеркнуть):
12.1. Повышенная запыленность воздуха рабочей зоны (концентрация пыли) средняя _________________________ максимальная ______________________________________
____________________________________________________________________________
12.2. Повышенная загазованность воздуха рабочей зоны вредными веществами (концентрация вещества ____________) средняя ___________________________________ максимальная ________________________________________________________________
____________________________________________________________________________
12.3. Повышенная (средние и максимальные температуры ________________________
____________________________________________________________________________
пониженная (средние и максимальные температуры ______________________________, температура поверхностей оборудования, материалов, воздуха рабочей зоны).
12.4. Повышенный уровень шума (параметры в дБА и по частотной характеристике)
____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
12.5. Повышенные уровни общей или локальной вибрации (параметры по частотной характеристике корректированные или корректированные эквивалентные) ____________
____________________________________________________________________________
____________________________________________________________________________
12.6. Повышенный уровень инфразвуковых колебаний, ультразвука, электромагнитных излучений __________________________________________________
____________________________________________________________________________
12.7. Повышенное, пониженное барометрическое давление (параметры давления в рабочей зоне и его изменения, время воздействия на организм) ______________________
____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
12.8. Повышенная, пониженная влажность, подвижность воздуха (параметры) ____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
12.9. Повышенный уровень ионизирующих излучений (параметры и виды излучения) ____________________________________________________________________________
____________________________________________________________________________
12.10. Повышенный уровень ультрафиолетовой, инфракрасной радиации (параметры)
____________________________________________________________________________
____________________________________________________________________________
12.11. Контакт с источниками инфекционных заболеваний (указывается наименование заболеваний) _________________________________________________________________
____________________________________________________________________________
12.12. Другие вредные производственные факторы (расшифровать в соответствии с ГОСТ 12.0.000-74) ____________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
13. ФИО, должность лиц, ответственных за организацию работы и контроль за выполнением санитарно-гигиенических правил и норм, требований охраны труда и техники безопасности в цехе, на участке _________________________________________
____________________________________________________________________________
13.1. Ответственными лицами выполнялись, не выполнялись свои должностные обязанности (нужное подчеркнуть, вписать конкретно, что не выполнялось) ___________
____________________________________________________________________________
____________________________________________________________________________
14. ФИО, должность лиц, ответственных за непосредственное выполнение санитарно-гигиенических правил и норм, правил охраны труда и техники безопасности __________
____________________________________________________________________________
14.1. Ответственным лицом выполнялись, не выполнялись свои должностные обязанности (нужное подчеркнуть, вписать конкретно, что не выполнялось) ___________
____________________________________________________________________________
____________________________________________________________________________
15. На основании результатов расследования комиссией установлено, что настоящий случай профессионального заболевания (отравления) с числом заболевших (пострадавших) _________ человек возник в результате ____________________________
____________________________________________________________________________
(указываются конкретные обстоятельства и условия)
____________________________________________________________________________
непосредственной причиной заболевания (отравления) послужило ___________________
____________________________________________________________________________
(указывается конкретный вредный производственный фактор)
____________________________________________________________________________
Ответственность за возникновение данного случая профессионального заболевания (отправления) возлагается: прямая на ____________________________________________
____________________________________________________________________________
(ФИО, должность)
____________________________________________________________________________
которыми не выполнялись требования ___________________________________________
____________________________________________________________________________
(указать конкретно наименование нормативных документов и пунктов)
____________________________________________________________________________
косвенная на _________________________________________________________________
(ФИО, должность)
которым не обеспечено выполнение требований ___________________________________
____________________________________________________________________________
(указать наименование нормативных документов и пунктов)
16. В целях ликвидации и предупреждения профессиональных заболеваний (отравлений) предлагается _____________________________________________________
____________________________________________________________________________
(указываются ФИО, должность лица, которому адресуется
____________________________________________________________________________
предложение, дается конкретная формулировка организационных, технических и
____________________________________________________________________________
санитарно-профилактических мероприятий, указывается срок их выполнения)
____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
____________________________________________________________________________
Подписи членов комиссии __________________________
__________________________
__________________________
ПРИЛОЖЕНИЕ 7
(обязательное)
ВОДОЛАЗНАЯ АПТЕЧКА И ИНСТРУКЦИЯ ПО ЕЕ ИСПОЛЬЗОВАНИЮ
1. Водолазная аптечка (табл. 1) представляет собой специально подобранный комплект медикаментом, перевязочных материалов и инструментов, необходимых для оказания первой медицинской помощи. Содержимое аптечки размещается в двух футлярах для аптечки, предназначенной для транспортных средств, ТУ 64-7-130-79. В одном футляре размещаются медикаменты, в другом - перевязочный материал и инструменты.
Таблица 1
Опись водолазной аптечки
|
Количество |
|
|
Медикаменты для внутреннего употребления |
|
|
1. Анальгин в таблетках по 0,5 г, шт. |
10 (1 конвалюта) |
|
2. Аскорбиновая кислота и драже по 0,05 г, шт. |
50 (1 флакон) |
|
3. Ацетилсалициловая кислота (аспирин) в таблетках по 0,5 г, шт. |
10 (1 конвалюта) |
|
4. Валидол в таблетках по 0,06 г, шт. |
10 (1 металлическая пробирка) |
|
5. Валериана - экстракт в таблетках по 0,02 г, шт. |
50 (1 флакон) |
|
6. Корвалол, мл |
20 (1 флакон) |
|
7. Нитроглицерин в таблетках по 0,0005 г, шт. |
10 (1 стеклянная трубка) |
|
8. Тусупрекс в таблетках по 0,01 г, шт. |
30 (1 конвалюта) |
|
Медикаменты для наружного употребления |
|
|
1. Альбуцид-натрий, 20 %-ный раствор, тюбик-капельница по 2 мл |
2 |
|
2. Йод, 5 %-ный спиртовой раствор по 1 мл в ампуле, шт. |
10 (1 упаковка) |
|
3. Калия перманганат, г |
3 (1 стеклянная трубка) |
|
4. Клей БФ-6, г |
15 (1 флакон) |
|
5. Нашатырный спирт по 1 мл в ампуле, шт. |
6 (1 упаковка) |
|
6. Нафтизин, 0,1 %-ный раствор, мл |
10 (1 флакон) |
|
7. Перекись водорода, 3 %-ный раствор, мл |
50 (2 флакона) |
|
8. Олазоль |
1 флакон |
|
9. Левовинизоль |
1 флакон |
|
Перевязочный материал |
|
|
1. Индивидуальный перевязочный пакет, шт. |
2 |
|
2. Бинт марлевый стерильный 0,1×0,5 м, шт. |
2 |
|
3. Бинт марлевый стерильный 0,05×7 м, шт. |
2 |
|
4. Салфетки марлевые стерильные малые, пакеты, шт. |
1 |
|
5. Вата компрессная 50 г, упаковка |
1 |
|
6. Шина сетчатая, шт. |
1 |
|
7. Косынка большая, шт. |
1 |
|
8. Лейкопластырь 0,02×5 м, шт. |
1 |
|
Инструментарий и прочее имущество |
|
|
1. Роторасширитель, шт. |
1 |
|
2. Ножницы прямые, шт. |
1 |
|
3. Нож острый, длина лезвия 5 - 6 см, шт. |
1 |
|
4. Жгут кровоостанавливающий, шт. |
1 |
|
5. Термометр, шт. |
1 |
|
6. Грелка резиновая, шт. |
2 |
|
7. Пипетка глазная, шт. |
1 |
|
8. Воздуховод «рот в рот», шт. |
2 |
|
9. Опись и инструкция по использованию аптечки |
1 |
2. Инструкция по использованию содержимого водолазной аптечки приведена в табл. 2.
Таблица 2
Инструкция по использованию водолазной аптечки
|
Указание по применению |
|
|
Медикаменты для внутреннего применения |
|
|
1. Анальгин |
Применять одну таблетку при болях различного происхождения - головная боль, боль в пояснично-крестцовой области, боль в мышцах (кроме боли при декомпрессионной болезни и болей в животе) |
|
2. Аскорбиновая кислота |
Применять при легочной форме отравления кислородом (см. приложение 13, п. 10) |
|
3. Ацетилсалициловая кислота (аспирин) |
Применять при декомпрессионной болезни (см. приложение 13, п. 2) |
|
4. Валидол |
Применять при острой боли в области сердца. Таблетку положить под язык |
|
5. Валериана |
Применять одну таблетку при нервном возбуждении |
|
6. Корвалол |
Применять 15 - 20 капель при общей слабости, боли в области сердца |
|
7. Нитроглицерин |
Применять при острой боли в области сердца в случае неэффективности валидола. Таблетку положить под язык |
|
8. Тусупрекс |
Применять одну таблетку для снятия кашля при баротравме легких (см. приложение 13, п. 3) |
|
Медикаменты для наружного употребления |
|
|
1. Альбуцид-натрий, 20 %-ный раствор |
Закапать в глаз при попадании инородного тела |
|
2. Йод, спиртовой раствор |
Смазать края раны или место ушиба |
|
3. Калия перманганат |
Для приготовления слаборозовых дезинфицирующих растворов |
|
4. Клей БФ-6 |
Смазать ссадину |
|
5. Нашатырный спирт |
Применять при потере сознания. Содержимое ампулы вылить на тампон, тампон отжать и поднести к каждой ноздре пострадавшего |
|
6. Нафтизин 0,1 %-ный раствор |
Закапать по 2 капли в каждую ноздрю при плохой проходимости евстахиевых труб |
|
7. Перекись водорода, 3 %-ный раствор |
Применять для промывания ран и остановки кровотечения |
|
8. Олазоль |
Применять для дезинфекции ран, ссадин, ожогов согласно заводской инструкции |
|
9. Левовинизоль |
Применять при ожогах согласно заводской инструкции |
|
Перевязочный материал |
|
|
1. Индивидуальный перевязочный пакет |
Наложить на открытую рану |
|
2. Бинты марлевые стерильные |
Забинтовать рану, предварительно положив на нее стерильные салфетки |
|
3. Салфетки марлевые стерильные малые |
Для обработки раневой поверхности |
|
4. Вата компрессная |
Для наложения давящих повязок при кровотечении |
|
5. Шина сетчатая |
Зафиксировать место перелома кости, захватив два ближайших сустава |
|
6. Косынка большая |
Для фиксации шины на конечности |
|
7. Лейкопластырь |
Для закрепления повязок на ранах, для заклеивания ссадин и царапин |
|
Инструментарий и прочее имущество |
|
|
1. Роторасширитель |
Для раскрывания рта пострадавшего. Роторасширитель заводить по щеке за последние зубы, после чего нажатием на ручки расширителя раскрыть рот |
|
2. Ножницы прямые |
Для разрезания перевязочного материала |
|
3. Нож острый, длина лезвия 5 - 6 см |
Для разрезания водолазной рубахи (гидрокомбинезона) |
|
4. Жгут кровоостанавливающий |
Для временной остановки кровотечения. Наложить поверх одежды на время не более 1 - 1,5 ч |
|
5. Термометр |
Для измерения температуры тела |
|
6. Грелка резиновая |
Для согревания или охлаждения участков тела, в зависимости от температуры заливаемой воды |
|
7. Пипетка |
Для закапывания нафтизина в нос |
|
8. Воздуховод «рот в рот» |
Ввести в роговую полость для проведения искусственной вентиляции легких |
ПРИЛОЖЕНИЕ 8
(обязательное)
НАБОР ВОДОЛАЗНОГО ВРАЧА В ЯЩИКЕ-УКЛАДКЕ
1. Набор водолазного врача представляет собой специально подобранный комплект инструментов, перевязочных материалов и медикаментов, необходимых для оказания неотложной медицинской помощи (ТУ 64-1-117-78), согласно табл. 1 и 2 (адрес завода-изготовителя ящика-укладки: 252650, Киев, 50, ГСП, ул. Пимоненко, 20).
Таблица 1
Инструменты и перевязочный материал
|
|
Наименование инструментов, перевязочных и вспомогательных материалов |
Обозначение документа |
Количество, шт. |
Место нахождения в ящике |
|
1. |
Интубационные трубки с манжетой пластмассовые: |
|
|
|
|
|
№ 28 |
ТУ 64-1-2963-77 |
1 |
Крышка |
|
|
№ 33 |
1 |
« |
|
|
2. |
Катетеры цилиндрические: |
|
|
|
|
|
№ 12 |
ТУ 38-108-180-78 |
1 |
« |
|
|
№ 18 |
2 |
« |
|
|
3. |
Иглы для выпуска воздуха 1ГТ-20×180 1 17 |
ОСТ 64-1-102-73 |
2 |
« |
|
4. |
Скальпель остроконечный средний 150-40 |
ТУ 64-1-77-78 |
2 |
Коробка |
|
5. |
Крючок трахеостомический острый |
ТУ 64-1-77-78 |
2 |
« |
|
6. |
Пинцет хирургический общего назначения ПХ 150×2,5 |
ТУ 64-1-37-78 |
1 |
« |
|
7. |
Пинцет анатомический общего назначения ПА 150×2,5 |
ТУ 64-1-37-78 |
1 |
« |
|
8. |
Иглодержатель длиной 160 мм |
ТУ 64-1-96-77 |
1 |
« |
|
9. |
Ножницы с одним острым концом прямые, 140 мм |
ТУ 64-1-64-78 |
1 |
« |
|
10. |
Ножницы тупоконечные вертикально изогнутые по плоскости, 140 мм |
ТУ 64-1-64-78 |
1 |
« |
|
11. |
Трубки трахеостомические: |
|
|
|
|
|
№ 2 |
ТУ 64-1-184-79 |
1 |
« |
|
|
№ 3 |
1 |
« |
|
|
12. |
Расширитель трахеостомический |
ТУ 64-205-78 |
1 |
|
|
13. |
Зажим кровоостанавливающий зубчатый прямой № 1 |
ТУ 64-1-3220-79 |
2 |
|
|
14. |
Зажим кровоостанавливающий изогнутый № 1 |
ТУ 64-1-3220-79 |
2 |
« |
|
15. |
Шелк хирургический № 6 стерильный в ампулах |
ТУ 64-3/99-80 |
1 |
« |
|
16. |
Система для вливания кровезаменителей и инфузионных растворов однократного применения III 11-01 (комплектуется потребителем самостоятельно) |
- |
2 |
Под коробкой трахеостомического набора |
|
17. |
Перчатки резиновые хирургические |
ГОСТ 3-88 с1. 789 |
2 |
Крышка |
|
18* |
Шприцы однократного применения с иглами инъекционными однократного применения: |
|
|
|
|
|
А-20 |
|
2 |
Под коробкой трахеостомического набора |
|
|
А-5 |
|
3 |
|
|
|
А-2 |
|
3 |
|
|
19. |
Пипетка глазная |
2 |
Вкладыш |
|
|
20. |
Иглы хирургические трехгранные: |
|
3 |
В футляре для шприца 20 мл |
|
|
3В1-1,3×70 |
ОСТ 64-1-100-73 |
|
|
|
|
3В1-1,1×36 |
|
||
|
21. |
Стаканчик для приема лекарств |
ТУ 64-2-188-77 |
1 |
В передней стенке под вкладышем |
|
22. |
Жгут Эсмарха |
ОСТ 38-00691-75 |
1 |
То же |
|
23. |
Аппарат безопасной бритвы типа «Днепр-3» с 10 лезвиями |
ОСТ 27-57-858-80 ТУ 27-09-1282-76 |
1 |
« |
|
24. |
Трубка медицинская резиновая типа 16,0×1,5 длиной 350 мм |
ГОСТ 3399-16 |
1 |
Крышка |
|
25. |
Зажим пружинящий |
ТУ 64-1-964-79 |
1 |
Стойка над вкладышем |
|
26. |
Полотенце вафельное подрубленное |
1 |
То же |
|
|
27. |
Роторасширитель с кремальерой большой |
ТУ 64-1-87-76 |
1 |
Стойка |
|
28. |
Языкодержатель для взрослых |
ТУ 64-1-86-77 |
1 |
« |
|
29. |
Шпатель для языка двусторонний прямой |
ТУ 64-2-84-80 |
1 |
« |
|
30. |
Термометр медицинский максимальный стеклянный |
1 |
« |
|
|
31. |
Зонд носовой с навивкой |
ТУ 64-1-4-77 |
1 |
« |
|
32. |
Напальчник резиновый |
ГОСТ 1468-80 |
10 |
« |
|
33. |
Бинты из отбеленной марли стерильные: |
|
|
|
|
|
0,07×5 |
ГОСТ 1172-75 |
3 |
Под вкладышем |
|
|
0,10×5 |
3 |
То же |
|
|
|
0,14×7 |
2 |
« |
|
|
34. |
Ватно-марлевые подушки: |
|
4 |
Под вкладышем |
|
|
0,10×10 |
ГОСТ 22379-77 |
4 |
То же |
|
|
0,15×15 |
2 |
« |
|
|
|
0,25×25 |
2 |
« |
|
|
35. |
Вата медицинская гигроскопическая, г |
50 |
Под вкладышем |
|
|
36. |
Лейкопластырь 0,05×0,05×5, кат. |
ФС 42-762-73 |
2 |
То же |
|
37. |
Зонд желудочный |
ТУ 38-106-157-77 |
1 |
Крышка |
|
38. |
Воронка стеклянная для зонда |
РТУ 764-68 |
1 |
Под вкладышем |
|
39. |
Рефлектор лобный с мягким оголовьем РМО-2 |
ТУ 64-1-2107-78 |
1 |
То же |
|
40. |
Воронки ушные никелированные: |
|
|
|
|
|
№ 2 |
ТУ 64-1-6-77 |
2 |
« |
|
|
№ 4 |
2 |
« |
|
|
41. |
Зеркало гортанное диаметром 21 мм |
ТУ 64-1-5-77 |
1 |
« |
|
42. |
Зеркало носовое для взрослых с длиной губок 40 мм |
ТУ 64-1-10-80 |
1 |
« |
|
43. |
Зонд ушной с навивкой |
ТУ 64-1-78 |
1 |
« |
|
44. |
Ларингоскоп с прямым рифленым клинком |
ТУ 64-1-944-77 |
1 |
« |
|
45. |
Стетофонендоскоп СТФ-03 |
ТУ 64-1-3361-79 |
1 |
« |
|
46. |
Измеритель артериального давления ИЛДМ-ОП |
|
1 |
« |
* Могут использоваться шприцы и иглы многократного применения, которые после стерилизации хранятся в спирте в металлических футлярах (футляр ПМ-20, КП-5, КП-2).
Таблица 2
Медикаменты
|
Вид упаковки |
Количество препарата в одной упаковке |
Количество упаковок |
Место нахождения в ящике |
|
|
1. Викасол, 1 %-ный раствор |
Ампула |
1 мл |
2 |
Кассета |
|
2. Глюкоза, 40 %-ный раствор |
« |
20 мл |
2 |
« |
|
3. Глюкоза, 25 %-ный раствор |
« |
20 мл |
2 |
« |
|
4. Кальция хлорид, 10 %-ный раствор |
« |
10 мл |
2 |
« |
|
5. Лидокаин, 0,5 %-ный раствор |
« |
10 мл |
2 |
« |
|
6. Магния сульфат, 25 %-ный раствор |
« |
10 мл |
2 |
« |
|
7. Натрия хлорид, 0,9 %-ный раствор |
« |
10 мл |
2 |
« |
|
8. Новокаин, 0,5 %-ный раствор |
« |
5 мл |
5 |
« |
|
9. Новокаинамид, 10 %-ный раствор |
« |
5 мл |
2 |
« |
|
10. Унитиол, 5 %-ный раствор |
« |
5 мл |
2 |
« |
|
11. Эуфилин, 2,4 %-ный раствор |
« |
10 мл |
2 |
« |
|
12. Адреналина гидрохлорид, 0,1 %-ный раствор |
« |
1 мл |
3 |
Коробка |
|
13. Аминазин, 2,5 %-ный раствор |
« |
2 мл |
4 |
« |
|
14. Анальгин, 50 %-ный раствор |
« |
1 мл |
3 |
« |
|
15. Атропина сульфат, 0,1 %-ный раствор |
« |
2 мл |
4 |
« |
|
16. Барбамил, 5 %-ный раствор |
« |
5 мл |
2 |
« |
|
17. Баралгин |
« |
5 мл |
2 |
« |
|
18. Витамин C (аскорбинат натрия), 5 %-ный раствор |
« |
1 мл |
4 |
« |
|
19. Гепарин (5000 ед. в 1 мл) |
Флакон |
5 мл |
4 |
« |
|
20. Гидрокортизона гемисукцинат 0,025 г |
« |
1 мл |
4 |
« |
|
21. Дибазол, 1 %-ный раствор |
« |
1 мл |
4 |
« |
|
22. Димедрол, 1 %-ный раствор |
« |
1 мл |
2 |
« |
|
23. Коргликон, 0,06 %-ный раствор |
« |
1 мл |
3 |
« |
|
24. Кордиамин, раствор |
Ампула |
2 мл |
3 |
« |
|
25. Кофеин-бензонат натрия, 10 %-ный раствор |
« |
1 мл |
3 |
« |
|
26. Мезатон, 1 %-ный раствор |
« |
1 мл |
4 |
« |
|
27. Морфина гидрохлорид, 1 %-ный раствор |
« |
1 мл |
3 |
« |
|
28. Но-шпа, 2 %-ный раствор |
« |
2 мл |
2 |
« |
|
29. Норадреналина гидротартрат, 0,2 %-ный раствор |
« |
1 мл |
5 |
« |
|
30. Омнопон, 2 %-ный раствор |
« |
1 мл |
3 |
« |
|
31. Папаверина гидрохлорид, 2 %-ный раствор |
« |
2 мл |
3 |
« |
|
32. Промедол, 2 %-ный растнор |
« |
1 мл |
3 |
« |
|
33. Пентамин, 5 %-ный раствор |
« |
1 мл |
2 |
« |
|
34. Преднизолон 30 мг |
« |
1 мл |
3 |
« |
|
35. Строфантин, 0,05 %-ный раствор |
« |
1 мл |
4 |
« |
|
36. Седуксен, 0,5 %-ный раствор |
« |
2 мл |
2 |
« |
|
37. Супрастин, 2 %-ный раствор |
« |
1 мл |
2 |
« |
|
38. Сульфокамфокаин, 10 %-ный раствор |
« |
2 мл |
2 |
« |
|
39. Фуросемид (лазикс), 1 %-ный раствор |
« |
2 мл |
2 |
« |
|
40. Этимизол, 1,5 %-ный раствор |
« |
1 мл |
4 |
« |
|
41. Эфедрина гидрохлорид, 5 %-ный раствор |
« |
1 мл |
3 |
« |
|
42. Ацетилсалициловая кислота (аспирин) 0,5 г |
Конвалюта |
10 табл. |
3 |
Вкладыш |
|
43. Борная кислота, 3 %-ный спиртовой раствор |
Флакон |
10 мл |
1 |
« |
|
44. Валидол 0,06 г |
Металлический флакон |
5 таблеток |
1 |
« |
|
45. Йод, 5 %-ный спиртовой раствор |
Ампула |
1 мл |
10 |
« |
|
46. Калия перманганат |
Стеклянный флакон |
3 г |
2 |
« |
|
47. Кодтерпин |
Конвалюта |
6 таблеток |
1 |
« |
|
48. Масло вазелиновое |
Флакон |
20 мл |
1 |
« |
|
49. Нитроглицерин 0,0005 г |
Стеклянный флакон |
10 таблеток |
1 |
« |
|
50. Нашатырный спирт |
Ампула |
1 мл |
6 |
« |
|
51. Перекись водорода, 3 %-ный раствор |
Стеклянный флакон |
50 мл |
3 |
« |
|
52. Спирт этиловый 96 % |
То же |
50 мл |
1 |
« |
|
53. Тусупрекс 0,01 г |
Конвалюта |
30 таблеток |
1 |
« |
|
54. Экстракт валерианы 0,02 г |
Стеклянный флакон |
50 шт. |
1 |
« |
|
55. Вода дистиллированная |
Флакон |
75 мл |
1 |
Низ средней секции |
|
56. Олазоль |
То же |
75 мл |
1 |
То же |
|
57. Левовинизоль |
« |
75 мл |
1 |
« |
Примечание. Препараты: кодтерпин в таблетках в количестве 6 шт.; морфина гидрохлорид, 1 %-ный раствор - 1 мл в ампулах в количестве 3 шт.; омнопон, 2 %-ный раствор - 1 мл в ампулах в количестве 3 шт.; промедол, 2 %-ный раствор - 1 мл в ампулах в количестве 3 шт.; эфедрина гидрохлорид, 5 %-ный раствор - 1 мл в ампулах в количестве 3 шт. - хранить в металлическом сейфе на здравпункте.
По требованию врача препараты из ящика в барокамеру передает лицо, допущенное к медицинскому обеспечению водолазов и знающее правила асептики и антисептики.
ПРИЛОЖЕНИЕ 9
(обязательное)
ИНСТРУКЦИЯ
ПО ДЕЗИНФЕКЦИИ И ОЧИСТКЕ ВОДОЛАЗНОГО СНАРЯЖЕНИЯ И СРЕДСТВ ОБЕСПЕЧЕНИЯ ВОДОЛАЗНЫХ
СПУСКОВ
1. Дезинфекция водолазного снаряжения и средств обеспечения водолазных спусков с целью предупреждения инфекционных заболеваний у водолазов проводится в следующих случаях:
после получения со складов или из других организаций перед использованием;
после ежегодной полной проверки;
после ремонта;
при появлении инфекционных или кожных заболеваний у водолазов, пользовавшихся снаряжением;
периодически, через установленное количество спусков в процессе эксплуатации;
перед каждым спуском при использовании одного и того же снаряжения разными лицами.
Нормы расхода спирта на дезинфекцию водолазного снаряжения и средств обеспечения водолазных спусков, а также периодичность дезинфекции определены в приложении 9 ч. I Правил.
2. Узлы и детали водолазного снаряжения, подлежащие дезинфекции, тщательно очищают и обмывают кипяченой водой, охлажденной до температуры плюс 40 - 50 °С и насухо протирают чистой ветошью. Для лучшей очистки используется сначала мыльная вода, затем чистая.
Дезинфекция дыхательных мешков, регенеративных патронов, дыхательных автоматов, редукторов, шлангов, трубопроводов и т.п. производится путем заливки спирта.
Дезинфекция шлемов, масок, полумасок, загубников, фланцев и подворотников рубах и т.п. производится протиранием тампонами, смоченными в спирте.
Тампоны изготавливают из чистой ветоши или марли. Применять вату для изготовления тампонов при дезинфекции снаряжения запрещается.
Узлы и детали водолазного снаряжения и средств обеспечения водолазных спусков, дезинфицируемые заливкой спирта, после дезинфекции должны быть продуты воздухом и тщательно просушены, а дезинфицируемые протиранием - протерты чистыми сухими тампонами. После дезинфекции на узлах и деталях не должно быть остатков ветоши или марли.
3. После спусков в воду, загрязненную хозяйственно-бытовыми стоками, водолазную рубаху, гидрокомбинезон, дыхательный аппарат, шланги и другие части водолазного снаряжения и средств обеспечения водолазных спусков следует обмыть чистой водой с мылом, затем протереть 1 или обмыть 1 %-ным раствором хлорной извести, вновь обмыть чистой водой и протереть чистой ветошью.
4. Дезинфекцию шланговой линии производят без ее разбора и в следующем порядке: промывают кипяченой водой температуры плюс 40 - 50 °С, продувают воздухом; затем заливают положенное количество спирта и продувают шланги воздухом, после чего вновь заливают в шланги кипяченую воду и опять продувают их воздухом.
5. Клапанную коробку дыхательного аппарата разбирают, промывают кипяченой водой температуры плюс 40 - 50 °С, протирают ветошью и тампоном, смоченным в спирте. При сборке необходимо следить, чтобы на крестовине, седле клапана и на самом клапане не остались обрывки ветоши или марли, которые могут нарушить герметичность клапанов.
6. Трубки вдоха, выдоха и дыхательный мешок промывают кипяченой водой, после чего дезинфицируют спиртом путем заливки его внутрь и равномерного распределения по внутренней поверхности.
Трубки и дыхательный мешок после обработки спиртом промывают кипяченой водой и просушивают.
7. Дыхательный автомат, редуктор, кислородоподающий механизм, вентиль, пускатель, отсекатель, механизм подачи, автомат промывки, переключатель и т.п. разбирают, детали промывают спиртом и просушивают.
8. Регенеративные патроны промывают пресной водой, просушивают и дезинфицируют спиртом, заливая его внутрь и равномерно распределяя по внутренней поверхности. Остатки спирта удаляют и коробки (патроны) промывают кипяченой водой и просушивают.
9. Пульт подачи газа (пульт управления) обезжиривают спиртом, для чего от пульта отсоединяют водолазные шланги и закрывают запорные вентили, снимают манометры высокого и низкого давления, а в трубопроводы заливают спирт и оставляют пульт в таком положении на 10 - 15 мин. После этого открывают запорные вентили и продувают все магистрали воздухом.
10. Воздушные и кислородные магистрали комплексов обезжиривают спиртом. Для этого магистрали, которые можно снять, снимают, один конец заглушают и заливают магистраль спиртом. На магистралях, которые снять нельзя, заглушают все отверстия, через которые возможна утечка спирта, и заливают в магистраль спирт. В таком положении магистраль выдерживают 10 - 15 мин, после чего все заглушки снимают и воздушные магистрали продувают воздухом, кислородные магистрали - азотом или гелием, согласно требованиям инструкции (приложение 16 ч. I Правил).
11. Очистка баллонов производится согласно инструкции, представленной в приложении 20.
12. Трубопроводы высокого и низкого давления водолазных дыхательных аппаратов снимают, один конец заглушают и заливают трубопроводы спиртом. В таком положении трубопроводы выдерживают в течение 10 - 15 мин, после чего заглушки снимают и продувают воздушные аппараты чистым воздухом, а аппараты, предназначенные для использования кислорода, - азотом или гелием.
13. Водолазное шерстяное белье, утеплители и предметы теплой одежды, надеваемые водолазами при спусках под воду, должны стираться не реже чем через 15 спусков. При возникновении у водолазов инфекционных или кожных заболеваний все указанные предметы теплой одежды, а также костюмы электро- и водообогрева сдают в дезинфекцию.
14. Дезинфекция трехцилиндровой водолазной помпы производится в процессе технического обслуживания в соответствии с инструкцией по эксплуатации помпы.
15. При загрязнении отсеков декомпрессионных барокамер их дезинфицируют мыльным раствором с последующим обмывом пресной водой при температуре плюс 40 - 50 °С.
После удаления воды из камеры она насухо протирается чистой ветошью.
16. Использованный для дезинфекции спирт сливается в санитарно-фановую Систему либо сдается на склад в установленном порядке.
ПРИЛОЖЕНИЕ 10
(обязательное)
ИНСТРУКЦИЯ
ПО ПРОВЕДЕНИЮ АНАЛИЗА И ОЦЕНКЕ КАЧЕСТВА ВОЗДУХА, ПРЕДНАЗНАЧЕННОГО ДЛЯ ДЫХАНИЯ
ВОДОЛАЗОВ
1. Инструкция распространяется на основные типы отечественных газоанализаторов, применяемых в настоящее время в водолазной практике. По мере внедрения в практику новых образцов газоанализаторов они должны эксплуатироваться согласно требованиям инструкций по их эксплуатации.
2. Воздух, предназначенный для дыхания водолазов под повышенным давлением, не должен содержать при проведении анализа в условиях нормального давления вредных веществ в концентрациях выше указанных в таблице настоящего приложения.
Содержание углекислого газа в воздухе, подаваемом для дыхания водолазов (и системе газоснабжения), не должно превышать 0,05 % (по объему). Содержание углекислого газа во вдыхаемом воздухе в условиях повышенного давления не должно превышать 1 % содержания его, приведенного к условиям нормального давления (парциальное давление 0,001 МПа, или 0,01 кгс/см2).
3. В месте проведения водолазных спусков (непосредственно на водолазных станциях) для анализа воздуха на вредные вещества следует пользоваться экспресс-анализаторами с индикаторными трубками. Перед проведением анализа необходимо проверить целостность индикаторных трубок. Запрещается использовать индикаторные трубки с истекшим гарантийным сроком годности. Дата выпуска и гарантийный срок годности указаны на кассете-упаковке индикаторных трубок.
Для отбора проб воздуха на анализ следует использовать резиновые (волейбольные) камеры. Новые резиновые камеры необходимо вымыть горячим мыльным раствором, промыть теплой водой до удаления мыльного раствора, трижды ополоснуть дистиллированной водой и высушить.
Предельно допустимые концентрации (ПДК) вредных веществ в воздухе, предназначенном для дыхания на различных глубинах, и в барокамере, при проведении анализа в условиях нормального давления
|
Абсолютное давление на глубине спуска, МПа (кгс/см2) |
ПДК вредных веществ, мг/м3 (мг/л) |
|||
|
Окись углерода (углерода оксид) |
Окислы азота (азота оксиды NхOх) в пересчете на NO2 |
Суммарные углеводороды |
||
|
0 |
0,1 (1) |
20 (0,02) |
5 (0,005) |
100 (0,1) |
|
10 |
0,2 (2) |
10 (0,01) |
2,5 (0,025) |
50 (0,05) |
|
20 |
0,3 (3) |
6,6 (0,0066) |
1,6 (0,0016) |
33 (0,033) |
|
30 |
0,4 (4) |
5 (0,005) |
1,25 (0,00125) |
25 (0,025) |
|
40 |
0,5 (5) |
4 (0,004) |
1,0 (0,001) |
20 (0,020) |
|
50 |
0,6 (6) |
3,3 (0,0033) |
0,83 (0,00083) |
16,6 (0,016) |
|
60 |
0,7 (7) |
2,8 (0,0028) |
0,71 (0,00071) |
14,2 (0,014) |
|
70 |
0,8 (8) |
2,5 (0,0025) |
0,62 (0,00062) |
12,5 (0,012) |
|
80 |
0,9 (9) |
2,2 (0,0022) |
0,55 (0,00055) |
11,1 (0,011) |
|
90 |
1,0 (10,0) |
2 (0,002) |
0,5 (0,0005) |
10,0 (0,01) |
|
100 |
1,1 (11,0) |
1,8 (0,0018) |
0,45 (0,00045) |
9,04 (0,009) |
4. Пробу воздуха нужно отбирать из расходной магистрали секции баллонов в резиновые камеры через редуктор или вентили тонкой регулировки любого типа.
Для взятия пробы часть воздуха необходимо из магистрали стравить в атмосферу (продуть магистраль), а камеру промыть воздухом из этой же магистрали. Промывку камеры следует осуществлять, заполнив ее воздухом, а затем, сжав камеру руками, выпустить воздух в атмосферу. Такую промывку делают трижды. После заполнения анализируемым воздухом камеру нужно герметизировать, закрыв ее сосок зажимом. Заполнять камеру следует до полного распрямления складок. Место и время отбора пробы нужно отметить на камере мелом.
5. Резиновый сосок волейбольной камеры с пробой воздуха следует надеть на соответствующую индикаторную трубку, вставленную в аспиратор. Для анализа воздуха на окись углерода и окислы азота рекомендуется пользоваться наиболее распространенными экспресс-анализаторами (аспиратором АМ-5 и индикаторными трубками ГХ-МУ5 (ТУ 12.43.01.166-86)). Согласно инструкции, приведенной на кассете-упаковке индикаторных трубок, измеряют содержание определяемого вещества в процентах (%) по изменившейся окраске индикаторной массы. Чтобы определить концентрацию вредных веществ в миллиграммах на кубический метр (мг/м3), следует полученное значение в процентах умножить для окиси углерода на 12500, а для окислов азота на 20000, после чего сравнить полученный результат с данными таблицы.
Результаты анализа заносятся в Журнал медицинского обеспечения водолазов.
Следует иметь в виду, что индикаторные трубки ГХ-МУ5 характеризуются низкой чувствительностью, поэтому практически любое значение концентраций окиси углерода или окислов азота, полученное с помощью трубки ГХ-МУ5, указывает на то, что под давлением таким воздухом пользоваться опасно.
Пример. При просасывании воздуха через трубку ГХ-МУ5 на окись углерода десятью ходами аспиратора индикаторная масса трубки окрасилась до минимальной отметки 1,0, что соответствует 0,001 % (по объему), или 12,5 мг/м3 (0,001 · 12500 = 12,5 м3). Согласно таблице такое значение концентрации окиси углерода допустимо при спусках на глубины менее 10 м. Поэтому для спусков на большие глубины воздух может считаться пригодным для использования только в случаях получения в условиях нормального давления отрицательного результата (индикаторная масса трубки ГХ-МУ5 совершенно не окрашивается при просасывании воздуха через трубку десятью ходами аспиратора АМ-5).
6. Концентрации суммарных углеводородов в воздухе индикаторными трубками ГХ-МУ5 не измеряются*. Их определяют либо с помощью индикаторных трубок других моделей (например, для прибора ПГА - трубки ВПМ), либо приборами типа ГВА-1 и др.
* О присутствии углеводородов ориентировочно можно судить по наличию масла в воздухе. Для обнаружения масла необходимо в течение 1 мин направить на лист чистой белой бумаги струю воздуха из магистрали. Появление масляного пятна будет свидетельствовать о непригодности воздуха для дыхания водолазов и необходимости проведения газоанализа в лабораторных условиях.
7. Анализ воздуха в СЭС или в водолазно-медицинских кабинетах проводится с помощью газового хроматографа, прибора типа ГВА-1 и других газоанализаторов.
При направлении воздуха на лабораторный анализ необходимо к резиновой камере с пробой воздуха прикрепить бирку с указанием места, времени забора пробы и фамилии лица, взявшего пробу воздуха. В сопроводительной записке следует указать цель анализа, перечень веществ, концентрации которых необходимо определить, название организации и место взятия пробы воздуха.
Определение содержания углекислого газа и кислорода в барокамере, а также в дыхательном мешке аппарата при кислородной декомпрессии можно проводить как с помощью индикаторных трубок, так и используя объемный газоанализатор ГХП-100, автоматические газоанализаторы и др.
8. В случае наличия в воздухе вредных веществ и углекислого газа в концентрациях выше допустимых водолазные спуски запрещаются. Воздух в баллонах подлежит замене.
ПРИЛОЖЕНИЕ 11
(обязательное)
ИНСТРУКЦИЯ
ПО ПРОВЕДЕНИЮ АНАЛИЗА РЕГЕНЕРАТИВНЫХ И ПОГЛОТИТЕЛЬНЫХ ВЕЩЕСТВ
1. Общие положения
1.1. Для регенерации газовой среды использовать регенеративное вещество на основе надперекисей щелочных металлов. Процесс регенерации газовой среды может быть представлен в следующем виде на примере надперекиси калия (KO2):
2 KO2 + H2O → 2 KOH + 1,5 O2 + 14,2 ккал
2 KOH + CO2 → K2CO3 + H2O + 35 ккал
2 KO2 + H2O + CO2 → K2CO3 + H2O + 1,5 O2 + 49,2 ккал.
Для использования допускается регенеративное вещество, содержащее кислорода не менее 130 л/кг (0,13 м3/кг) и двуокиси углерода не более 15 л/кг (0,015 м3/кг).
1.2. В качестве поглотителя двуокиси углерода использовать химический поглотитель известковый (ХПИ).
Процесс поглощения двуокиси углерода может быть представлен в виде:
Ca(OH)2 + CO2 → CaCO3 + H2O + 19 ккал
2 NaOH + CO2 → NaCO3 + H2O + 28 ккал.
К использованию допускают поглотитель с содержанием двуокиси углерода не более 20 л/кг (0,02 м3/кг).
1.3. Для анализа регенеративного вещества на содержание двуокиси углерода и кислорода, а также поглотителя на содержание двуокиси углерода применяется кальциметр (см. рисунок).
Кальциметр:
1 - цилиндр; 2 - отводная трубка; 3 - подставка; 4 - кран; 5 - воронка; 6 - бюретка; 7 - мантия; 8 - пробка; 9 - реакционный сосуд с пробиркой; 10 - зажим пружинный; 11 - кран; 12 - склянка с тубусом
2. Подготовка прибора
2.1. Кальциметр готовить в соответствии с техническим описанием. Все стеклянные части прибора вымыть хромовой смесью (раствор 10 г двухромовокислого калия в 150 мл концентрированной серной кислоты) или 10 %-ным раствором тринатрийфосфата. Хромовую смесь тщательно смыть водой. На вымытых частях кальциметра не должны задерживаться капли воды. Вымытые части прибора высушить.
2.2. Старую смазку с кранов снять марлей, смоченной этиловым спиртом. Затем на пробку нанести тонким слоем свежую вакуумную смазку, пробку вставить в корпус крана и осторожно притереть, вращая до тех пор, пока шлиф не станет прозрачным.
2.3. Собрать прибор и заполнить запирающей жидкостью цилиндр 1 и бюретку 6 (22 %-ный раствор хлористого натрия). Бюретку заполнить до верхней отметки, обозначенной цифрой 0, через цилиндр при закрытом кране 11 и положении крана 4 «на атмосферу». После заполнения бюретку отсоединить от атмосферы поворотом крана 4.
2.4. Пробы на анализ гранулированного регенеративного вещества или химического поглотителя отбирать из каждого вновь вскрываемого барабана. Из трех различных мест барабана отобрать пробы по 20 - 30 г, поместить в стеклянную банку и перемешать. Пробы отбирать и перемешивать чистой ложкой (шпателем).
Для одного анализа взять 1 г вещества, взвешенного с точностью до 0,01 г.
3. Анализ регенеративного вещества
3.1. Анализ регенеративного вещества выполнять сначала на содержание в нем кислорода, затем двуокиси углерода.
3.2. Навеску вещества поместить в сухой чистый реакционный сосуд 9 с пробиркой, в которую пипеткой залить 10 мл 1 %-ного раствора сернокислого кобальта для определения содержания кислорода.
3.3. Реакционный сосуд 9 закрыть пробкой 8 с отводной трубкой, соединить его с бюреткой 6 поворотом крана 4.
3.4. Кран 11 повернуть на соединение цилиндра 1 со склянкой с тубусом 12 и проверить герметичность кальциметра. Постоянство уровня в бюретке свидетельствует о герметичности прибора.
3.5. Реакционный сосуд наклонить до полного выливания раствора реактива из пробирки на навеску анализируемого вещества. Для обеспечения полноты разложения навески вещества реакционный сосуд периодически встряхивать.
3.6. Выделяющийся газ вытесняет из бюретки жидкость в цилиндр 1 и склянку с тубусом 12.
3.7. После окончания реакции взаимодействия вещества с раствором реактива и выравнивания температур газа в реакционном сосуде и окружающего воздуха (примерно через 10 мин) замерить объем выделившегося газа. О выравнивании температур газа в реакционном сосуде и окружающей среды судят по прекращению изменения уровня жидкости в бюретке 6.
3.8. Для измерения объема выделившегося газа установить одинаковый уровень запирающей жидкости в склянке с тубусом 12, цилиндре 1 и бюретке 6 и снять отсчет выделившегося газа по нижнему мениску жидкости в бюретке.
3.9. Содержание двуокиси углерода в регенеративном веществе определить по той же пробе, по которой определяли содержание кислорода. Для этого отсоединить реакционный сосуд с пробиркой 9 от кальциметра, осторожно, пипеткой залить в пробирку 10 мл соляной кислоты, разбавленной дистиллированной водой в пропорции 1:1.
3.10. Бюретку кальциметра заполнить запирающей жидкостью до нулевой отметки с помощью склянки с тубусом 12.
Далее проделать все операции в последовательности, указанной в пп. 3.3 - 3.8.
3.11. За окончательный результат анализа по количеству кислорода и двуокиси углерода в регенеративном веществе принять среднее арифметическое значение результатов анализов трех проб.
4. Анализ поглотительного вещества
4.1. Навеску вещества поместить в сухой реакционный сосуд с пробиркой 9, в которую пипеткой залить 10 мл соляной кислоты, разбавленной дистиллированной водой в пропорции 1:1.
4.2. Анализ поглотительного вещества на содержание двуокиси углерода делать в последовательности, указанной в пп. 3.3 - 3.8.
4.3. За окончательный результат анализа по количеству двуокиси углерода в поглотительном веществе принять среднее арифметическое значение результатов анализов трех проб.
5. Техника безопасности при работе с регенеративными и поглотительными веществами
5.1. Поглотительные и регенеративные вещества при длительном хранении и перевозках измельчаются и содержат много пыли. Для удаления пыли эти вещества перед зарядкой в патроны необходимо просеять через сито с ячейками размером 1 мм. Просеивать надо в помещениях, оборудованных вытяжной вентиляцией, или на открытом воздухе с учетом направления ветра, чтобы пыль не попадала на открытые части тела. При отсутствии вытяжной вентиляции во время просеивания поглотителя двуокиси углерода и регенеративного вещества следует использовать средства защиты органов дыхания. Особую осторожность необходимо соблюдать при работе с регенеративными веществами.
5.2. Во избежание попадания вещества на кожные покровы рук регенеративное вещество и поглотитель двуокиси углерода следует засыпать совком на сито. При работе с этими веществами необходимо надевать резиновые перчатки. Так как регенеративное вещество и поглотитель двуокиси углерода реагируют с влагой, то перед зарядкой патроны должны быть просушены. Для удаления пыли, образовавшейся при засыпке вещества, заряженные патроны необходимо продувать сжатым воздухом, применяя те же меры предосторожности.
ПРИЛОЖЕНИЕ 12
(обязательное)
РЕЖИМ ТРУДА И ОТДЫХА ВОДОЛАЗОВ
1. Количество рабочих спусков водолаза в одном и том же диапазоне глубин в течение рабочей смены не должно превышать: на глубины до 6 м - 8 спусков, от 7 до 12 м - 6 спусков, от 13 до 20 м - 4 спусков и на глубины от 21 до 40 м и от 41 до 60 м - соответственно 2 и 1 спуска.
При повторных спусках на разные глубины общее количество спусков в течение рабочей смены не должно превышать количества спусков, разрешенного для наибольшей глубины.
2. Общее время пребывания водолаза под давлением в течение суток* (24 ч) не должно превышать 6 ч. В этом случае очередной спуск с учетом данных п. 1 настоящего приложения разрешается не ранее чем через 12 ч после окончания последнего спуска в рабочей смене. В особых случаях при общем времени пребывания водолаза под давлением в течение суток от 6 до 10 ч очередной спуск разрешается не ранее чем через 24 ч после окончания текущего спуска. Если общее время пребывания водолаза под давлением в течение суток превысило 10 ч, то очередной спуск разрешается не ранее чем через 48 ч после окончания текущего спуска.
* Общее время пребывания под давлением в течение суток равно сумме времени погружения, пребывания на грунте и декомпрессии во всех спусках, выполненных водолазом в течение рабочей смены.
Исходя из условий выполнения водолазных работ, указанный режим труда и отдыха водолазов может изменяться.
3. Перед спуском под воду водолазу должен быть предоставлен отдых (табл. 1).
Таблица 1
Продолжительность полного отдыха водолазов перед рабочими спусками под воду в зависимости от планируемых глубин, продолжительности и тяжести работы на грунте
|
Глубина, м |
Время работы на грунте, мин |
Время полного отдыха, мин, при планировании |
||
|
легкой работы на грунте (осмотр объекта, сварка и резка металла, остропка мелких предметов и т.п.) |
работы средней тяжести на грунте (монтаж конструкций и работа подо льдом, перенос и укладка грузов, подводный судоремонт и монтаж трубопроводов и т.п.) |
тяжелой работы на грунте (работа с гидромонитором, заделка пробоин, подводная очистка судов от обрастания, работа внутри затонувших судов и т.п.) |
||
|
До 12 |
До 120 |
Отдых не требуется |
30 |
45 |
|
|
121 - 360 |
30 |
45 |
60 |
|
13 - 45 |
До 240 |
45 |
60 |
90 |
|
46 - 60 |
До 105 |
60 |
90 |
120 |
Примечания: 1. Полным отдыхом водолазов считается освобождение их от всех видов работ. В этот период допускаются только медицинский осмотр, подготовка и рабочая проверка снаряжения.
2. В день спуска водолазы должны быть освобождены за 1 ч до начала полного отдыха от тяжелых физических работ (погрузочно-разгрузочных, подъема и переноски транспортных баллонов, такелажных работ, выбирания шлангов с глубины более 45 м и при скорости течения свыше 0,5 м/с и т.п.).
3. При проведении круглосуточных работ по сменам каждый водолаз должен иметь перед спуском не менее 7 - 8 ч для сна.
4. Максимально допустимое время пребывания водолазов на грунте указано в режимах декомпрессии (приложение 1, табл. 1).
4. После спуска под воду водолазам предоставляется отдых (табл. 2).
Таблица 2
Продолжительность полного отдыха водолазов после спуска под воду в зависимости от глубины, продолжительности и тяжести работы на грунте
|
Продолжительность работы на грунте, мин |
Время полного отдыха, мин |
|||
|
легкой работы (осмотр объекта, сварка и репка металлом, остропка мелких предметов и т.п.) |
работы средней тяжести (монтаж конструкций и трубопроводов, работа подо льдом, перенос и укладка грузов, подводный судоремонт и т.п.) |
тяжелой работы (работа с гидромонитором, заделка пробоин, подводная очистка судом от обрастания, работа внутри затонувших судов и т.п.) |
||
|
До 12 |
До 120 |
Отдых не требуется |
30 |
45 |
|
|
121 - 360 |
30 |
45 |
60 |
|
13 - 45 |
До 240 |
60 |
120 |
180 |
|
46 - 60 |
До 105 |
120 |
180 |
240 |
Примечание. После полного отдыха водолазы должны быть освобождены до конца рабочего дня от тяжелых физических работ, указанных в примечании 2 к табл. 1 настоящего приложения.
5. Для приобретения первичной натренированности водолазов к факторам водолазного спуска последние должны осуществляться последовательно на глубины 5 - 20, 21 - 40, 41 - 60 м с экспозицией на грунте не менее 20 мин. Количество спусков на каждую глубину определяется для каждого водолаза водолазным специалистом совместно с водолазным врачом (фельдшером), исходя из профессиональной подготовки водолаза и индивидуальных особенностей его организма.
6. При длительных перерывах между спусками под воду для восстановления натренированности спуски следует проводить в порядке, предусмотренном табл. 3.
Таблица 3
Мероприятия по восстановлению натренированности водолазов в зависимости от перерыва между спусками под воду
|
Перерыв между спусками, сут |
|||
|
до 45 |
от 46 до 90 |
свыше 90 |
|
|
6 - 20 |
Разрешается спуск на достигнутую глубину |
Разрешается спуск на достигнутую глубину |
Один спуск под воду на глубину 10 м с экспозицией 20 мин |
|
21 - 40 |
То же |
Один тренировочный спуск под воду на глубину 10 м с экспозицией 20 мин |
Один тренировочный спуск в барокамере на «глубину» 40 м с экспозицией 20 мин и один спуск под воду на глубину 10 м с экспозицией 20 мин |
|
41 - 60 |
« |
Один тренировочный спуск в барокамере под давлением 0,8 МПа (8 м вод. ст.) с экспозицией 15 мин и один спуск под воду на глубину 40 м с экспозицией 20 мин |
Один тренировочный спуск в барокамере на «глубину» 80 м с экспозицией 15 мин. Один спуск под воду на глубину 20 м с экспозицией 20 мин и один спуск под воду на глубину 40 м с экспозицией 20 мин |
7. При необходимости спуска водолаза на глубину, превышающую достигнутую, следует руководствоваться табл. 4.
Таблица 4
Порядок допуска водолазов к спускам на глубины более достигнутых
|
Планируемая глубина спуска, м |
||||
|
20 - 30 |
31 - 40 |
41 - 50 |
51 - 60 |
|
|
5 - 20 |
Тренировочный спуск не требуется |
Один тренировочный спуск под воду на глубину 30 м с экспозицией 20 мин |
Один тренировочный спуск в барокамере на «глубину» 80 м с экспозицией 15 мин и под воду на глубину 30 м с экспозицией 20 мин |
Один тренировочный спуск в барокамере на «глубину» 80 м с экспозицией 15 мин и под воду на глубины 30 и 50 м с экспозицией 20 мин |
|
21 - 40 |
Тренировочный спуск не требуется |
Тренировочный спуск не требуется |
Один тренировочный спуск в барокамере на «глубину» 80 м с экспозицией 15 мин |
Один тренировочный спуск в барокамере на «глубину» 80 м с экспозицией 15 мин и под воду на глубину 50 м с экспозицией |
|
41 - 60 |
Тренировочный спуск не требуется |
|||
8. Для приобретения первичной устойчивости к наркотическому действию азота воздуха и другим факторам повышенного давления водолазы и водолазные специалисты, допущенные к медицинскому обеспечению водолазов, а также водолазные врачи (фельдшера) должны осуществлять последовательно в течение месяца с интервалами не менее 1 - 2 дня три спуска в барокамере на «глубину» 40, 80 и 100 м с экспозицией «на грунте» соответственно 20, 15 и 10 мин. Режимы декомпрессии для этих спусков приведены в табл. 5 приложения 1.
9. Для поддержания устойчивости организма к наркотическому действию азота воздуха и другим факторам повышенного давления водолазы и водолазные специалисты, допущенные к медицинскому обеспечению водолазов, а также водолазные врачи и фельдшера в зависимости от производственных условий проходят тренировочные спуски в барокамере 1 - 2 раза в месяц под давлением 1 МПа (100 м вод. ст.) с экспозицией на грунте 10 мин и 1 раз в квартал с экспозицией 20 мин. В последнем случае спуск с экспозицией 10 мин в течение месяца не проводится.
В случае нарушения указанного ритма тренировок для восстановления натренированности к факторам повышенного давления воздуха необходимо руководствоваться требованиями табл. 5 настоящего приложения.
Таблица 5
Режимы восстановления натренированности к факторам повышенного давления воздуха в условиях барокамеры
|
до 45 |
от 46 до 90 |
более 90 |
|
Разрешается спуск под давлением 1 МПа (100 м вод. ст.) |
Разрешается спуск под давлением 1 МПа (100 м вод. ст.) после спуска под давлением 0,8 МПа (80 м вод. ст.) с экспозицией «на грунте» 15 мин |
Спуски проводят согласно п. 8 настоящего приложения |
10. Водолазный состав, не допущенный к медицинскому обеспечению водолазов, проходит ежемесячные тренировки к наркотическому действию азота воздуха в барокамере под давлением 0,8 МПа (80 м вод. ст.) с экспозицией «на грунте» 15 мин в зависимости от производственной необходимости. Режим декомпрессии для этого спуска приведен в табл. 5 приложения 1.
В случае нарушения указанного ритма тренировок (их отсутствия более 90 дней) спуску в барокамере под давлением 0,8 МПа (80 м вод. ст.) с экспозицией «на грунте» 15 мин должен предшествовать спуск в барокамере под давлением 0,4 МПа (40 м вод. ст.) с экспозицией «на грунте» 20 мин.
11. Водолазный врач (фельдшер) обязан контролировать регулярность и правильность проведения тренировочных спусков в барокамере. Он контролирует также учет проведения этих спусков в Журнале медицинского обеспечения водолазов.
12. Лица, участвующие в тренировочных спусках в условиях барокамеры, освобождаются от тяжелой работы за 1 ч до спуска. После спуска им предоставляется полный отдых в течение 2 ч и они освобождаются от тяжелых физических работ до конца рабочего дня. В течение 2 ч после спуска они должны находиться вблизи барокамеры.
ПРИЛОЖЕНИЕ 13
(обязательное)
ИНСТРУКЦИЯ ПО ОКАЗАНИЮ МЕДИЦИНСКОЙ ПОМОЩИ ПРИ ЗАБОЛЕВАНИЯХ И ТРАВМАХ ВОДОЛАЗОВ
1. Общие положения
1.1. Каждое из рассмотренных ниже заболеваний водолазов изложено по следующей схеме:
1) определение;
2) причины и механизм развития заболевания;
3) условия, способствующие возникновению заболевания;
4) признаки;
5) диагностика;
6) первая медицинская помощь;
7) первая врачебная помощь;
8) квалифицированная и специализированная медицинская помощь;
9) осложнения;
10) предупреждение.
Требования позиций 7 и 8, изложенные в пп. 2 - 22 настоящего приложения, распространяются только на врачей.
2. Декомпрессионная болезнь
2.1. Декомпрессионная болезнь - комплекс патологических процессов, возникающих в организме в результате образования свободного газа в тканях из-за их пересыщения индифферентными газами при неадекватно быстрой декомпрессии.
2.2. Причиной декомпрессионной болезни являются газовые пузырьки, образующиеся в тканях организма вследствие несоответствия скорости снижения давления скорости рассыщения тканей от индифферентных газов. Механизм развития заболевания состоит в том, что газовые пузырьки, находящиеся в крови, вызывают повышение ее вязкости, активируют свертывающую систему, затрудняют кровоток. Органы получают мало кислорода и питательных веществ, в них накапливаются вредные продукты обмена, в результате чего происходит нарушение их функций. Указанные нарушения усиливаются под влиянием газовых пузырьков, образующихся вне сосудов непосредственно в тканях. Кислородное голодание тканей и местное механическое воздействие газовых пузырьков вызывают болевые ощущения.
Газовые пузырьки могут образовываться в любых тканях и внутренних средах организма. Чаще они поражают костно-мышечную, дыхательную, сердечно-сосудистую и нервную системы. В наибольшем количестве газовые пузырьки содержатся в венозной крови. Это затрудняет работу правого сердца и легких, стимулируя одновременное развитие приспособительных реакций сердечно-сосудистой и дыхательной систем, направленных на частичную ликвидацию венозных газовых пузырьков.
2.3. Условиями, способствующими возникновению декомпрессионной болезни при спусках в любом водолазном снаряжении или в барокамере, являются:
нарушение режимов декомпрессии, режимов труда и отдыха водолазов;
наличие во вдыхаемом воздухе повышенного содержания углекислого газа;
большая физическая нагрузка на грунте, но время декомпрессии или вскоре после ее окончания;
низкая температура окружающей среды, особенно в период декомпрессии;
высокая температура окружающей среды, особенно во время пребывания на грунте;
местные нарушения кровообращения в результате сдавливания кровеносных сосудов частями водолазного снаряжения;
индивидуальная предрасположенность к декомпрессионной болезни.
2.4. Признаки декомпрессионной болезни зависят от места и скорости образования в организме газовых пузырьков, их размеров, количества и индивидуальной реакции организма на газообразование. В зависимости от сочетания этих факторов декомпрессионная болезнь может проявляться различными симптомами. Различают легкую, среднюю и тяжелую степени декомпрессионного заболевания.
2.4.1. Основными признаками заболевания легкой степени являются суставные, костные и мышечные боли, не приводящие к нарушению функций опорно-двигательного аппарата, а также кожный зуд и изменение окраски кожи. Боли возникают обычно через 1 - 2 ч после окончания декомпрессии. Чаще других поражаются коленный, голеностопный, плечевой и локтевой суставы. Болевые ощущения в суставах развиваются постепенно и характеризуются незначительной интенсивностью, периодически они могут ослабевать или усиливаться. По своему характеру боли бывают тупыми, ноющими, сверлящими и т.п. При движении суставные и мышечные боли могут усиливаться. Чаще поражается один сустав, но могут быть и множественные поражения. Подобные боли возможны и в костях голеней, плечей, предплечий, кистей, стоп и др.
Наиболее частым проявлением легкой степени заболевания, особенно после кратковременного пребывания под повышенным давлением воздуха, является кожный зуд, который обычно возникает через 5 - 15 мин после окончания декомпрессии. Зуд чаще ощущается на лице и на внутренних поверхностях конечностей.
В отдельных случаях изменяется окраска кожи, она становится бледной, розовой, синеватой, приобретая характерный «мраморный» вид. Иногда появляется сыпь.
Общее состояние больного декомпрессионной болезнью легкой степени удовлетворительное.
2.4.2. Для декомпрессионной болезни средней степени характерны костно-суставные и мышечные боли, возникающие, как правило, через 30 - 60 мин после окончания декомпрессии, а также начальные нарушения со стороны сердечно-сосудистой и дыхательной системы. Движения в суставах ограниченны, болезненны, функция их нарушена.
Зуд кожи и ее поражения в виде сыпи, отека и изменения окраски (мраморность) выражены отчетливее, чем при легкой степени заболевания.
Возможны одышка, неприятные ощущения или боли в области сердца. Кожные покровы лица бледные, с синюшным оттенком. Пульс и дыхание учащены, может быть кашель, в редких случаях - кровохарканье. Во время скрытого периода заболевший жалуется на утомление, общую слабость.
Как исключение возможны повышение температуры тела и появление симптомов со стороны органов брюшной полости: тошнота, рвота, боль, вздутие кишечника.
2.4.3. Для заболевания тяжелой степени характерны как значительные нарушения опорно-двигательного аппарата, систем кровообращения и дыхания, так и поражения нервной системы. Скрытый период до появления первых симптомов может колебаться от нескольких минут до получаса. Состояние больного тяжелое, пострадавший угнетен, малоподвижен. Кожные покровы и слизистые оболочки бледные или синюшные. Пульс частый. Артериальное давление, как максимальное, так и минимальное, снижено. Дыхание частое и поверхностное, затрудненное, нередко кашель с примесью кровянистой мокроты. Поражения нервной системы чаще проявляются в виде параличей и нарезов (частичных параличей) одной или нескольких конечностей, снижением или полным отсутствием кожной чувствительности. Паралич органов таза приводит к непроизвольному мочеиспусканию и испражнению или к их задержке. Могут возникнуть парестезия (ощущение ползания мурашек по коже), затруднение речи, тремор (дрожание) головы и конечностей, нарушение слуха и зрения, косоглазие.
Образование газовых пузырьков в области дыхательного центра может вызнать остановку дыхания и смерть.
Одно из тяжелых проявлений декомпрессионной болезни - синдром Меньера. Его возникновение обусловлено образованием газовых пузырьков в тканях внутреннего уха. У больного появляются головокружение, тошнота, рвота, звон в ушах, потеря слуха, походка становится шаткой, человек может упасть из-за невозможности сохранить вертикальное положение. При осмотре отмечаются нистагм (ритмичное подергивание глазных яблок), брадикардия (редкий пульс), потоотделение, бледность.
2.5. Диагностика декомпрессионной болезни и типичных случаях не представляет затруднений. Значительно более сложной задачей является определение степени тяжести заболевания, что совершенно необходимо для правильного им бора режима лечебной рекомпрессии. Для решения этой задачи следует оценивать пять параметров:
1) условия спуска и проведения декомпрессии;
2) симптомы заболевания и жизненная важность пораженных органов или систем;
3) скрытый период до появления симптомов;
4) динамику состояния заболевшего (при необходимости);
5) индивидуальные особенности больного.
2.5.1. Первый параметр - оценка условий спуска и проведения декомпрессии может иметь решающее значение в определении тяжести заболевания. Так, если имело место грубое нарушение режима декомпрессии, например, водолаз всплыл с большой глубины или, в силу особых обстоятельств, был поднят на поверхность без соблюдения режима декомпрессии, то его следует считать больным до появления симптомов заболевания. Ожидаемая в этих случаях степень тяжести декомпрессионной болезни может быть определена с помощью графиков, изображенных на рис. 1 (п. 2.6.4).
В том случае, если симптомы декомпрессионного заболевания возникли после декомпрессии, выполненной с отдельными относительно небольшими нарушениями режима декомпрессии (превышение скорости подъема до первой остановки, пропуск одной остановки, небольшая задержка при раздевании водолаза в процессе проведения декомпрессии на поверхности и т.д.), можно ориентироваться на развитие декомпрессионного заболевания легкой или средней степени тяжести.
Если симптомы возникли после декомпрессии, выполненной в строгом соответствии с инструкцией (приложение 1), то в этом случае можно ожидать развития заболевания легкой степени. Такая возможность обусловлена как индивидуальными особенностями водолаза, так и тем, что действующие воздушные режимы декомпрессии полностью не гарантируют от декомпрессионного заболевания.
2.5.2. Вторым важным параметром, определяющим тяжесть декомпрессионного заболевания, является характер описанных в п. 2.4 симптомов, характеризующих легкую, среднюю и тяжелую степени заболевания.
2.5.3. Третий параметр характеризует тяжесть декомпрессионного заболевания в зависимости от времени появления симптомов после окончания декомпрессии. Раннее появление симптомов (кроме зуда кожи) свидетельствует о более тяжелой степени болезни. Как правило, при тяжелой степени заболевания первые симптомы появляются в течение 20 - 30 мин после окончания декомпрессии, при средней - в течение 30 - 60 мин и при легкой - после 60 мин.
2.5.4. Четвертый параметр оценивается только водолазным врачом и связан с необходимостью наблюдения за динамикой состояния водолаза, когда данных недостаточно для установления диагноза (например, при жалобах водолаза после обычного спуска на чувство усталости и общей слабости при отсутствии каких-либо других признаков дискомфортного состояния организма).
2.5.5. Пятый параметр определяет индивидуальный подход к заболевшему водолазу, он помогает установить связь между условиями спуска и вероятностью возникновения декомпрессионного заболевания у данного водолаза.
Пример диагностики декомпрессионного заболевания средней степени тяжести
Водолаз, ранее дважды болевший декомпрессионной болезнью, в вентилируемом снаряжении на илистом грунте стропил крупногабаритный объект. Глубина 42 м, экспозиция на грунте 43 мин. Декомпрессия проводилась по основному режиму. После выполнения предусмотренных режимом выдержек под водой на 15 и 12 м переведен в барокамеру для проведения декомпрессии на поверхности. Процесс перевода занял 8 вместо положенных 6 мин. Других нарушений режима декомпрессии не было. Температура в барокамере плюс 10 °С. Через 40 мин после окончания декомпрессии водолаз почувствовал неловкость в правом коленном суставе, которая вскоре сменилась болью. Вопреки требованиям Правил за медицинской помощью обратился только через 2 ч, когда боль стала сильной (при ходьбе вынужден был прихрамывать). Других признаков заболевания не было.
Типичная клиническая картина (боль в коленном суставе, появившаяся через 40 мин после окончания декомпрессии и приведшая к нарушению функций сустава из-за запоздалого обращения за помощью) на фоне несколько осложненных условий спуска (илистый грунт, декомпрессия по основному режиму, задержка при переводе в барокамеру и низкая температура в ней), а также индивидуальные особенности водолаза позволяют поставить диагноз - декомпрессионное заболевание средней степени тяжести.
2.5.6. Вопрос о необходимости проведения дифференциальной диагностики может встать при нетипичных условиях возникновения болезни, при нехарактерных симптомах и необычном времени их появления. Дифференциальная диагностика проводится водолазным врачом. При этом должны быть учтены анамнез (результаты опроса больного) и симптомы возможных неспецифических острых или хронических заболеваний опорно-двигательного аппарата, нервной системы, органов дыхания, сердца, желудочно-кишечного тракта и других систем. В этих случаях показана консультация хирурга или терапевта.
С целью повышения объективности диагностики может использоваться ультразвуковая аппаратура для определения степени декомпрессионного газообразования в организме. Аппаратура должна использоваться в соответствии с инструкцией по ее эксплуатации.
2.6. Первая медицинская помощь при любой степени тяжести декомпрессионной болезни заключается в срочном проведении лечебной рекомпрессии. Рекомпрессия проводится по одному из трех режимов, указанных в табл. 1 приложения 2.
Режим 1 используется при легкой, режим 2 - при средней и режим 3 - при тяжелой степени декомпрессионного заболевания. Рекомпрессия должна быть проведена тем быстрее, чем тяжелее декомпрессионная болезнь.
2.6.1. При возникновении декомпрессионного заболевания на поверхности после окончания обычного водолазного спуска рекомпрессию необходимо начинать сразу же после установления диагноза и проводить ее со скоростью 0,1 - 0,2 МПа/мин (10 - 20 м вод. ст./мин). Усиление болей или других симптомов декомпрессионного заболевания в ходе рекомпрессии не является основанием для ее замедления. После достижения максимального лечебного давления больному необходимо дать в размельченном виде одну таблетку аспирина (0,5 г) и обильное питье (чай, кофе, компот и т.п.). Одновременно принимаются меры к вызову водолазного врача.
2.6.2. При возникновении симптомов декомпрессионного заболевания во время проведения декомпрессии в воде необходимо перевести водолаза на две остановки глубже, выдержать на более глубокой остановке 15 мин и после этого перейти на режим, расположенный в таблице на строчку ниже того режима, по которому проводилась декомпрессия. При сохранении симптомов или при их повторном появлении водолаза следует за 1 - 2 мин поднять на поверхность с остановки, обозначенной звездочкой в таблице (или с остановки, находящейся на меньшей глубине), и за 3-4 мин поместить в барокамеру для проведения лечебной рекомпрессии. Лечебная рекомпрессия проводится по режиму 3 (приложение 2).
Пример оказания первой медицинской помощи при декомпрессионном заболевании, возникшем под водой во время декомпрессии
Проводился спуск и шланговом варианте снаряжения СВУ-3 на глубину 42 м с экспозицией на грунте 100 мин. Декомпрессия проводилась по основному режиму, что недопустимо при указанной экспозиции на грунте. Во время декомпрессии под водой на остановке 6 м у водолаза появилась боль в левом плечевом суставе. Водолаз сразу же был переведен на две остановки глубже (на остановку 12 м) и выдержан там 15 мин. Для продолжения декомпрессии был избран удлиненный режим, расположенный в таблице на одну строчку ниже основного режима. Выдержка на глубине 12 м составила: 15 + 39 = 54 мин. К концу этой выдержки боль в суставе уменьшилась. На остановке 9 м состояние водолаза существенно не изменилось. Функция левой руки была нарушена. После окончания выдержки на глубине 9 м водолаз за 2 мин был поднят на поверхность и еще через 4 мин помещен в барокамеру для лечебной рекомпрессии по режиму 3. Излечение полное.
2.6.3. При возникновении симптомов декомпрессионного заболевания во время проведения декомпрессии по рабочему режиму в барокамере необходимо перевести заболевшего водолаза на лечебный режим, соответствующий тяжести заболевания. Если до этого водолаз пробыл на декомпрессии более 30 ч, пользоваться режимом лечебной рекомпрессии 3 в полном объеме запрещается. В этом случае из-за опасности отравления кислородом воздуха рекомпрессия проводится так же, как при лечении рецидива декомпрессионного заболевания (п. 2.9).
2.6.4. В случае вынужденного подъема водолаза с грунта на поверхность без соблюдения режима декомпрессии (п. 4.2.2) должна быть проведена лечебная рекомпрессия в барокамере.
При выборе режима лечебной рекомпрессии следует руководствоваться данными рис. 1 настоящего приложения, исходя из глубины, на которой находился водолаз, и экспозиции на грунте.
Если аварийный водолаз находился в зоне А, то лечебная рекомпрессия, как правило, не проводится. Исключение составляют следующие случаи:
водолаз потерял сознание под водой или после подъема на поверхность;
водолаз выполнял на грунте тяжелую физическую работу;
осуществлялись повторные спуски в зоне А при проведении декомпрессии по рабочему режиму.
После экстренного подъема на поверхность водолаза в течение 3 - 4 мин раздевают и помещают в барокамеру для проведения лечебной рекомпрессии. При потере водолазом сознания под водой или после подъема на поверхность лечебная рекомпрессия проводится по режиму 2; в остальных случаях - по режиму 1.
После безостановочного подъема водолаза из зоны Б его также в кратчайший срок (до 3 - 4 мин) помещают в барокамеру для проведения лечебной рекомпрессии по режиму 2.
Если аварийный водолаз оказался в зоне В, то его вначале поднимают по основному режиму декомпрессии до остановки на глубине 18 м. Безостановочный подъем возможен с декомпрессионных остановок, расположенных на глубинах 18 м и менее. При этом на остановке, с которой будет совершен безостановочный подъем водолаза, должна быть завершена выдержка, предусмотренная основным режимом декомпрессии.
Рис. 1. Зоны для выбора режима лечебной рекомпрессии при ускоренном подъеме водолаза с грунта:
1 - зона А (подъем без остановок на поверхность. Лечебная рекомпрессия не проводится либо проводится по режиму 1 или 2); 2 - зона Б (подъем без остановок на поверхность. Лечебная рекомпрессия по режиму 2); 3 - зона В (подъем по основному режиму декомпрессии до 18 м. Лечебная рекомпрессия по режиму 3)
Для перевода аварийного водолаза, потерявшего сознание, с грунта до остановки на глубине 18 м необходимо направить под воду страхующего водолаза. В обязанности страхующего водолаза в этом случае входит:
определение состояния аварийного водолаза (наличие или отсутствие сознания и дыхательных движений);
принятие возможных мер по снабжению пострадавшего воздухом;
подготовка пострадавшего к транспортировке (распутывание, возвращение в нормальное положение при переворачивании и т.п.);
транспортировка и страховка аварийного водолаза при проведена декомпрессии под водой до глубины 18 м;
завершение собственной декомпрессии установленным порядком после подъема аварийного водолаза на поверхность.
На поверхности аварийный водолаз быстро (за 3 - 4 мин) помещается в барокамеру для проведения лечебной рекомпрессии по режиму 3.
Если из зоны В водолаз всплыл, пропустив все остановки, то его необходимо в кратчайший срок (за 3 - 4 мин) поместить в барокамеру и подвергнуть лечебной рекомпрессии по режиму 3. Рекомпрессия в этом случае должна проводиться с максимальной скоростью, невзирая на состояние барофункций ушей и придаточных пазух носа. Повторное погружение водолаза на грунт в таких ситуациях менее целесообразно, так как чревато непредвиденными осложнениями.
Перед помещением аварийного водолаза и барокамеру с целью быстрейшего начала лечебной рекомпрессии снимаются только громоздкие узлы снаряжения и водолазу предоставляется возможность дышать атмосферным воздухом. Водолазная рубаха (гидрокомбинезон, гидрокостюм) снимается или разрезается на поверхности или в барокамере.
При этом все мероприятия по оказанию первой медицинской помощи по восстановлению дыхания и кровообращения проводятся в барокамере. При неэффективности режимов 1 и 2 необходимо поступить так, как указано в п. 2.1 приложения 2.
2.6.5. При отсутствии барокамеры у места спуска заболевшего водолаза надо немедленно доставить к месту ее нахождения.
Во время транспортировки пострадавшему рекомендуется давать для дыхания кислород при помощи кислородного дыхательного аппарата или ингалятора (при отсутствии угрозы или признаков отравления кислородом). Больного должно сопровождать лицо, допущенное к медицинскому обеспечению водолазов.
2.7. Первая врачебная помощь предусматривает в дополнение к мероприятиям, указанным в п. 2.6, проведение медикаментозного лечения, изложенного в п. 2.8.
2.8. Квалифицированная и специализированная медицинская помощь включает выбор режима лечебной рекомпрессии, соответствующего тяжести декомпрессионного заболевания, и проведение рекомпрессии в сочетании с медикаментозным лечением.
Допускается замена лечебного режима, выбранного на этапе первой медицинской или первой врачебной помощи, в случае его недостаточной эффективности на другой режим, предусмотренный п. 2.1 приложения 2. При наличии показаний разрешается использование кислородного режима 4 (приложение 2, табл. 2).
2.8.1. При любой степени тяжести заболевания для предупреждения сгущения крови показан аспирин по 0,5 г в размельченном виде через каждые 6 ч в течение 2 - 3 сут. При тяжелой степени дополнительно необходимо ввести гепарин (20000 ед. однократно внутривенно в первые часы заболевания).
Во всех случаях показано обильное питье на протяжении всего периода лечебной рекомпрессии. При тяжелой степени декомпрессионной болезни жидкость вводится также внутривенно. Для этого в барокамере необходимо установить систему для длительных внутривенных вливаний (приложение 16).
Вводятся изотонический раствор хлорида натрия и 5 %-ный раствор глюкозы по 1 - 2 л в сутки. До начала перфузионной терапии и в процессе ее проведения следует применять платифиллин (0,2 %-ный раствор, 1 - 2 мл внутримышечно) или эуфиллин (5 - 10 мл 2,4 %-ного раствора внутривенно, капельно), оказывающие сосудорасширяющее действие, особенно в отношении коронарных, мозговых и почечных артерий. С целью десенсибилизирующего воздействия следует ввести внутримышечно противогистаминные препараты: димедрол (1 %-ный раствор, 1 - 2 мл), пипольфен (2,5 %-ный раствор, 2 мл). В целях улучшения тканевой перфузии, уменьшения проницаемости капилляров и увеличения сердечного выброса целесообразно назначение глюкокортикостероидов (гидрокортизон 0,025 - 0,05 г, преднизолон 0,015 - 0,03 г внутривенно, капельно). Для предупреждения осложнений, связанных с выраженной активизацией свертывающей системы крови, может применяться фибринолизин в соответствии с инструкцией по его использованию. Длительность применения фибринолизина должна устанавливаться в зависимости от результатов биохимических анализов крови (фибриноген, протромбин, толерантность крови к гепарину). При параличах и парезах показано введение церебролизина по одной ампуле (1 мл) внутримышечно один раз в день и гаммалона (аминалона) по 0,5 - 1,25 г три раза в день. С целью улучшения тканевых процессов может применяться кокарбоксилаза в чередовании с аденозинтрифосфатом внутримышечно. Каждый препарат вводится по показаниям через день по 1 - 2 мл.
В процессе лечения декомпрессионной болезни по показаниям применяют сердечные, бронхолитические и диуретические средства, а также антибиотики и сульфаниламидные препараты.
При болях в мышцах, суставах и костях на этане декомпрессии показано применение местных тепловых физиотерапевтических процедур (парафин, грелки).
Для профилактики легочной формы отравления кислородом при использовании режима 3 (особенно при лечении рецидивов) больному следует назначать аскорбиновую кислоту по 0,1 г четыре - пять раз в день и витамин Е по чайной ложке один раз в день.
В случае пареза или паралича тазовых органов показаны катетеризация мочевого пузыря, очистительные клизмы и паранефральная блокада, проводимая по обычной методике. Для предупреждения пролежней больного необходимо периодически переворачивать с бока на бок и на спину, протирая кожу и области поясницы и крестца спиртом. Постельное белье такому больному необходимо менять в барокамере по мере необходимости, но не реже одного раза в сутки.
2.9. Наиболее частым осложнением в процессе лечения декомпрессионного заболевания является его рецидив (повторное появление признаков заболевания). В случае возникновения рецидива в процессе или после окончания режимов лечебной рекомпрессии проводится повторная лечебная рекомпрессия по конечной части режима 3.
Начинать повторную рекомпрессию следует незамедлительно, не дожидаясь усиления симптомов. Компрессию проводят воздухом со скоростью 0,1 - 0,2 МПа/мин (10 - 20 м вод. ст./мин) до заметного улучшения состояния больного. В процессе повышения давления через каждые 0,1 МПа (10 м вод. ст.) делают остановку на 5 - 10 мин*. В это время внимательно наблюдают за состоянием больного. После остановки, на которой за 5 - 10 мин наступит отчетливое улучшение состояния больного, давление повышают еще на 0,1 МПа (10 м вод. ст.), но не более чем до 0,7 МПа (70 м вод. ст.). При этом во избежание отравления кислородом воздуха выдержка под избранным избыточным давлением от 0 до 0,2 МПа (0 - 20 м вод. ст.) не должна превышать 6 ч, под давлением от 0,22 до 0,42 МПа (22 - 42 м вод. ст.) - 3 ч, под давлением от 0,42 до 0,5 МПа (42 - 50 м вод. ст.) - 2 ч, под давлением 0,55 - 0,6 МПа (55 - 60 м вод. ст.) - 1 ч, под давлением 0,65 - 0,7 МПа (65 - 70 м вод. ст.) - 30 мин. После исчезновения или заметного ослабления симптомов заболевания больной выдерживается под избранным давлением дополнительно 1 ч, но не более указанного выше лимита времени для данной глубины. Превышать этот лимит запрещается даже при отсутствии выраженного эффекта в процессе повторной лечебной рекомпрессии. После окончания выдержки под избранным давлением декомпрессия проводится по конечной части режима 3, причем продолжительность выдержек на каждой из остановок увеличивается в 1,5 раза.
* В тяжелых случаях давление следует сразу повышать до 0,2 МПа (20 м вод. ст.).
Пример. В процессе декомпрессии по воздушному режиму лечебной рекомпрессии 1 под давлением 0,04 МПа (4 м вод. ст.) возник рецидив декомпрессионной болезни (появились боли в коленных суставах). Давление было повышено воздухом до 0,14 МПа (14 м вод. ст.); после 10-минутной выдержки состояние больного не улучшилось. Давление было повышено воздухом до 0,24 МПа (24 м вод. ст.); через 5 мин пребывания под этим давлением боли в коленных суставах заметно уменьшились. Давление было повышено воздухом до 0,34 МПа (34 м вод. ст.); через 20 мин пребывания под давлением 0,34 МПа (34 м вод. ст.) симптомы заболевания исчезли. Больной под давлением 0,34 МПа (34 м вод. ст.) был выдержан еще 60 мин, после чего приступили к декомпрессии по конечной части режима 3. Первая остановка под давлением 0,32 МПа (32 м вод. ст.), выдержка 53 мин (35 мин · 1,5); вторая остановка под давлением 0,30 МПа (30 м вод. ст.), выдержка 75 мин (50 мин · 1,5) и т.д.
Запущенные, хронические или неполностью вылеченные декомпрессионные заболевания могут сопровождаться различными осложнениями. Наиболее часто поражается нервная и костная системы. Это проявляется потерей или изменением кожной чувствительности, возникновением параличей, парезов (частичных параличей), нарушением функций тазовых органов. Со стороны костной системы наблюдаются остеонекрозы (омертвение участков кости), остеопорозы (рассасывание костного вещества).
2.10. Основным средством предупреждения декомпрессионного заболевания являются правильный выбор и строгое соблюдение режимов декомпрессии в соответствии с требованиями инструкции (приложение 1). Во время декомпрессии в конце каждой выдержки, продолжительность которой более 10 мин, водолазу следует изменить положение тела и сделать несколько легких физических упражнений руками и ногами. Делать такие упражнения в начале очередной выдержки запрещается. Особое внимание следует уделять выбору режимов декомпрессии при повторных погружениях. В этом случае следует руководствоваться пп. 1.13 и 1.14 приложения 1.
Необходимо также не нарушать режим труда и отдыха (приложение 12), соблюдать сроки допуска к спускам после перенесенных заболеваний (приложение 19), систематически заниматься видами спорта, развивающими выносливость к продолжительным физическим нагрузкам, осуществлять закаливание организма (адаптировать организм к резкой смене высоких и низких температур).
3. Баротравма легких
3.1. Баротравма легких - это тяжелое заболевание водолазов, обусловленное разрывом легочной ткани с последующим поступлением альвеолярной газовой смеси в кровеносную систему, легочную ткань, средостение, подкожную клетчатку груди и шеи.
3.2. Основной причиной баротравмы легких является резкое, неожиданное повышение или понижение внутрилегочного давления по сравнению с окружающим давлением на 0,010 - 0,013 МПа (80 - 100 мм рт. ст.).
Механизм баротравмы легких в случае повышения внутрилегочного давления связан с одновременным расслаблением мышц выдоха и растяжением легких за пределы их эластических возможностей.
Механизм баротравмы легких при понижении давления в них обусловлен сильным вдохом из небольшого замкнутого объема при ограниченном поступлении газовой смеси в легкие.
Вероятность возникновения баротравмы легких в различных образцах водолазного снаряжения неодинакова вследствие конструктивных особенностей дыхательных аппаратов.
В водолазном снаряжении с открытой схемой дыхания повышение давления в легких может возникнуть в случаях:
увеличения допустимой скорости всплытия с глубины на поверхность (особенно на этапе прохождения малых глубин);
произвольной или непроизвольной (рефлекторной) задержки дыхания при подъеме на поверхность;
включения в аппарат и дыхания в нем под водой, если легочный автомат находится на большей глубине, чем грудная клетка водолаза;
резкой подачи воздуха на вдох (например, при неисправной работе дыхательного автомата или при разрыве мембраны редуктора).
Снижение давления в легких при использовании аппаратов с открытой схемой дыхания возможно в следующих случаях, связанных с недостаточной подачей воздуха на вдох:
отсутствие воздуха в баллонах;
спуск под воду с закрытыми вентилями баллонов;
неудовлетворительная регулировка клапана резервной подачи и ошибки в его использовании;
неисправности в работе дыхательного автомата.
Баротравма легких в результате внутрилегочного разрежения возможна также при обжатии грудной клетки.
В вентилируемом снаряжении баротравма легких может произойти в случае произвольной или непроизвольной задержки дыхания при быстром всплытии (выбрасывании) водолаза на поверхность.
В барокамере баротравма легких вероятна в процессе быстрого снижения давления при задержке дыхания.
Возникновение баротравмы легких наиболее вероятно при дыхании в аппаратах с замкнутой схемой дыхания. Она возможна также при нарушении правил использования любой дыхательной аппаратуры.
Баротравма легких может быть также в результате воздействия подводной взрывной волны, падения с высоты в воду.
3.3. Условия, способствующие возникновению заболевания:
совпадение вдоха с повышением давления в легких;
ранее перенесенные заболевания легких;
индивидуальные анатомо-физиологические особенности легких;
использование аппаратов с недостаточным запасом дыхательной смеси.
3.4. Признаки баротравмы легких зависят от степени разрыва легочной ткани и кровеносных сосудов, от количества газа, поступившего в кровеносное русло, в средостение или под кожу, а также от наличия или отсутствия пневмоторакса (проникновения воздуха из легких в плевральную полость).
Наиболее характерными признаками баротравмы легких являются:
быстрая потеря сознания (сразу после выхода на поверхность или через несколько минут после выхода);
кашель с выделением пенистой, кровянистой мокроты (кровь можно обнаружить на загубнике и на шлеме-маске, на лице пострадавшего);
боли в груди, усиливающиеся при вдохе и кашле;
частое, поверхностное дыхание;
резкая бледность и синюшность кожных покровов и видимых слизистых оболочек;
частый, неустойчивый пульс слабого наполнения;
пониженное артериальное давление;
подкожная эмфизема (подкожная воздушная опухоль), изменяющая внешний вид пострадавшего;
нарушение зрения;
парезы и параличи;
нарушение дефекации и мочеиспускания;
прогрессирующее ухудшение состояния больного вплоть до шока.
В случае возникновения открытого или, особенно, клапанного пневмоторакса состояние больного резко ухудшается. При этом появляется выраженная одышка, пульс нитевидный, сердечный толчок и сердечная тупость смещаются и здоровую сторону, дыхательные шумы на пораженной стороне отсутствуют, голосовое дрожание не определяется. Перкуторно определяется тимпанит*.
* Признаки пневмоторакса анализирует врач (фельдшер).
3.5. При постановке диагноза решающее значение имеют обстоятельства несчастного случая, состояние используемого снаряжения и признаки заболевания.
Баротравму легких следует отличать от декомпрессионной болезни и барогипертензионного синдрома. При этом необходимо учитывать, что декомпрессионная болезнь возможна при выходе с глубин более 12 м, а баротравма легких чаще возникает при всплытии с небольших глубин (3 - 8 м). Кроме этого, для возникновения декомпрессионной болезни необходимы пребывание водолаза под давлением в течение какого-то определенного времени и выход на поверхность с нарушением режима декомпрессии, а возникновение баротравмы легких не зависит от этих факторов.
При барогипертензионном синдроме кровотечение обнаруживается из вен слизистой оболочки верхних дыхательных путей, а для баротравмы легких характерно легочное кровотечение.
С целью дифференциальной диагностики больного просят прополоскать рот чистой водой, сделать несколько осторожных кашлевых движений и сплюнуть мокроту. Наличие в ней прожилок крови свидетельствует о возможности баротравмы легких, и, наоборот, отсутствие в мокроте видимых следов крови говорит о целости легочной ткани.
Кроме того, причины и механизм развития баротравмы легких и барогипертензионного синдрома различны.
3.6. Первая медицинская помощь включает:
подъем пострадавшего водолаза на поверхность в соответствии с п. 4.2.2 ч. II Правил;
освобождение пострадавшего от снаряжения и стесняющей одежды;
транспортировку его к месту расположения барокамеры для проведения срочной лечебной рекомпрессии (транспортировка осуществляется на носилках в положении на животе, голова повернута на бок);
проведение лечебной рекомпрессии в соответствии с требованиями п. 3 приложения 2.
После повышения давления в барокамере в случае беспокойства больного ему следует дать 2 таблетки экстракта валерианы, при кашле - 2 таблетки тусупрекса.
В случае затрудненного дыхания из-за судорожного сокращения голосовой щели следует раздражать слизистую оболочку верхних дыхательных путей и кожу лица (щекотать в носу, давать нюхать нашатырный спирт, опрыскивать лицо холодной водой).
Указанные мероприятия не должны задерживать проведение лечебной рекомпрессии.
3.7. Первая врачебная помощь в дополнение к мероприятиям, указанным в п. 3.6, предусматривает проведение медикаментозного лечения в условиях барокамеры:
при затрудненной проходимости дыхательных путей введение эуфиллина (2,4 % - 5 мл) и растворе глюкозы (25 % - 20 мл) внутривенно медленно;
при острой сердечно-сосудистой недостаточности применение коргликона (0,06 % - 0,5 - 1,0 мл) в растворе глюкозы (25 % - 10 мл) или строфантина (0,05 % - 0,5 - 1,0 мл) в растворе глюкозы (25 % - 10 мл) внутривенно медленно, а в случае прекращения сердечной деятельности и дыхания проведение реанимационных мероприятий (приложение 14);
при возбуждении пострадавшего введение промедола (2 % - 1 мл) или седуксена (0,5 % - 2 мл) внутримышечно;
при легочном кровотечении применение хлористого кальция (10 % - 10 мл) внутривенно или внутрь по одной столовой ложке 3 - 4 раза в день, викасола (1 % - 1 мл) внутримышечно.
3.8. Квалифицированная и специализированная помощь включает:
при неэффективности режима лечебной рекомпрессии его корректировку согласно п. 3 приложения 2;
при непроходимости дыхательных путей интубацию, коникотомию или трахеостомию (приложение 17);
при пневмотораксе пункцию плевральной полости толстой иглой с последующим отсасыванием воздуха шприцем (прокол грудной клетки делать по верхнему краю 7-го ребра по задне-подмышечной линии);
при клапанном пневмотораксе установление непрерывного дренажа с помощью резиновой трубки, идущей от пунктирующей иглы в банку с дезинфицирующим раствором;
при пневмотораксе, проявившемся в ходе декомпрессии, пункцию плевральной полости, как указано выше, после предварительного повышения давления в барокамере на 0,04 - 0,06 МПа (4 - 6 м вод. ст.).
Дальнейшая декомпрессия проводится по режиму лечебной рекомпрессии 3.
После окончания лечебной рекомпрессии в тяжелых случаях баротравмы легких пострадавший направляется в пульмонологическое отделение стационара.
3.9. Наиболее частым осложнением баротравмы легких является пневмония. В целях профилактики пневмонии применяют антибиотики широкого спектра действия внутримышечно.
3.10. Для профилактики баротравмы легких необходимо соблюдать указанные ниже правила:
при всплытии на поверхность водолаз не должен допускать задержки дыхания;
при работе на подкильном или спусковом конце необходимо избегать падения на грунт;
запрещается прыгать в воду в водолазном снаряжении, не предназначенном для этих целей;
перед включением в аппарат баллоны его должны быть открыты;
при включении в аппарат с открытой схемой дыхания, лежащий на грунте, грудная клетка и дыхательный автомат должны находиться на одном уровне;
баллоны аппаратов должны быть заполнены воздухом до величины рабочего давления;
при дыхании в аппарате с замкнутой схемой дыхания не допускать ударов по дыхательному мешку аппарата.
4. Баротравма уха и придаточных полостей носа
4.1. Баротравма уха и придаточных полостей носа - это повреждения, которые возникают в результате одностороннего воздействия давления на барабанную перепонку и стенки придаточных полостей носа.
4.2. Причиной заболевания является недостаточная проходимость или полная непроходимость евстахиевых труб и каналов, сообщающих придаточные полости носа с наружным воздухом.
Недостаточная проходимость возникает в результате воспаления этих труб и каналов, их анатомических особенностей или отсутствия у водолазов навыков выравнивания давления в газосодержащих полостях.
В результате нарушения проходимости евстахиевых труб возрастающее в ходе водолазного спуска давление на наружную поверхность барабанной перепонки не компенсируется давлением на внутреннюю поверхность и перепонка прогибается в полость среднего уха.
При снижении давления воздух в полости среднего уха расширяется и прогибает барабанную перепонку в сторону наружного слухового прохода. Такие случаи возникают относительно редко. Причиной баротравмы уха может быть закрытие наружного слухового прохода шлемом гидрокомбинезона или серной пробкой при нормальной проходимости евстахиевых труб.
Степень травмы зависит не только от величины, но и от скорости перепада давления на перепонку. При медленной компрессии барабанная перепонка выдерживает одностороннее давление до 0,06 - 0,07 МПа (6 - 7 м вод. ст.), а при резких перепадах давления ее разрыв может наступить при 0,02 - 0,04 МПа (2 - 4 м вод. ст.).
Травматизация придаточных полостей носа происходит по такому же механизму, но здесь перепады давления значительно чаще возникают в процессе декомпрессии. В большинстве случаев баротравма уха и придаточных полостей носа возникает на малых глубинах (до 10 м вод. ст.), так как при этом относительная скорость изменения давления наибольшая.
4.3. Фактором, способствующим возникновению баротравмы уха и придаточных полостей носа во всех образцах водолазного снаряжения и в барокамере, является превышение допустимой скорости изменения окружающего давления.
4.4. Признаки баротравмы уха по мере повышения окружающего давления следующие:
чувство заложенности, понижение остроты слуха, шум в ушах;
острые колющие боли в одном или обоих ушах;
внезапное прекращение болей, ощущение тепла в ухе и кровотечение из слухового прохода после разрыва барабанной перепонки.
При осмотре различают три степени баротравмы уха*:
I степень - барабанная перепонка втянута и гиперемирована по периферии и вдоль рукоятки молоточка;
II степень - развитая гиперемия барабанной перепонки;
III степень - разрыв барабанной перепонки и кровотечение из наружного слухового прохода.
* Степень баротравмы уха определяется врачом (фельдшером).
Иногда дополнительно возникает раздражение внутреннего уха. Это приводит к развитию синдрома Меньера, который описан в п. 2.4.3 настоящего приложения.
Баротравма придаточных полостей носа проявляется болями в лицевой части черепа и иногда сопровождается кровотечением изо рта и носа.
4.5. При диагностике баротравмы уха и придаточных полостей носа следует учитывать указанные в п. 4.4 признаки и зависимость появления болей от повышения (понижения) окружающего давления.
Дифференцировка синдромов Меньера декомпрессионного и травматического происхождения проводится исходя из условий спуска. В первом случае это связано с нарушением режима декомпрессии, во втором случае - с недостаточной барофункцией ушей.
4.6. Первая медицинская помощь при появлении боли в ушах или придаточных полостях носа во время компрессии заключается в кратковременной остановке спуска. Если водолаз на остановке не сможет «продуться», то нужно поднять его на 2 - 3 м и предложить «продуться» повторно. Если барофункция не восстановится, то необходимо поднять водолаза на поверхность.
При появлении боли у водолаза во время декомпрессии в барокамере лицо, осуществляющее медицинское обеспечение спуска, должно прошлюзоваться в барокамеру и закапать пострадавшему по 2 капли нафтизина в каждую ноздрю.
Если та же боль появилась при декомпрессии в воде, то медицинская помощь не требуется, режим декомпрессии нарушаться не должен. При наличии боли или кровотечения из уха после подъема водолаза на поверхность во всех случаях необходимо наложить на ухо стерильную повязку. Оказывающему помощь запрещается очищать наружный слуховой проход от крови и промывать ухо. Пострадавшему запрещается сморкаться, «продуваться», громко разговаривать.
Первая медицинская помощь при баротравме придаточных полостей носа направлена на остановку кровотечения прикладыванием на лицо льда или полотенца, смоченного холодной водой. При болях следует дать 1 таблетку (0,5 г) анальгина. Пострадавшему предоставляется покой.
При баротравме внутреннего уха (синдром Меньера) больного надо положить на носилки, закапать ему в нос нафтизин и направить его в больницу.
4.7. Первая врачебная помощь предусматривает проведение лечения при баротравме уха III степени и остановку кровотечения при баротравме придаточных полостей носа. При баротравме уха III степени необходимо произвести туалет наружного уха 70 %-ным спиртом: ввести в наружный слуховой проход стерильную турунду, смоченную 70 %-ным спиртом, закрыть ухо ватным тампоном и наложить повязку. Через 3-4 ч через турунду следует ввести 10 - 15 капель спирта. Назначается закапывание в нос сосудосуживающих средств 3 - 4 раза в день. При носовом кровотечении нужно произвести переднюю или заднюю тампонаду носа. Для профилактики осложнений показано применение антибиотиков.
4.8. Квалифицированная и специализированная помощь оказывается лор-специалистом в условиях стационара в случае возникновения синдрома Меньера, при появлении осложнений баротравмы уха и придаточных полостей носа.
4.9. Осложнения в виде гнойного воспаления среднего или внутреннего уха возможны при неправильно оказанной медицинской помощи и при попадании воды и слизи из носоглотки в полость среднего уха.
4.10. Для предупреждения баротравмы уха и придаточных полостей носа спуски до глубины 10 м вод. ст. необходимо проводить медленно - со скоростью 0,05 - 0,1 МПа/мин (5 - 10 м вод. ст./мин). В дальнейшем скорость спуска может быть увеличена.
Во время повышения давления необходимо «продуваться» одним из нижеперечисленных способов:
глотательные движения;
глотательные движения при закрытых рте и носе;
зевательные движения;
напряжение шейных мышц;
резкий выдох при закрытых рте и носе.
При хорошей проходимости евстахиевых труб нужно следить, чтобы наружный слуховой проход не был закрыт шлемом или серной пробкой.
Не допускать к спуску водолаза с признаками насморка.
5. Барогипертензионный синдром
5.1. Барогипертензионный синдром - это патологическое состояние, вызванное чрезмерным повышением венозного давления в грудной полости и характеризующееся острым нарушением венозного оттока от головы.
5.2. Причиной возникновения барогипертензионного синдрома является длительное и сильное натуживание для выравнивания давления в полости среднего уха и придаточных полостях носа с окружающим давлением в процессе водолазного спуска.
Механизм развития синдрома заключается в следующем:
попытается внутригрудное давление;
увеличивается сопротивление кровотоку в малом круге кровообращения;
повышается внутричерепное давление.
Замедление кровотока, застойные явления в головном мозге и в легких обусловливают пропотевание жидкой части крови через сосудистую стенку в ткани. Появляется опасность околососудистых отеков и кровоизлияний.
5.3. Условия, способствующие появлению барогипертензионного синдрома:
высокая индивидуальная чувствительность к повышению внутригрудного давления;
наличие острого заболевания органов дыхания;
перегревание организма.
5.4. По клиническим признакам различают сосудистую и черепно-мозговую формы барогипертензионного синдрома.
Сосудистая форма характеризуется появлением темных кровянистых выделений в верхних дыхательных путях. Общее состояние пострадавшего остается удовлетворительным. Спустя 2 - 4 ч после спуска могут появиться точечные кровоизлияния на коже шеи и груди, сопровождающиеся легким зудом, а также кровоизлияния в белковую оболочку глаз. Черепно-мозговая форма может проявляться головными болями, тошнотой и рвотой.
5.5. При установлении диагноза «барогипертензионный синдром» его следует отличать от баротравмы легких, декомпрессионной болезни, обжима водолаза.
5.6. Первая медицинская помощь:
при появлении признаков заболевания необходимо прекратить спуск;
в случае носового кровотечения следует запрокинуть голову вверх и ввести в носовые ходы ватные тампоны;
при головных болях давать анальгин по 0,5 г три раза в день, на голову положить холод, тело и ноги укрыть теплой одеждой.
5.7. Первая врачебная помощь:
при раздражающем кожу зуде назначить глюконат кальция по 1,0 г три раза в день, димедрол по 0,05 г два раза в день;
для улучшения кровообращения назначить кордиамин (1 мл) подкожно.
5.8. Квалифицированная и специализированная помощь в тяжелых случаях оказывается пострадавшему в условиях стационара.
5.9. Осложнениями барогипертензионного синдрома являются носоглоточные воспаления и неврологические расстройства, выраженность которых зависит от клинической формы синдрома.
5.10. Предупреждение заболевания заключается:
в тщательной проверке барофункции ушей при профессиональном отборе водолазов;
в предотвращении интенсивного и длительного натуживания для выравнивания давления в полости среднего уха и придаточных полостях носа с окружающим давлением.
6. Обжим водолаза
6.1. Обжим водолаза - это патологическое состояние, возникающее в результате уменьшения давления под жесткими и полужесткими частями водолазного снаряжения по сравнению с давлением окружающей среды и характеризующееся нарушением функций организма из-за перераспределения крови и лимфы.
Обжим водолаза возможен в любых типах водолазного снаряжения. Различают общий и местный обжим.
6.2. Причинами общего обжима в вентилируемом снаряжении являются:
быстрый спуск на глубину, не сопровождающийся соответствующим увеличением подачи воздуха;
выход воздуха из скафандра через поврежденный водолазный шланг в случае неисправности предохранительного клапана (повреждение шланга на глубине меньшей, чем глубина нахождения водолаза);
повышение наружного давления в шлюзовых устройствах без соответствующего создания противодавления в водолазной рубахе;
падение водолаза на грунт со спускового или подкильного конца, падение с борта затонувшего судна и других подводных объектов, не сопровождающееся соответствующим увеличением подачи воздуха;
заедание головного клапана (возможен обжим только легкой степени).
Причиной местного обжима в снаряжении с мягким объемным шлемом с очками или полужесткой маской является быстрый спуск на глубину, не сопровождающийся выравниванием давления под очками или маской.
Механизм общего обжима в вентилируемом снаряжении заключается в превышении окружающего давления над давлением воздуха (газовой смеси) в скафандре, особенно в шлеме. Это вызывает присасывающий эффект и перемещение крови и лимфы из нижних частей тела в сосуды шеи и головы. Происходит отек их тканей и разрывы сосудов.
Механизм местного обжима заключается в присасывающем эффекте полужесткой маски или очков, что вызывает переполнение кровью и разрывы сосудов лица, глаз и верхних дыхательных путей с отеком тканей.
6.3. Условиями, способствующими обжиму водолаза, могут быть нарушения организации водолазного спуска, правил использования снаряжения и неисправности в его работе.
6.4. Признаки общего обжима зависят от величины разрежения под «присасывающими» частями снаряжения, а также от продолжительности обжима. Различают легкую, среднюю и тяжелую степени обжима.
Легкая степень обжима характеризуется увеличением давления грузов на манишку, затруднением дыхания в фазе вдоха, ощущением сжатия грудной клетки и «прилипания» рубахи к телу.
При средней степени обжима появляются головная боль и головокружение, снижается острота зрения и слуха. Возможны нарушения сердечно-сосудистой деятельности. Иногда может быть потеря сознания. Если причина обжима быстро ликвидируется, то признаки заболевания проходят, но некоторое время водолаз ощущает головную боль; могут наблюдаться кровоизлияния в склерах, носовые кровотечения, кровохарканье.
При тяжелой степени обжима увеличивается объем головы, происходит кровотечение изо рта, носа, ушей, возможны переломы ключиц, и повреждения головного и спинного мозга.
Местный обжим проявляется болями в глазах, кровоизлиянием в их оболочки и подкожную клетчатку глаз, гиперемией и отеком лица; иногда могут быть кровотечения из носа и верхних дыхательных путей.
6.5. Диагностика заболевания не представляет затруднений и определяется условиями возникновения обжима и характерными признаками.
6.6. При первой медицинской помощи, которая должна быть оказана в соответствии с условиями возникновения обжима, необходимо:
устранить причину обжима (выровнять давление под жесткими и полужесткими частями снаряжения с давлением окружающей среды);
поднять водолаза на поверхность согласно требованиям п. 4.2.2 настоящей части Правил и освободить его от снаряжения;
с целью обезболивания дать пострадавшему 1 таблетку анальгина (0,5 г);
уложить в постель, тепло укрыть, дать теплое питье, положить пузырь с холодной водой на голову;
остановить кровотечение из носа и из ушей тампонами;
при остановке дыхания и отсутствии сердцебиений производить искусственное дыхание и непрямой массаж сердца (приложение 14).
6.7. При оказании первой врачебной помощи в случае сильного отека верхних дыхательных путей, препятствующего дыханию, необходимо произвести интубацию, трахеостомию или коникотомию (приложение 17).
Носовое кровотечение следует остановить передней или задней тампонадой носа. При значительном кровотечении из верхних дыхательных путей ввести викасол (1 % - 1 мл) внутримышечно.
6.8. Квалифицированная и специализированная помощь оказывается при необходимости в условиях стационара. Сопровождать пострадавшего во время транспортировки должно лицо, допущенное к медицинскому обеспечению водолазов.
6.9. Осложнения обжима обусловлены характером травмы. При тяжелой степени обжима могут быть расстройства функций центральной нервной системы.
6.10. Для профилактики обжима в вентилируемом снаряжении необходимо:
следить за скоростью погружения водолаза, подавая воздух в таком количестве, чтобы не допустить уменьшения объема воздушной «подушки» в водолазном скафандре (подрубашечном пространстве);
при спуске водолаза не допускать большой слабины шланга и сигнального конца;
при возникновении у водолаза ощущения обжима во время погружения не травить воздух из скафандра головным клапаном, потребовать больше воздуха и подняться на несколько метров вверх;
соблюдать осторожность при работе на подкильном конце, на борту затонувшего судна и при значительных неровностях грунта;
при спуске в снаряжении с мягким шлемом и загубником периодически делать выдох носом, а при спуске в снаряжении с полумаской периодически оттягивать ее от лица руками.
7. Обжатие грудной клетки
7.1. Обжатие грудной клетки - это патологическое состояние, развивающееся при подводных погружениях вследствие уменьшения объема газа в легких менее остаточного объема.
7.2. Причиной заболевания является быстрое увеличение глубины погружения («проваливание») при одновременном прекращении поступления воздуха (газовой смеси) в легкие через дыхательный автомат или из дыхательного мешка аппарата. Прекращение поступления воздуха (газовой смеси) в легкие может произойти в случаях:
неисправности редуктора или дыхательного автомата;
разрыва дыхательного мешка;
израсходования запаса газа из дыхательного мешка или из баллонов;
спуска с закрытыми вентилями баллонов.
Обжатие грудной клетки возможно при нырянии без снаряжения на глубины 15 м и более. Особенно опасны ситуации, когда быстрому повышению внешнего давления предшествовал выдох.
В основе механизма обжатия грудной клетки лежит уменьшение объема легких за физиологически допустимые пределы и значительное уменьшение давления в них по сравнению с окружающим давлением. При вдохе присасывающий эффект грудной полости возрастает, кровеносные сосуды легких и сердца переполняются кровью, что может привести к их разрыву.
7.3. Условиями, способствующими возникновению обжатия грудной клетки, являются конструктивные особенности снаряжения. Заболевание может возникнуть при спусках в снаряжении с мягким шлемом.
7.4. Признаки заболевания зависят от степени сжатия грудной клетки (степени уменьшения объема воздуха в легких). Различают легкую и тяжелую степени заболевания.
При легкой степени пострадавший жалуется на слабость, небольшую одышку и на появление следов крови в мокроте.
При тяжелой степени заболевания указанные признаки выражены отчетливее. Пострадавший бледный, синюшный; наблюдаются резкая одышка, клокочущее дыхание, значительная примесь крови в мокроте.
При осложнении обжатия разрывом легких и газовой эмболией возникают симптомы, характерные для баротравмы легких.
7.5. Диагноз обжатия грудной клетки ставится на основании оценки условий возникновения заболевания и по характерному состоянию пострадавшего. Обжатие грудной клетки следует отличать от баротравмы легких, барогипертензионного синдрома и от общего обжима водолаза.
7.6. При первой медицинской помощи необходимо:
поднять водолаза на поверхность и освободить его от снаряжения;
провести мероприятия по восстановлению дыхания и кровообращения (приложение 14);
при тяжелой степени обжатия, осложненной баротравмой легких с газовой эмболией, пострадавшего следует немедленно поместить в барокамеру для проведения лечения в соответствии с требованиями п. 3.6 настоящего приложения.
7.7. При оказании первой врачебной помощи показано симптоматическое лечение. В случае осложнения обжатия баротравмой легких следует руководствоваться пп. 3.7 и 3.8 настоящего приложения.
7.8. Квалифицированная и специализированная помощь в тяжелом случае обжатия должна оказываться в условиях барокамеры или стационара.
7.9. Осложнением обжатия грудной клетки могут быть баротравма легких, пневмония, бронхит, отек легких, расширение сердца.
7.10. Для предупреждения обжатия грудной клетки необходимо:
контролировать рабочую проверку снаряжения, обращая особое внимание на исправность редуктора, дыхательного автомата, на целостность мешка и запас газа в баллонах аппарата;
открывать вентили баллонов до включения в аппарат;
не допускать погружения способом ныряния на глубины более 15 м.
8. Травма подводной взрывной волной
8.1. Травма подводной взрывной волной - это патологическое состояние, возникающее в результате подводного взрыва.
8.2. Причиной травмы является повреждающее действие ударной волны, сила которой зависит от мощности взрыва, расстояния от водолаза и типа водолазного снаряжения, а также от глубины взрыва. При одинаковом расстоянии от взрыва действие ударной волны на водолаза при поверхностном взрыве будет меньше, чем при глубоководном. В основе механизма повреждения организма лежит различная скорость распространения ударной волны в органах и полостях тела, содержащих и не содержащих газ, а также соответствующее этим скоростям разное ускорение участков тканей.
8.3. Условиями, способствующими повреждающему действию подводной взрывной волны, являются:
погружение без гидрокостюма или гидрокомбинезона;
погружение в снаряжении с замкнутой схемой дыхания;
фронтальное расположение водолаза к направлению взрыва;
увеличение глубины погружения водолаза;
нахождение водолаза в двух средах - в воде (частично) и воздухе.
8.4. Признаками травмы подводной взрывной волной являются:
общая оглушенность, слабость, головная боль, шум и боль в ушах, кровотечение из ушей и носа, тошнота, рвота, потеря сознания;
при повреждении легких - боль в груди, частое поверхностное дыхание, кашель с пенистой, кровянистой мокротой, частый слабый пульс, падение артериального давления;
при повреждении органов брюшной полости - сильные боли в животе, тошнота, бледные кожные покровы, сухость языка, напряженность брюшной стенки, болезненность при прощупывании живота, частый пульс, низкое артериальное давление, окраска мочи кровью;
при переломах костей конечностей и таза, повреждении позвоночника - боль в области переломов, деформация конечностей и таза, параличи, кровоизлияния, часто развивается травматический шок. В каждом случае степень выраженности указанных признаков может быть различной.
8.5. При диагностике решающее значение имеют факт подводного взрыва и возникшая при этом механическая травма.
8.6. Первая медицинская помощь:
поднять водолаза на поверхность;
после подъема на поверхность при легких повреждениях обеспечить пострадавшему покой, для уменьшения болей давать анальгин (0,5 г) 3 раза в день, согреть пострадавшего.
При повреждениях, угрожающих жизни, для предупреждения травматического шока и поддержания жизненно важных функций организма необходимо:
провести временную остановку наружного кровотечения (приложение 15);
выполнить реанимационные мероприятия (приложение 14);
для обезболивания ввести морфин (1 % - 2 мл) подкожно или другие наркотики (выполняет медицинский работник);
наложить асептическую повязку на рану;
провести транспортную иммобилизацию при наличии переломов костей и вывихов суставов (приложение 18).
8.7. Первая врачебная помощь:
при легких поражениях проводится симптоматическое лечение;
при повреждениях, угрожающих жизни, травматическом шоке проводят лечебные мероприятия в соответствии с требованиями п. 20.7.
8.8. Для оказания квалифицированной и специализированной помощи пострадавшего направляют на стационарное лечение. Доставка больного в стационар осуществляется в сопровождении медицинского работника или лица, допущенного к медицинскому обеспечению водолазов.
8.9. Осложнения после травмы подводной взрывной волной могут возникнуть со стороны различных органов и систем организма в зависимости от характера повреждения.
8.10. Для предупреждения травмы подводной взрывной волной необходимо соблюдать требования безопасности при проведении взрывных работ под водой (в соответствии с требованиями п. 3.9. ч. I Правил).
Кроме того:
по возможности использовать вентилируемое снаряжение, чтобы грудь, живот и голова водолаза были окружены воздушной «подушкой»;
при сигнале о возможной опасности подводного взрыва водолазу следует перейти в однородную среду (предпочтительно воздушную), при нахождении в воде расположить свое тело вдоль линии направления к взрыву и ногами к нему, защитить при этом живот и грудь руками от прямого воздействия подводной волны.
9. Отравление вредными газообразными веществами
9.1. Отравление вредными веществами - это патологический процесс, обусловленный попаданием в дыхательную газовую смесь окиси углерода, окислов азота, углеводородов и других вредных соединений, характеризующийся в основном нарушением транспортной функции гемоглобина крови.
9.2. Причины отравления вредными веществами:
попадание во всасывающий патрубок компрессора дыма или выхлопных газов от рядом работающих двигателей внутреннего сгорания;
неисправность работающего компрессора;
выработка ресурсов шихты или неисправность фильтра очистки воздуха.
При дыхании некачественным воздухом гемоглобин крови соединяется с вредными веществами, образуя стойкие соединения (метгемоглобин, карбоксигемоглобин). Это приводит к нарушению доставки кислорода к органам и тканям организма.
Опасность отравления возрастает пропорционально глубине погружения.
9.3. Условиями, способствующими возникновению заболевания, являются:
тяжелая физическая нагрузка;
повышенное содержание углекислого газа во вдыхаемом воздухе;
переохлаждение или перегревание организма.
9.4. По клиническим признакам отравление вредными веществами делится на три степени тяжести: легкую (без изменения сознания); среднюю (с помрачением сознания); тяжелую (с потерей сознания).
Для легкой степени характерно появление слабости, головной боли, шума в ушах, одышки, кашля, тошноты и рвоты, ощущения пульсации височной артерии, тяжести за грудиной и сердцебиения; отмечаются легкий румянец щек, синюшность губ, дрожание пальцев рук.
Для средней степени характерно усиление перечисленных симптомов; дополнительно отмечаются розовато-синий оттенок кожи и слизистых, судорожные сокращения отдельных групп мышц, помрачение сознания.
Для тяжелой степени характерно появление кашля с обильной пенистой мокротой; отмечаются выраженная синюшность или бледно-серый цвет кожи и слизистых, периодические судороги мышц туловища и конечностей, потеря сознания, неукротимая рвота.
Возможна остановка дыхания и сердечной деятельности.
9.5. Для подтверждения диагноза необходимо провести анализ воздуха, которым дышал водолаз, на содержание вредных веществ.
9.6. При оказании первой медицинской помощи необходимо:
перевести пострадавшего на дыхание воздухом, свободным от вредных веществ, из других баллонов-хранилищ;
поднять водолаза на поверхность;
после подъема перевести водолаза на дыхание чистым воздухом или кислородом;
при легкой степени отравления до прибытия водолазного врача кислород можно использовать в условиях нормального давления. Пострадавшего укрыть одеялом, приложить грелки к ногам, напоить сладким чаем или кофе, дать 1 таблетку анальгина, 1 таблетку экстракта валерианы, под язык положить 1 таблетку валидола;
при средней и тяжелой степени начать лечение в условиях барокамеры согласно п. 4 приложения 2, при необходимости провести реанимационные мероприятия (приложение 14), для дыхания кислородом использовать ингаляторы с открытой схемой дыхания, а также кислородные аппараты с замкнутой схемой дыхания. Чтобы исключить обратное попадание вредных веществ в организм следует отсоединить трубку выдоха, обеспечив вентиляцию барокамеры.
9.7. Первая врачебная помощь заключается в проведении симптоматической терапии и реанимационных мероприятий.
9.8. Квалифицированная и специализированная помощь включает проведение оксигенобаротерапии, симптоматического лечения и реанимационных мероприятий. Оксигенобаротерапия проводится согласно п. 4 приложения 2.
Время дыхания кислородом под избыточным давление 0,2 МПа (20 м вод. ст.) определяется состоянием пострадавшего. При легкой степени отравления оно может быть ограничено 30 мин с последующим переходом за 5 мин на воздухе на первую остановку (18 м вод. ст.). При средней и тяжелой степени время дыхания кислородом сокращать не следует. При необходимости сеанс оксигенобаротерапии может быть повторен через 12 - 24 ч.
В случае появления первых симптомов кислородного отравления необходимо перевести больного на дыхание воздухом и в течение 20 мин провести равномерную декомпрессию до поверхности.
Необходимо принять меры к доставке свежецитратной крови и при неэффективности оксигенобаротерапии произвести в условиях барокамеры (приложение 16) переливание крови до 800 - 1000 мл с одновременной эвакуацией того же количества крови из противоположной локтевой вены.
Симптоматическое лечение предусматривает введение больному следующих медикаментов:
при ослаблении сердечно-сосудистой системы - строфантин (0,05 % - 0,5 мл) или коргликон (0,06 % - 1 мл) в растворе глюкозы (25 % - 10 мл) внутривенно медленно;
при ослаблении дыхания - этимизол (1,5 % - 3 мл) внутримышечно;
при резком возбуждении - тизерцин (2,5 % - 1 мл) внутримышечно или аминазин (2,5 % - 1 мл) внутримышечно, можно димедрол (1,0 % - 1 мл) внутримышечно или супрастин (2 % - 1 мл) внутримышечно;
при выраженных симптомах интоксикации - аскорбиновая кислота (5 % - 10 мл) в растворе глюкозы (40 % - 250 мл) внутривенно капельно;
для предупреждения повторных приступов судорог - барбамил (5 % - 5 мл) внутривенно;
для профилактики отека мозга - кортизон (2,5 % - 10 мл) внутривенно капельно в растворе хлористого натрия (0,5 % - 100 мл);
для профилактики пневмонии - антибиотики, сульфаниламиды.
Водолазы, перенесшие отравление вредными веществами, подлежат стационарному лечению.
9.9. После перенесенного отравления вредными веществами средней и тяжелой степени могут возникнуть осложнения со стороны следующих систем организма:
центральной нервной системы (нарушение памяти, бредовые состояния и др.);
дыхательной системы (бронхиты, очаговые пневмонии);
сердечно-сосудистой системы (тромбоз сосудов, диффузные или очаговые поражения миокарда).
9.10. Для предупреждения отравления вредными веществами необходимо:
строго следить за правильной эксплуатацией водолазной техники и соблюдением сроков технического обслуживания и ремонта компрессоров, фильтров, трубопроводов, баллонов и др.;
контролировать в установленные сроки качество воздуха, используемого для дыхания водолазов;
соблюдать меры предосторожности при пополнении запасов воздуха (всасывающий патрубок компрессора располагать в зоне чистого воздуха, в местах, удаленных от работающих двигателей внутреннего сгорания или дымовых труб).
10. Отравление кислородом
10.1. Отравление кислородом - это патологический процесс, обусловленный воздействием на организм повышенного парциального давления кислорода во вдыхаемой газовой смеси и превышением допустимого времени дыхания этой смесью.
10.2. Причинами отравления кислородом могут быть:
аварийная задержка водолаза на глубинах 60 - 80 м и последующая длительная декомпрессия при дыхании воздухом;
превышение допустимого давления и сроков дыхания воздухом и кислородом при проведении лечебной рекомпрессии;
превышение глубины и времени пребывания на грунте при дыхании чистым кислородом;
интенсивная подача кислорода из-за попадания воды в регенеративный патрон;
превышение допустимой концентрации кислорода в барокамере;
неисправности в работе газоанализирующего устройства.
Механизм отравления кислородом обусловлен его высоким напряжением в крови и тканях организма. Это вызывает изменение обмена веществ и ведет к функциональным нарушениям в организме, особенно в его центральной нервной системе, органах дыхания и кровообращения.
10.3. Условиями, способствующими возникновению отравления, являются:
повышение парциального давления углекислого газа во вдыхаемой газовой смеси;
тяжелая физическая нагрузка;
переохлаждение или перегревание;
повышенная чувствительность организма к токсическому действию кислорода.
10.4. Признаки отравления кислородом появляются в зависимости от степени превышения допустимого парциального давления кислорода в дыхательной смеси и времени дыхания этой смесью, а также от характера поражения указанных выше органов и систем. Совокупность этих факторов определяет три формы отравления кислородом: легочную, судорожную, сосудистую (возможно их сочетание).
10.4.1. Легочная форма возникает при парциальном давлении кислорода от 0,06 до 0,25 МПа (от 0,6 до 2,5 кгс/см2) и экспозиции от 2,5 мес до нескольких часов соответственно.
Для легочной формы отравления кислородом характерны появление чувства жжения в груди и жалоб на загрудинные боли, усиливающиеся при глубоком вдохе и кашле, развитие одышки при легкой физической нагрузке.
Общее состояние пострадавшего может быть от удовлетворительного до тяжелого в зависимости от тяжести отравления.
10.4.2. Судорожная форма возникает при парциальном давлении кислорода от 0,26 МПа (2,6 кгс/см2) до нескольких атмосфер и экспозиции от 2 - 3 ч до нескольких минут соответственно.
При судорожной форме отравления кислородом различают три стадии: предвестников, судорог и терминальную (предсмертную).
Стадия предвестников начинается часто с онемения верхней губы, непроизвольных судорожных подергиваний мышц рта, учащения дыхания. Кожа бледнеет, появляется холодный пот, повышается артериальное давление. Происходит снижение остроты зрения и сужение полей зрения. Эта стадия может продолжаться от нескольких минут до десятков минут.
Стадия судорог начинается внезапно. Судороги охватывают все тело при одновременной потере сознания и падении пострадавшего. Из-за нарушения дыхания, вызванного судорожными сокращениями мышц, лицо становится иссиня-бледным. Глаза подняты кверху или закрыты, изо рта выделяется пена, которая может быть окрашена кровью из прикушенного языка. Через 20 - 30 с тоническое (напряженное) состояние мышц сменяется часто повторяющимися клоническими сокращениями (подергиваниями), продолжающимися приблизительно в течение 1 мин. Временная остановка дыхания сменяется сильной одышкой. После судорожного припадка наступает период покоя, заторможенности, сменяющийся новым приступом. В период покоя наблюдаются урежение пульса, частое и глубокое дыхание, обильное слюноотделение, экзофтальм (выпячивание глазных яблок) и сужение зрачков.
Если пострадавший сразу не переключен на дыхание газовой смесью с более низким парциальным давлением кислорода, то приступы судорог становятся чаще, продолжительнее и сильнее. Иногда бывает непроизвольное мочеиспускание и испражнение. Периоды покоя сокращаются, в конечном итоге наступает терминальная стадия.
В терминальной стадии из-за истощения организма судороги ослабевают и прекращаются, дыхание становится реже, сознание отсутствует, зрачки расширены и не реагируют на свет. Затем происходит остановка дыхания, прекращается сердцебиение и может наступить смерть.
10.4.3. Сосудистая форма возникает при парциальном давлении кислорода от 0,1 МПа (1,0 кгс/см2) до нескольких атмосфер при экспозиции от 25 - 45 ч до нескольких минут.
Признаки отравления и последовательность их появления зависят от величины парциального давления кислорода. При парциальном давлении кислорода 0,1 - 0,25 МПа (1,0 - 2,5 кгс/см2) признаки отравления развиваются постепенно и характеризуются в основном понижением кожной чувствительности и онемением кончиков пальцев. При больших давлениях появляется мелькание и глазах, снижение остроты зрения и сужение полей зрения, возможна потеря сознания в результате развивающегося коллапса (обморока).
При парциальном давлении кислорода 0,5 МПа (5,0 кгс/см2) и более развивается молниеносное отравление, при котором без предвестников наступает внезапная потеря сознания и смерть.
10.4.4. При парциальном давлении 0,1 - 0,2 МПа (1,0 - 2,0 кгс/см2) и экспозиции более 25 - 3 ч соответственно возможно сочетание признаков легочной и сосудистой форм отравления, проявляющихся в разной степени.
10.5. При диагностике отравление кислородом следует отличать от отравления углекислым газом и вредными веществами, при этом необходимо учитывать условия спуска и тип снаряжения, в котором работает водолаз.
10.6. Первую медицинскую помощь при любой форме отравления кислородом следует начинать с подъема водолаза на поверхность или с уменьшения давления в барокамере.
В случае проведения кислородной декомпрессии водолаза необходимо перевести на дыхание воздухом.
В начале заболевания в отдельных случаях этих мероприятий бывает достаточно для прекращения отравления.
При легочной и сосудистой формах подъем водолаза на поверхность и перевод его на дыхание воздухом следует проводить осторожно, из-за возможного отека легких, при котором часть легочной ткани выключена из газообмена. В этих условиях уменьшение содержания кислорода во вдыхаемой смеси может привести к кислородному голоданию.
При судорожной форме отравления, развившейся в барокамере, обеспечивающий водолаз должен удерживать пострадавшего от ушибов об окружающие предметы. Обеспечивающий водолаз должен давать пострадавшему экстракт валерианы (по 0,02 г 3 раза в день), анальгин (по 0,5 г 3 раза в день) в таблетках. В целях предупреждения прикусывания языка следует ввести роторасширитель или подходящий предмет между зубами верхней и нижней челюстей.
При сосудистой форме отравления пострадавшего нужно уложить в горизонтальное положение с приподнятыми ногами в постели без подголовника, тепло укутать и согреть грелками.
10.7. Первая врачебная помощь заключается в продолжении при необходимости реанимационных мероприятий (приложение 14) и проведении симптоматического лечения с целью поддержания жизненно важных функций организма.
Симптоматическое лечение предусматривает введение следующих лекарственных средств: для уменьшения болей - анальгин (50 % - 2 мл) подкожно, при ослаблении сердечной деятельности и сосудистого тонуса - строфантин (0,05 % - 0,5 мл) или коргликон (0,06 % - 1 мл) в растворе глюкозы (25 % - 10 мл) внутривенно медленно, при ослаблении дыхания - этимизол (1,5 % - 3 мл) внутримышечно, сульфокамфокаин (10 % - 2 мл) подкожно.
10.8. Квалифицированная и специализированная помощь при легочной форме отравления кислородом и начинающемся отеке легких заключается в наложении венозных жгутов на нижние и верхние конечности в полусидячем положении больного, аспирации пены из верхних дыхательных путей для устранения механической асфиксии, прекращении пенообразования ингаляцией этилового спирта (спирт налить в увлажнитель ингалятора вместо воды). Для уменьшения отека легких ввести лазикс (1 % - 2 мл) внутривенно, для коррекции кислотно-основного равновесия ввести гидрокарбонат натрия (5 % - 200 мл) внутривенно капельно.
Для прекращения приступа судорог ввести аминазин (2,5 % - 2 мл) внутримышечно или седуксен (0,5 % - 2 мл) и димедрол (1 % - 1 мл) внутримышечно.
При развитии коллапса или отека легких ввести преднизолон (60 мг) в растворе глюкозы (25 % - 20 мл) внутривенно.
Пострадавшему предоставить полный покой в теплом затемненном и малошумном помещении.
При продолжительной воздушной декомпрессии в случае появления признаков отравления кислородом больного следует перевести на дыхание воздушно-гелиевой смесью с парциальным давлением кислорода на каждой остановке (0,025 ± 0,001) МПа [(0,25 ± 0,01) кгс/см2]. Выдержки на остановках, предусмотренные воздушными режимами декомпрессии, увеличиваются при этом в 1,5 раза.
При тяжелых отравлениях кислородом дальнейшее лечение пострадавшего в последекомпрессионном периоде проводится в стационаре.
10.9. Осложнениями отравления кислородом могут быть:
отек легких и острые воспалительные заболевания органов дыхания;
различные расстройства центральной нервной системы.
10.10. Для предупреждения отравления кислородом необходимо соблюдать сроки дыхания газовыми смесями с повышенным парциальным давлением кислорода (табл. 1 и 2).
Таблица 1
Физиологически допустимое время непрерывного дыхания воздухом или кислородом в барокамере
|
Избыточное давление воздуха, МПа (м вод. ст.) |
Давление чистого кислорода, МПа (кгс/см2) |
Время дыхания, ч |
|
0,2 (20) |
0,06 (0,6) |
До 170 |
|
0,3 (30) |
0,08 (0,8) |
40 - 80 |
|
0,4 (40) |
0,1 (1,0) |
25 - 45 |
|
0,5 (50) |
0,13 (1,3) |
15 - 25 |
|
0,6 (60) |
0,15 (1,5) |
10 - 16 |
|
0,7 (70) |
0,17 (1,7) |
8 - 12 |
|
0,8 (80) |
0,19 (1,9) |
5 - 9 |
|
0,9 (90) |
0,21 (2,1) |
3 - 4 |
|
1,0 (100) |
0,23 (2,3) |
2 - 3 |
|
|
0,3 (3,0) |
До 1 |
Таблица 2
Физиологически допустимое время работы водолаза под водой при дыхании кислородом
|
Допустимое время работы |
||
|
при выполнении работы легкой и средней тяжести |
при выполнении тяжелой физической работы |
|
|
0,15 (15) |
7 ч |
2 ч |
|
0,2 (2,0) |
2,5 ч |
1 ч |
|
0,25 (2,5) |
30 мин |
20 мин |
|
0,3 (3,0) |
20 мин |
10 мин |
В процессе длительной декомпрессии водолазов (более 30 ч) с целью профилактики отравления кислородом рекомендуется назначать им аскорбиновую кислоту по 0,3 г 3 раза в сутки, аскофен по 0,5 г 3 раза в сутки, витамин Е (токоферол-ацетат) по 0,1 г 3 раза в сутки, рутин по 0,2 г 3 раза в сутки.
11. Кислородное голодание
11.1. Кислородное голодание - это патологическое состояние организма, возникающее в результате недостаточного содержания кислорода в тканях организма.
11.2. Причиной кислородного голодания является снижение парциального давления кислорода во вдыхаемой газовой смеси ниже 0,016 МПа (0,16 кгс/см), или ниже 16 % в пересчете на атмосферное давление. Снижение парциального давления кислорода наиболее часто бывает в изолирующих дыхательных аппаратах с замкнутым циклом дыхания, которые в народном хозяйстве широко не применяются.
В вентилируемом снаряжении начальные проявления кислородного голодания могут быть в сочетании с отравлением углекислым газом во время спусков на малые глубины в случае прекращения подачи воздуха водолазу и при невозможности быстрого выхода водолаза на поверхность, например при запутывании.
Кислородное голодание возможно также при работе без снаряжения в замкнутых невентилируемых объемах (отсеки кораблей, шахты, понтоны, цистерны и др.).
Кислородное голодание может наступить в результате ошибочной подачи для дыхания вместо дыхательной смеси чистого индифферентного газа.
Длительная задержка дыхания во время ныряния также может быть причиной кислородного голодания, особенно после предварительной гипервентиляции и при всплытии.
11.3. Факторами, способствующими возникновению кислородного голодания, являются физическая нагрузка, переутомление, переохлаждение, состояние после алкогольного опьянения, которые понижают устойчивость к недостатку кислорода.
11.4. Признаки кислородного голодания зависят от скорости снижения парциального давления кислорода в дыхательной газовой смеси.
В водолазной практике наблюдается острая форма кислородного голодания и ее разновидность - молниеносная.
При сравнительно медленном снижении парциального давления кислорода (в течение 3 - 5 мин) различают четыре стадии острой формы голодания.
При парциальном давлении кислорода 0,016 МПа (0,16 кгс/см2) - 0,012 МПа (0,12 кгс/см), или 16 - 12 % при пересчете на атмосферное давление (стадия I), когда организм еще справляется с недостатком кислорода за счет компенсаторных реакций, наблюдается увеличение легочной вентиляции и частоты сердечных сокращений, повышение артериального давления, поступление в кровяное русло дополнительного количества эритроцитов и др.
При парциальном давлении кислорода 0,012 МПа (0,12 кгс/см2) - 0,009 МПа (0,09 кгс/см2), или 12 - 9 % в пересчете на атмосферное давление (стадия II), частота сердечных сокращений возрастает до 110 - 120 ударов в минуту, заметно повышается артериальное давление, дыхание становится глубже и чаще. Сознание сохраняется, но критическое мышление, т.е. реальная оценка обстановки, в значительной степени ухудшается.
При парциальном давлении кислорода 0,009 МПа (0,09 кгс/см2) - 0,006 МПа (0,06 кгс/см2) или 9 - 6 % в пересчете на атмосферное давление (стадия III) возможно появление тошноты и рвоты.
При парциальном давлении кислорода ниже 0,006 МПа (стадия IV) наступает потеря сознания, остановка дыхания, может быть непроизвольное мочеиспускание, испражнение, а через 5 - 8 мин и остановка сердца, если пострадавшему своевременно не оказана помощь.
Молниеносная форма развивается при быстром падении парциального давления кислорода в дыхательной смеси (в течение 1 - 2 мин) или в случае подачи водолазу чистого индифферентного газа. Это ведет на фоне внешнего благополучия к внезапной потере сознания. Данная форма опасна тем, что водолаз не ощущает признаков наступающего кислородного голодания и поэтому не может сам оказать себе помощь. После возвращения сознания у пострадавшего отмечается ретроградная амнезия («провал памяти»). Часто кислородное голодание сопровождается тризмом жевательной мускулатуры (сильным сжатием челюстей).
11.5. При диагностике кислородного голодания необходимо учитывать обстоятельства случая и признаки заболевания.
Кислородное голодание важно отличать от баротравмы легких, отравления углекислым газом, отравления кислородом и других заболеваний, сопровождающихся потерей сознания и изменением деятельности сердечно-сосудистой и дыхательной систем.
11.6. Основным мероприятием при оказании первой медицинской помощи является подача пострадавшему на дыхание чистого кислорода, воздуха или дыхательной смеси с повышенным содержанием кислорода. Если у пострадавшего сохранилось дыхание, то этого бывает достаточно для выздоровления.
При отсутствии дыхания и признаков кровообращения производятся искусственная вентиляция легких и непрямой массаж сердца (приложение 14). При наличии барокамеры эти мероприятия проводятся одновременно с использованием режима лечебной рекомпрессии 3.
11.7. Первая врачебная помощь должна быть направлена на восстановление и стимуляцию дыхательной и сердечной деятельности. Подкожно вводятся кофеин (1 мл на 10 % раствора) и кордиамин (1 мл), этимизол (2,0 мл 1,5 % раствора) внутримышечно. При прогрессирующем падении сердечной деятельности производится инъекция 0,1 %-ного раствора адреналина 1,0 подкожно и 0,05 %-ного раствора строфантина 0,5 мл, разведенного в 20 мл 25 %-ного раствора глюкозы, внутривенно медленно.
11.8. Квалифицированная и специализированная помощь включает проведение симптоматического и радикального лечения, направленного на восстановление и поддержание дыхания и кровообращения. При ослабленном дыхании применяется карбоген или оксигенобаротерапия согласно п. 4 приложения 2.
11.9. Кислородное голодание может осложняться нарушениями функции центральной нервной системы.
11.10. Предупреждение кислородного голодания сводится к контролю за содержанием кислорода перед началом работ в невентилируемом объеме и правильному использованию аппаратов с замкнутой схемой дыхания.
При проведении предварительной гипервентиляции перед нырянием должно быть сделано не более пяти - шести глубоких вдохов и выдохов в течение 2 мин. При нестерпимом позыве на вдох ныряльщику необходимо всплыть на поверхность. Интервал между отдельными ныряниями должен быть достаточным для восстановления дыхательной и сердечной деятельности.
12. Отравление углекислым газом
12.1. Отравление углекислым газом - это патологический процесс, обусловленный избыточным накоплением углекислого газа в организме.
12.2. Причины отравления углекислым газом могут быть следующие:
в вентилируемом снаряжении:
подача водолазу воздуха в объеме, недостаточном для нормальной вентиляции скафандра;
прекращение вентиляции скафандра из-за обрыва шланга или неисправности системы воздухоснабжения;
подача водолазу воздуха с повышенным содержанием углекислого газа;
в аппаратах с открытой схемой дыхания:
использование для дыхания баллонов, заполненных воздухом с высокой концентрацией углекислого газа;
дыхание из подмасочного пространства;
в аппаратах с полузамкнутой и замкнутой схемой дыхания:
использование недоброкачественного поглотительного или регенеративного вещества;
неисправность клапана вдоха;
отсутствие или неполная зарядка регенеративной коробки веществом;
в барокамере:
недостаточная вентиляция отсека;
подача в камеру воздуха с повышенным содержанием углекислого газа.
Механизм отравления заключается в недостаточном выведении углекислого газа из организма при дыхании газовой смесью с чрезмерно высоким его содержанием, когда увеличение легочной вентиляции оказывается недостаточно эффективным. Это ведет к превышению допустимого напряжения углекислого газа в крови и тканях, изменению обмена веществ, что, в свою очередь, нарушает деятельность органов и систем организма.
12.3. Условиями, способствующими отравлению углекислым газом, являются:
тяжелая физическая работа;
переохлаждение или перегревание организма;
низкая индивидуальная устойчивость к повышенному содержанию углекислого газа в дыхательной смеси.
12.4. Признаки отравления углекислым газом зависят от концентрации углекислого газа в воздухе или искусственной дыхательной смеси и продолжительности дыхания этой смесью.
Сочетание этих факторов определяет четыре стадии отравления углекислым газом: стадию начальных проявлений, стадии одышки, судорог и наркоза.
Стадия начальных проявлений наступает при дыхании в течение нескольких часов воздухом или смесями, содержащими от 1 до 3 % углекислого газа, приведенными к условиям нормального давления. Для нее характерно некоторое снижение работоспособности, которое сам водолаз часто не замечает. Снижается внимание, несколько ухудшается самочувствие. Примерно в 1,5 - 2 раза увеличивается вентиляция легких. Появляется потливость. Усиливаются слюноотделение, бронхиальная и желудочная секреция.
Стадия одышки возникает в течение 100 - 20 мин при дыхании воздухом, содержащим 3 - 6 % углекислого газа, приведенным к условиям нормального давления. Появляется ощущение удушья и сильной одышки (вентиляция легких увеличивается в 3 - 8 раз). На фоне одышки ощущаются чувство жара, головная боль, головокружение, сонливость. Усиливается слюноотделение. Кожа и видимые слизистые приобретают розовато-синий оттенок, пульс учащается.
Стадия судорог развивается в течение 25 - 5 мин при дыхании воздухом, содержащим от 6 до 10 % углекислого газа, приведенных к условиям нормального давления. Она характеризуется усилением перечисленных признаков отравления. Дополнительно появляются судороги клонического (двигательного) характера мышц всего тела, сопровождающиеся затрудненным продолжительным выдохом. Окраска кожи и слизистых становится синюшной, зрачки сужены. Частота сердцебиений уменьшается, артериальное давление снижено, возможна потеря сознания.
Стадия наркоза возникает в течение нескольких минут при дыхании воздухом, содержащим углекислого газа более 10 %, приведенным к условиям нормального давления. Быстро развивается общая заторможенность. Судороги ослабевают из-за истощения нервной системы. Дыхание становится редким, пульс замедляется, зрачки расширяются. Наступает сон, переходящий в глубокий наркоз. Наркозу предшествует возбуждение. Смерть может наступить от паралича дыхательного и сосудодвигательного центров.
При резком переключении пострадавшего на дыхание чистым воздухом возможно «обратное действие» углекислого газа, сопровождающееся головокружением, потерей сознания.
12.5. При диагностике следует учитывать величину вентиляции скафандра и признаки заболевания. Отравление углекислым газом нужно отличать от отравления вредными веществами.
Для исключения отравления вредными веществами необходимо провести экспресс-анализ воздуха.
12.6. При оказании первой медицинской помощи необходимо дать указание водолазу (через руководителя спуска) прекратить работу и провентилировать скафандр. При отсутствии эффекта водолаза необходимо переключить на дыхание воздухом из других баллонов (в зависимости от типа снаряжения).
Если после принятых мер самочувствие водолаза не улучшилось, его следует поднять на поверхность.
На поверхности переключить пострадавшего на дыхание чистым воздухом или кислородом, уложить в постель, тепло укрыть, дать горячее питье.
Для прекращения головной боли дать 0,5 г анальгина.
При необходимости проводить искусственное дыхание и непрямой массаж сердца (приложение 14).
12.7. Первая врачебная помощь в стадии начальных проявлений отравления и в стадии одышки может быть ограничена мероприятиями, перечисленными в п. 12.6.
В стадии судорог и наркоза при необходимости продолжать реанимационные мероприятия и проводить симптоматическую терапию:
при судорожной стадии отравления для снятия возбуждения ввести одним шприцем аминазин (2,5 % - 1 мл), промедол (2 % - 1 мл) и димедрол (1 % - 1 мл) внутримышечно;
при стадии наркоза для профилактики отека мозга ввести преднизолон (30 мг - 1 мл) внутримышечно или внутривенно капельно в растворе хлористого натрия (0,9 % - 100 мл).
Для ослабления «обратного действия» углекислого газа ввести супрастин (2 % - 1 мл) или димедрол (1 % - 2 мл) внутримышечно, для предупреждения рецидивов приступов судорог ввести барбамил (5 % - 5 мл) внутривенно.
12.8. Квалифицированная и специализированная помощь оказывается в тяжелых случаях отравления и проводится в условиях стационара.
12.9. Осложнения возможны после судорожной стадии и стадии наркоза со стороны следующих систем:
системы дыхания - пневмонии, бронхиты;
сердечно-сосудистой системы - диффузные или очаговые поражения сердечной мышцы, тромбоз сосудов;
центральной нервной системы - нарушение памяти, различные психозы.
12.10. Для предупреждения отравления углекислым газом необходимо контролировать:
качество воздуха, используемого для дыхания водолазов;
соблюдение установленной величины вентиляции скафандра (п. 2.4.17 ч. I Правил);
своевременность вентиляции барокамеры в соответствии с расчетом, при котором содержание углекислого газа не должно превышать 1 %, приведенного к условиям нормального давления;
качество поглотительного и регенеративного веществ в аппаратах с полузамкнутой и замкнутой схемами дыхания;
качество и полноту рабочей проверки водолазного снаряжения.
13. Азотный наркоз (наркотическое действие азота)
13.1. Наркотическое действие азота - это патологический процесс, обусловленный повышенным парциальным давлением азота во вдыхаемом воздухе и характеризующийся изменениями высшей нервной деятельности.
13.2. Причиной наркотического действия азота является превышение допустимой величины его парциального давления во вдыхаемом воздухе.
В основе механизма наркотического действия лежит насыщение азотом нервных структур, что проявляется торможением высших и растормаживанием низших функций головного мозга.
13.3. Условиями, способствующими возникновению наркотического действия азота, являются:
физическая работа;
наличие вредных веществ и повышенное содержание углекислого газа во вдыхаемом воздухе;
индивидуальная предрасположенность к действию азота;
повышенная температура среды.
13.4. По клиническим признакам различают три стадии наркотического действия азота: начальную, неполного наркоза, полного наркоза.
Начальная стадия развивается при повышенном давлении воздуха 0,3 - 0,6 МПа (30 - 60 м вод. ст.). Для нее характерны состояние, похожее на легкое алкогольное опьянение, ощущение жировой смазки на губах, некоторое возбуждение и ложная самоуверенность; значительно реже - чувство страха и состояние угнетенности. Отмечается замедление мыслительной активности, некоторое торможение реакций на звуковые и зрительные сигналы. Как правило, сохраняются хорошее самочувствие и физическая работоспособность. Умственная работоспособность снижается.
Стадия неполного наркоза наступает при давлении воздуха 0,6 - 1,0 МПа (60 - 100 м вод. ст.). Перечисленные признаки становятся более выраженными. Возможны галлюцинации и головокружения. Отмечаются нарушения памяти и координации движений. Притупляется чувство опасности. На сигналы водолаз отвечает с опозданием. Может произойти потеря контроля за обстановкой и над собой, возникнуть аварийная ситуация.
Стадия полного наркоза развивается при давлении воздуха более 1,0 МПа (100 м вод. ст.) и характеризуется потерей сознания.
13.5. При диагностике учитываются величина парциального давления азота в газовой среде и поведение водолаза. Действие азота начинается одновременно с повышением и прекращается с понижением его парциального давления. При подъеме водолаза с грунта (снижении давления в барокамере) восстановление функции высшей нервной деятельности происходит в обратном порядке относительно появления симптомов без выраженного скрытого периода. Наркотическое действие азота следует отличать от отравлений углекислым газом и вредными веществами. Положительный эффект при вентиляции скафандра будет свидетельствовать об отравлении углекислым газом, а результат экспресс-анализа воздуха - о наличии или отсутствии в воздухе вредных веществ.
13.6. Первая медицинская помощь при возникновении опасных признаков наркотического действия азота (потеря сознания, чрезмерное возбуждение и т.п.) состоит в прекращении погружения и подъеме водолаза на поверхность (понижении давления в барокамере) с соблюдением режима декомпрессии.
Если водолаз потерял сознание под водой, то следует руководствоваться требованиям п. 4.2.2 настоящей части Правил.
13.7. Первая врачебная помощь обычно не требуется.
13.8. Квалифицированная и специализированная помощь оказывается в исключительных случаях при наличии осложнений в психоневрологическом отделении лечебного учреждения.
13.9. Осложнения азотного наркоза маловероятны, они возможны при наличии поражений центральной нервной системы другой этиологии (причины).
13.10. Для предупреждения наркотического действия азота необходимо:
не превышать установленные Правилами глубины погружения водолазов;
при планировании погружений под воду руководствоваться данными об индивидуальной чувствительности к азотному наркозу;
соблюдать режимы тренировок водолазного и медицинского состава к наркотическому действию азота в барокамерах (п. 3.2 настоящей части Правил).
14. Утопление
14.1. Утопление - это патологическое состояние, наступающее вследствие поступления в дыхательные пути воды или ларингоспазма (рефлекторного смыкания голосовых связок гортани).
14.2. Причины утопления:
в вентилируемом снаряжении - это нарушение герметичности и целостности водолазной рубахи в верхней ее части, иллюминаторов и шлема, неисправность травящего клапана шлема;
в снаряжении с открытой схемой дыхания - разрыв трубок вдоха и выдоха или мембраны дыхательного автомата, неисправность клапана выдоха, выпадение загубника изо рта;
в снаряжении с замкнутой или полузамкнутой схемой дыхания - разрыв трубок вдоха и выдоха, дыхательного мешка, выпадение загубника изо рта, ошибочное переключение крана клапанной коробки на «воздух».
В зависимости от механизма развития заболевания различаются три основных типа утопления (истинный, асфиксический и синкопальный).
Истинный («синий») тип утопления возникает при поступлении в легкие воды, которая блокирует функцию дыхания, меняет электролитный состав крови и разрушает эритроциты, что приводит к быстрому угасанию основных функций организма.
Асфиксический тип утопления возникает при раздражении водой голосовых связок гортани, которые плотно смыкаются. В результате наступает кислородное голодание, накопление углекислого газа и продуктов обмена веществ в организме. При асфиксическом типе утопления вода в легкие не поступает.
Синкопальный («белый») тип утопления возникает в результате стрессовой реакции (испуг) во время нахождения пострадавшего в воде. В результате происходит рефлекторная остановка дыхания и сердца.
14.3. Условия, способствующие возникновению утопления:
нарушение инструкций по эксплуатации водолазной техники;
возникновение под водой специфического или неспецифического водолазного заболевания.
14.4. Признаками утопления являются: отсутствие дыхания и потеря сознания, бледный или синюшный цвет кожи, пенистая розовая жидкость изо рта и носа, отсутствие реакции глаза на раздражение роговицы и зрачка на свет, выраженное напряжение жевательных мышц, слабое сердцебиение или остановка сердца. Пульс может определяться только на сонных артериях. Отсутствие пульса не означает, что пострадавший находится в состоянии биологической (необратимой) смерти.
14.5. Диагностика типа утопления, как правило, затруднена, поэтому не следует тратить время на уточнение диагноза и причин асфиксии, а срочно приступать к реанимационным мероприятиям. Это правило не распространяется на случаи с отчетливыми внешними признаками биологической смерти (трупные пятна, окоченение мышц).
14.6. Первая медицинская помощь:
пострадавшего поднять на поверхность в соответствии с требованиями п. 4.2.2 настоящей части Правил;
освободить водолаза от снаряжения;
очистить ротовую полость от слизи, мокроты и рвотных масс пальцем, завернутым в салфетку;
приступить к искусственной вентиляции легких и непрямому массажу сердца (приложение 14);
для обеспечения свободной проходимости верхних дыхательных путей ввести (при необходимости) воздуховод и продолжать искусственную вентиляцию легких;
принять меры к согреванию организма (укрыть одеялом, обложить теплыми грелками).
Если водолаз нуждается в декомпрессии или в лечебной рекомпрессии, то все мероприятия по оказанию медицинской помощи проводятся в барокамере под давлением.
14.7. Первая врачебная помощь:
при непроходимости верхних дыхательных путей (сильный ларингоспазм) необходима коникотомия или трахеостомия (приложение 17);
при отсутствии сердечных сокращений провести медикаментозную стимуляцию сердца, для чего внутрисердечно ввести адреналин (0,1 % - 1 мл), хлористый кальций (10 % - 5 мл) и раствор глюкозы (40 % - 15 мл), как указано в приложении 16;
продолжать непрямой массаж сердца, вводя каждые 5 мин названные лекарственные вещества внутривенно;
при появлении сердечной деятельности и дыхания необходима симптоматическая трансфузионная терапия, которую нужно проводить под контролем гемодинамики и диуреза, для чего измерять артериальное давление, частоту пульса и дыхания каждые 15 мин и определять скорость выделения мочи, которая должна быть не менее 30 - 40 мл/ч. С этой целью в мочевой пузырь вводится катетер.
Для нормализации работы сердечно-сосудистой системы ввести строфантин (0,05 % - 0,5 мл) или коргликон (0,06 % - 1 мл) в растворе глюкозы (25 % - 10 мл) внутривенно медленно;
для нормализации дыхания - этимизол (1,5 % - 3 мл) внутримышечно или раствор бемегрида (0,5 % - 10 мл) внутривенно;
для восстановления объема циркулирующей крови, подъема артериального давления и улучшения тонуса миокарда - полиглюкин 400 мл или желатиноль 450 мл с норадреналином (0,2 % - 2 мл) или мезатоном (1 % - 2 мл) внутривенно капельно;
для уменьшения отека легких, для профилактики и лечения отека мозга и в целях разгрузки малого круга кровообращения при стабилизации артериального давления - пентамин (5 % - 1 мл) и лазикс (1 % - 2 мл) в 400 мл полиглюкина внутривенно капельно, преднизолона 60 мл или кортизона ацетата 150 мг в растворе хлористого натрия (0,9 % - 50 мл) внутривенно медленно;
для профилактики воспаления легких необходимо парентерально применить антибиотики широкого спектра действия.
14.8. Квалифицированная и специализированная помощь оказывается водолазным врачом или врачом специализированного отделения стационара с применением метода оксигенобаротерапии (п. 4 приложения 2) и аппаратов искусственного дыхания.
14.9. Наиболее частое и серьезное осложнение при утоплении - синдром «вторичного утопления», который может возникнуть через 1 - 2 дня. Он проявляется в виде прогрессирующего альвеолярного отека.
14.10. Для предупреждения утопления необходимо соблюдать меры предосторожности, исключающие попадание воды в дыхательные пути и легкие водолаза. Для этого:
тщательно проводить рабочую проверку снаряжения перед спуском;
при повреждении снаряжения или возникновении начальных симптомов любого заболевания под водой принимать меры к подъему водолаза на поверхность.
15. Переохлаждение
15.1. Переохлаждение - это патологический процесс, обусловленный избыточной отдачей тепла организмом человека и характеризующийся понижением температуры внутренних органов и тканей, что приводит к нарушению биохимических процессов, снижению содержания кислорода в тканях.
15.2. Переохлаждение у водолазов может возникнуть как во время пребывания под водой, так и при декомпрессии в барокамере, что зависит от теплоизолирующих свойств одежды, температуры воды и воздуха, времени пребывания под водой, оснащения и исправности работы средств обогрева в барокамере. Переохлаждение водолазов наступает особенно быстро, если в подрубашечное и подгидрокомбинезонное пространство проникает вода.
Механизм переохлаждения заключается в разбалансировании в организме теплопродукции и теплоотдачи с преобладанием последнего процесса.
15.3. Условиями, способствующими возникновению переохлаждения, являются:
повышенное содержание углекислого газа во вдыхаемой газовой смеси;
кислородное голодание.
15.4. По клиническим признакам переохлаждение делится на три степени:
легкую (без понижения температуры тела);
среднюю (с понижением температуры до 34 - 35 °С);
тяжелую (с понижением температуры тела ниже 34 °С).
Для легкой степени характерно появление озноба, мышечной дрожи, частых позывов к мочеиспусканию, слабости, головной боли, головокружения. Отмечаются синюшность носа, ушных раковин, «гусиная кожа», мелкое дрожание губ и нижней челюсти, нечеткое произношение звуков, редкое дыхание, возможны судороги икроножных мышц и незначительные нарушения психики. Пострадавшие сохраняют способность к самостоятельному передвижению.
Для средней степени характерно усиление перечисленных симптомов, а также появление сонливости и боли в мышцах и суставах. Отмечаются осиплость голоса, зевота, урежение дыхания, значительное замедление пульса и понижение артериального давления, непроизвольное мочеиспускание, помрачение сознания. Утрачивается способность к самостоятельному передвижению.
Для тяжелой степени характерны резкая синюшность кожи и слизистых, отек лица, кистей и стоп, еще более замедленное дыхание, мучительная зевота, выраженные судороги, окоченение мышц, потеря сознания. Смерть человека от переохлаждения наступает при снижении температуры тела до 22 - 26 °С.
15.5. При диагностике решающее значение имеют причины, приведшие к заболеванию, и признаки, характерные для переохлаждения.
15.6. Первая медицинская помощь:
при первых признаках переохлаждения принять меры к подъему водолаза; поместить пострадавшего в теплое помещение или барокамеру, обеспечить обогрев барокамеры; пострадавшего растереть, переодеть в сухое белье, дать сладкий чай или кофе; водолаза обложить теплыми грелками, при этом в первую очередь необходимо согревать область сердца, печени, почек и затылка (не допускать при этом ожогов).
Если переохлаждение наступило при водолазном спуске, не требующем декомпрессии, для согревания организма используют душ или ванну с температурой воды плюс 38 - 42 °С и осторожно растирают кожу мягкими мочалками или руками. Во избежание перегревания организма необходим контроль за температурой тела;
при отсутствии дыхания и сердцебиения немедленно приступить к искусственной вентиляции легких и непрямому массажу сердца (приложение 14), принимая одновременно указанные выше меры по обогреванию пострадавшего.
15.7. При оказании первой врачебной помощи продолжить реанимационные мероприятия и произвести симптоматическую терапию:
для предупреждения гипогликемической комы ввести внутривенно раствор глюкозы (40 % - 100 мл), подогретый до 35 - 40 °С;
для стимуляции сердечной деятельности - строфантин (0,05 % - 0,5 мл) или коргликон (0,06 % - 1 мл) в растворе глюкозы (25 % - 10 мл) внутривенно медленно, сульфокамфокаин (10 % - 2 мл) внутримышечно;
при ослаблении дыхания - этимизол (1,5 % - 3 мл) внутримышечно;
для профилактики пневмонии - антибиотики.
15.8. Квалифицированная и специализированная помощь оказывается соответствующими врачами-специалистами в условиях стационара.
15.9. Осложнения после перенесенного переохлаждения могут возникнуть со стороны следующих систем организма:
нервной системы (нарушения памяти, бредовые состояния, невриты и радикулиты);
дыхательной системы (бронхиты, пневмонии);
сердечно-сосудистой системы (миокардиты);
системы крови (холодовой гемолиз на 2-й и 3-й день заболевания, который проявляется желтухой);
выделительной системы (циститы, нефриты).
15.10. Для предупреждения переохлаждения водолазов необходимо:
тщательно проверять герметичность снаряжения;
контролировать исправность систем обогрева барокамеры;
строго соблюдать инструкции по эксплуатации средств активной тепловой защиты;
надевать необходимые средства пассивной тепловой защиты и следить за продолжительностью работы в воде в зависимости от ее температуры (табл. 3 и 4).
Таблица 3
Допустимое время пребывания в воде в водолазной рубахе и гидрокомбинезоне (гидрокостюме)
|
1 - 3 |
4 - 6 |
7 - 9 |
10 - 12 |
13 - 15 |
16 - 18 |
|
|
Допустимое время, ч |
1 |
1,5 |
2 |
3,5 |
4 |
5 |
|
Необходимый перерыв между спусками не менее, ч |
4 |
3 |
24 |
|||
Примечание. При выполнении водолазных работ в водолазной рубахе или гидрокомбинезоне (гидрокостюме) надевать следующие средства пассивной тепловой защиты:
рабочий костюм - при температуре воды выше плюс 20 °С при использовании гидрокомбинезона или гидрокостюма «сухого» типа;
рабочий костюм - при температуре воды более плюс 15 °С при использовании водолазной рубахи вентилируемого снаряжения;
один комплект шерстяного водолазного белья - при температуре воды менее плюс 20 °С при использовании гидрокомбинезона или гидрокостюма «сухого» типа;
один комплект шерстяного водолазного белья, рабочий костюм, меховые носки и чулки - при температуре воды от плюс 5 до плюс 15 °С при использовании водолазной рубахи вентилируемого снаряжения;
два комплекта шерстяного водолазного белья, рабочий костюм, меховые носки и чулки - при температуре воды ниже плюс 5 °С или при температуре воздуха ниже 0 °С, а также при спусках на глубины более 45 м при использовании водолазной рубахи вентилируемого снаряжения.
Таблица 4
Допустимое время пребывания в воде без водолазной рубахи и гидрокомбинезона (гидрокостюма)
|
Температура воды, °С |
28 |
25 |
22 |
19 |
18 и ниже |
|
Допустимое время, ч |
4 |
2 |
1 |
0,5 |
Спуски не разрешаются |
|
Необходимый перерыв между спусками не менее, ч |
0,5 |
1 |
1 |
1,5 |
|
16. Перегревание
16.1. Перегревание - это патологический процесс, развивающийся вследствие превышения теплообразования над теплоотдачей организма и характеризующийся накоплением тепла и повышением температуры внутренних органов и тканей.
16.2. Причинами перегревания у водолазов могут быть:
несоблюдение допустимого времени пребывания водолазов в снаряжении на поверхности в жаркое время года;
длительное нахождение в воде с температурой плюс 27 - 30 °С и более;
проведение декомпрессии в барокамере, не защищенной от солнечной радиации.
Механизм перегревания заключается в том, что повышенная температура тела стимулирует обмен веществ, при этом существенно нарушается терморегуляция и происходит разбалансирование основных функций организма.
16.3. Условия, способствующие возникновению заболевания:
тяжелая физическая работа;
повышенное содержание углекислого газа во вдыхаемой газовой смеси.
16.4. По клиническим признакам перегревание делится на три степени тяжести: легкую (с повышением температуры тела и подмышечной области до 37 - 38 °С); среднюю (до 39 - 40 °С); тяжелую (выше 40 °С).
Для легкой степени характерно появление слабости, головной боли, головокружения, жажды, раздражительности, тошноты. Отмечаются влажность и покраснение кожи, снижение тонуса мышц, учащение пульса и дыхания.
Для средней степени характерны усиление перечисленных симптомов, появление сонливости, шума в ушах и мелькания в глазах, боли за грудиной, рвоты и поноса. Отмечаются синюшность кожи и слизистых, учащение пульса, понижение артериального давления, частое и поверхностное дыхание, расстройство речи, помрачение сознания.
Для тяжелой степени характерны прогрессирование патологических явлений и потеря сознания (тепловой удар). Отмечаются синюшность губ, сухость и бледность кожи, запавшие глаза, заостренный нос, ввалившиеся щеки, рвота, судороги, непроизвольное мочеиспускание. Пульс 130 - 140 ударов в минуту. Артериальное давление резко понижено. В некоторых случаях наступает паралич конечностей.
При температуре тела выше 41 °С происходит остановка дыхания и сердечной деятельности.
16.5. При диагностике решающее значение имеют причины, приведшие к заболеванию, и признаки, характерные для перегревания.
16.6. Первая медицинская помощь:
пострадавшего немедленно вывести из условий, вызывающих перегревание;
снять водолазное снаряжение и поместить больного в прохладное место;
если больной в сознании, то напоить его прохладной водой;
обдуть водолаза струей свежего воздуха или обрызгать холодной водой, особенно голову и грудную клетку в области сердца;
дать пострадавшему 1 таблетку анальгина, 1 таблетку экстракта валерианы;
поднести к носу тампон, смоченный нашатырным спиртом, и протереть этим тампоном кожу и височной области;
при отсутствии дыхания и сердцебиения делать искусственную вентиляцию легких и непрямой массаж сердца (приложение 14).
Если водолаз нуждается в декомпрессии, то все эти мероприятия проводятся в барокамере.
16.7. При оказании первой врачебной помощи необходимо продолжить реанимационные мероприятия и провести симптоматическую терапию:
для стимуляции сердечной деятельности ввести строфантин (0,05 % - 0,5 мл) или коргликон (0,06 % - 1 мл) в растворе глюкозы (25 % - 10 мл) внутривенно медленно, сульфокамфокаин (10 % - 2 мл) внутримышечно, кофеин (10 % - 1 мл) и кордиамин (1 мл) подкожно;
при ослаблении дыхания ввести этимизол (1,5 % - 3 мл) внутримышечно;
при помрачении сознания с двигательным беспокойством - аминазин (2,5 % - 1 мл), димедрол (1 % - 1 мл) и промедол (2 % - 1 мл) в одном шприце внутримышечно;
для дезинтоксикации организма ввести аскорбиновую кислоту (5 % - 6 мл) и глюкозу (40 % - 30 мл) внутривенно.
16.8. Квалифицированная и специализированная помощь оказывается в условиях стационара.
16.9. Осложнениями перегревания могут быть длительное лихорадочное состояние и нервно-психические расстройства.
16.10. Для предупреждения перегревания водолазов необходимо:
при спусках и воду с температурой выше плюс 27 °С контролировать состояние водолаза, работающего под водой, ориентируясь на его теплоощущения. Продолжительность работы в этих условиях определяет водолазный врач;
в период одевания и подготовки к спуску (особенно в жаркую погоду) применять специальные тенты для защиты водолазов от действия солнечных лучей, периодически вентилировать подрубашечное и подгидрокомбинезонное пространство;
при спусках в барокамере, не защищенной от солнечной радиации, в жаркую погоду поливать ее водой;
ограничивать время пребывания водолазов в снаряжении на поверхности в зависимости от температуры воздуха (табл. 5).
Таблица 5
Допустимое время пребывания водолазов в снаряжении на поверхности при различной температуре воздуха
|
15 |
19 |
20 - 24 |
25 - 29 |
30 |
34 |
|
|
Допустимое время, ч |
5 |
3 |
2 |
1 |
1/2 |
1/6 |
17. Отравления и травмы, вызываемые опасными морскими животными
17.1. Отравление и травмы, вызываемые ядовитыми и хищными морскими животными, представляют угрозу для здоровья и жизни водолазов, погружающихся в морских условиях. Морские животные могут отравить, ранить и даже убить человека.
17.2. Причиной отравлений являются ядовитые уколы и укусы, которые могут нанести морские животные: медузы (рис. 2), моллюски, морские ежи, кораллы, морские звезды, морские змеи (рис. 3) и некоторые ядовитые рыбы (рис. 4).
Рис. 2. Ядовитые медузы:
1 - физалия «португальский кораблик»; 2 - кубомедуза «морская оса»
Рис. 3. Опасные моллюски, коралловые полипы и морские змеи:
1 - теребра; 2 - осьминог австралийский; 3 - конус с высунутым шипом; 4 - актиния анемон; 5 - пеламида двуцветная
Рис. 4. Рыбы с ядовитыми шипами:
1 - крылатка; 2 - талассофрина; 3 - зиган; 4 - камень-рыба; 5 - морской дракончик; 6 - рыба-хирург
Глубокие раны и тяжелые травмы могут нанести при нападении морские хищники: акулы, барракуды, мурены, касатки и др. (рис. 5, 6).
Рис. 5. Акулы:
1 - большая белая; 2 - мако; 3 - тигровая; 4 - песчаная; 5 - морская лисица; 6 - молот; 7 - серая; 8 - голубая
Рис. 6. Хищные и электроопасные рыбы, хищные млекопитающие:
1 - барракуда; 2 - мурена; 3 - электрический скат; 4 - касатка
Электрическим током могут поразить при контакте электрические скаты (см. рис. 6).
Причиной пищевого отравления морскими животными является употребление в пищу икры, молок, печени и мяса ядовитых рыб (рис. 7). В некоторых случаях съедобные моллюски становятся ядовитыми в результате их бактериального или токсического заражения из окружающей среды.
Рис. 7. Рыбы с ядовитым мясом:
1 - спинорог; 2 - комефорус; 3 - корапр; 4 - кузовок; 5 - богар; 6 - фугу; 7 - еж-рыба; 8 - спинорог косматый
Механизм отравления ядом заключается и том, что сложные по составу сильнодействующие яды нарушают нормальные биохимические процессы и жизненно важные функции организма. На месте поражения развивается воспалительная реакция с последующим изъязвлением и омертвением лимфатических желез.
В каждом отдельном случае механизм нарушений определяется токсическими свойствами введенного яда. Так, например, яд медуз, морских ежей, колючего сома и змей оказывает нервно-паралитическое действие, яд рыбы снэк и осьминогов угнетает свертывающую систему крови и т.д.
Крупные морские хищники (акулы и др.) могут наносить обширные глубокие раны (нередко с отрывом конечности).
Электрический скат может нанести сильный удар электрическим током напряжением до 300 В. Поражение организма протекает по механизму электротравмы с нарушением сердечной деятельности и дыхания.
Отравление пищей, приготовленной из ядовитых морских животных, развивается по механизму желудочно-кишечных расстройств с аллергическими и нервно-паралитическими проявлениями.
17.3. Условиями, способствующими отравлению и получению травм, являются:
скопление опасных морских животных в месте проведения водолазных спусков;
цвет и запах снаряжения, привлекающие опасных животных;
определенные сезоны года и время суток, когда некоторые виды животных особенно опасны;
плохая видимость под водой;
нарушение правил приготовления пищи из морских животных.
17.4. Признаками поражения опасными морскими животными являются:
быстрое появление сильной жгучей боли, покраснение и отек кожи в месте соприкосновения с ядовитыми животными;
наличие обломков ядовитых игл и шипов, остающихся в ранах при уколах морских ежей, звезд и моллюсков, которые вызывают местную воспалительную реакцию кожи;
длительно кровоточащие ранки при укусах осьминогов;
появление через несколько минут, иногда сразу головной боли, дрожи, головокружения, общей слабости, тошноты, рвоты, обморочного состояния, поноса, судорог, параличей, расстройств дыхания и сердечной деятельности при укусах змей. Возможно падение артериального давления, наступление шока и смерти.
После поражения медузами смерть может наступить через 30 - 60 мин, при поражении ядовитыми моллюсками - через несколько часов, а после укуса змеи - в течение первых суток.
Признаки поражения морскими хищниками (акулами и др.) - обширные и глубокие ранения, которые могут сопровождаться травматическим шоком.
Поражения электрическим скатом может быть местным и общим. Местное поражение электрическим скатом напоминает удар тупым ножом, вызывает красные пятна на коже и ощущение слабой боли в месте удара. При легком поражении возникают заторможенность, испуг.
При тяжелом поражении электрическим скатом появляются общая слабость, головокружение, нарушение сердечной деятельности и дыхания, возможна потеря сознания, кратковременная остановка сердца, дыхания и шоковое состояние.
Признаки отравления при употреблении в пищу ядовитых морских животных появляются через 10 - 12 ч: тошнота, рвота, понос. Отмечаются покраснение и отек кожи, мелкая кожная сыпь, зуд кожи. Наблюдается головная боль, головокружение, развиваются параличи различных мышц. Иногда отравления могут заканчиваться смертью.
При отравлении печенью, икрой, молоками и мясом ядовитых рыб, например фугу, через 10 - 15 мин после еды появляются зуд губ и языка, онемение конечностей, расстройство координации движений, обильное слюноотделение, мышечная слабость. Смерть может наступить в течение суток от удушья.
17.5. Диагноз ставится на основании характерных признаков поражения, а также определения вида морского животного, которое нанесли поражение водолазу.
17.6. При оказании первой медицинской помощи следует исходить из характера поражения. Как правило, следует поднять водолаза на поверхность и освободить от снаряжения.
При поражении ядовитыми животными:
осторожно удалить вонзившиеся в кожу обломки игл, колючек, шипов, убрать обрывки щупалец и стрекательных нитей;
отсосать яд из ранки в течение 5 - 10 мин (можно через марлевую повязку), массируя окружающие ткани по направлению к месту ранения;
пораженный участок ножи промыть 3 %-ным раствором перекиси водорода, протереть спиртом, обработать олазолем и наложить асептическую повязку;
на пораженный участок наложить согревающий компресс;
обеспечить неподвижность пораженной конечности наложением шины (приложение 18), удерживать конечность в приподнятом положении;
для обезболивания с целью предупреждения травматического шока дать пострадавшему 2 таблетки анальгина по 0,5 г, 1 таблетку экстракта валерианы 0,02 г;
давать обильное горячее питье в виде чая и кофе, тепло укутать пострадавшего.
При поражении крупными морскими хищниками действовать в соответствии с требованиями п. 20.6.
При поражении электрическим скатом действовать в соответствии с требованиями п. 21.6.
При отравлении икрой, молоками, печенью и мясом морских животных:
немедленно очистить желудок обильным питьем - 10 - 12 л соленой воды (1 столовая ложка соли на 1 л воды) с последующим вызыванием рвоты;
закутать пострадавшего в теплое одеяло и согреть грелками;
давать пить горячие щелочные воды до 3 - 5 л в сутки;
в случае остановки дыхания и сердцебиения производить искусственное дыхание и непрямой массаж сердца (приложение 14).
17.7. Первая врачебная помощь оказывается в соответствии с условиями и характером поражения.
В случае поражения, вызванного ядовитыми морскими животными, необходимо:
при сильных болях инфильтрировать ткани вокруг области поражения 0,25 %-ным раствором новокаина;
при рваных ранах произвести их хирургическую обработку;
против яда морских змей и бородавчаток ввести соответствующую антитоксическую сыворотку, действуя по инструкции, приложенной к ампуле с сывороткой.
Для предупреждения сывороточной болезни ввести адреналин (0,1 % - 1 мл) подкожно, глюконат кальция (10 % - 10 мл) внутривенно, кортизон (2,5 % - 10 мл) или преднизолон (30 мг - 1 мл) внутримышечно, димедрол (1 % - 1 мл) внутримышечно;
с целью уменьшения интоксикации внести до 1000 мл физиологического раствора и такое же количество 5 %-ного раствора глюкозы внутривенно капельно; одновременно для дегидратации - лазикс (1 %-ный раствор - 1 мл) внутривенно.
При поражении крупными морскими хищниками действовать в соответствии с требованиями п. 20.7.
17.8. Квалифицированная и специализированная помощь при тяжелых отравлениях и травмах оказывается в стационаре.
Транспортировку пораженных осуществлять в лежачем положении в сопровождении лица, допущенного к медицинскому обеспечению водолазов.
17.9. После поражения ядовитыми и хищными морскими животными могут возникнуть следующие осложнения:
вторичная раневая инфекция в виде абсцесса (ограниченного гнойника), флегмоны (гнойного воспаления тканей), гангрены (омертвения тканей), сепсиса (заражения крови);
нарушение памяти и бредовые состояния.
17.10. Для предупреждения поражения морскими животными в опасных районах необходимо руководствоваться требованиями п. 3.15 части I Правил.
Кроме того:
погружаться только в гидрокостюме или тренировочном трикотажном костюме и перчатках;
во время работы не допускать выбрасывания мусора и пищевых отходов за борт;
знать, что любая акула длиной более 1,2 м представляет опасность для водолаза;
не употреблять в пищу икру, молоки и печень рыб, которые потенциально ядовиты для человека;
хорошо промывать моллюсков перед варкой и использовать для питания только их мышцы.
18. Химические ожоги и отравления поглотительными и регенеративными веществами
18.1. Ожоги и отравления поглотительными и регенеративными веществами - это патологический процесс, обусловленный прижигающим действием щелочи.
18.2. Ожоги и отравления щелочами у водолазов могут возникать под водой при использовании аппаратов с замкнутой и полузамкнутой схемами дыхания, а также на поверхности при работе с поглотительными и регенеративными веществами. Причины ожогов и отравлений:
во время пребывания водолаза под водой при негерметичности соединений аппарата, нарушений целостности гофрированных трубок, дыхательного мешка или регенеративного патрона возможно поступление воды в регенеративный патрон. Образующиеся при этом газовая эмульсия и раствор щелочи могут попасть в дыхательные пути, на кожу, в пищевод и желудок;
в результате несоблюдения правил техники безопасности при зарядке регенеративных патронов, просеивании или уничтожении регенеративных веществ возможно попадание их на открытые участки кожи, слизистые оболочки глаз, в верхние дыхательные пути.
Механизм прижигающего действия щелочей обусловлен их химической активностью и экзотермическим характером реакций с тканями организма.
18.3. Условие, способствующее возникновению заболевания, - неправильное использование средств защиты.
18.4. Признаки заболевания зависят от количества вещества, попавшего в организм или на покровы тела.
Ожоги и отравления щелочами по тяжести делятся на легкие и тяжелые.
Легкие поражения возникают при попадании на кожу и слизистые оболочки небольших количеств вещества; характерно появление чувства жжения в области пораженного участка, кашля, боли за грудиной, ощущения металлического вкуса во рту.
Тяжелые поражения развиваются при попадании больших количеств вещества, газовой эмульсии или раствора щелочи внутрь организма. При этом может наступить потеря сознания с острой дыхательной недостаточностью. В некоторых случаях развивается механическая асфиксия (удушье) из-за отека гортани вследствие ожога. Возможен смертельный исход.
Тяжелые отравления возникают, как правило, в период пребывания водолаза под водой, что оказывает существенное влияние на исход заболевания.
18.5. Постановка диагноза не затруднена, так как ожоги и отравления обусловлены непосредственным воздействием веществ на организм.
18.6. Первая медицинская помощь:
поднять водолаза на поверхность;
струей воды длительно (около 1 ч) промывать пораженные участки кожи и слизистых оболочек;
оросить промытые участки поражения левовинизолем;
дать пострадавшему по 1 таблетке анальгина, экстракта валерианы и валидола;
наложить стерильную повязку на пораженный участок кожи.
18.7. Первая врачебная помощь:
при отеке гортани и остановке дыхания провести коникотомию, либо трахеостомию (приложение 17);
при проведении симптоматической терапии использовать следующие медикаменты:
для предотвращения болевого шока внести промедол (2 % - 1 мл);
для нормализации работы сердечно-сосудистой системы ввести строфантин (0,05 % - 0,5 мл) или коргликон (0,06 % - 1 мл) в растворе глюкозы (25 % - 10 мл) внутривенно медленно;
при ослаблении дыхания внести этимизол (1,5 % - 3 мл) внутримышечно;
для предупреждения отека легких необходимо ввести преднизолон 60 мг или кортизона ацетат 150 мг в растворе хлористого натрия (0,9 % - 50 мл) внутривенно медленно;
для профилактики воспаления легких, инфекционных поражений кожи и слизистых назначить антибиотики широкого спектра действия.
18.8. Квалифицированная и специализированная помощь оказывается в ожоговых отделениях стационаров.
18.9. Осложнения: хронические бронхиты и пневмонии; рубцы и контрактуры пораженных участков кожи; сужение пищевода; снижение или потеря зрения; отравление кислородом.
18.10. Предупреждение ожогов и отравлений:
при работе на поверхности с поглотительными и регенеративными веществами пользоваться резиновыми перчатками, защитными очками, респиратором или противогазом;
тщательно проводить рабочую проверку снаряжения в целях исключения возможности попадания воды в регенеративный патрон.
19. Отравление нефтепродуктами
19.1. Отравление нефтепродуктами - это патологическое состояние, возникающее в результате воздействия на организм нефти, углеводородов и сернистых соединений, содержащихся в природном газе.
19.2. Причинами отравления организма являются:
нарушение правил техники безопасности и личной гигиены во время погружений в условиях загрязнения акватории нефтепродуктами;
загрязнение воздуха, подаваемого водолазу, нефтепродуктами;
загрязнение снаряжения, одежды и поверхности тела нефтепродуктами;
попадание нефти, природного газа в дыхательную среду шлюзовой наблюдательной камеры из окружающей водной среды или с загрязненным снаряжением.
Механизм токсического действия нефтепродуктов заключается в том, что, проникая в организм, они оказывают местное, рефлекторное и общетоксическое действие, угнетая ферменты тканевого дыхания. При этом в тканях организма возникает кислородная недостаточность, в результате чего поражается центральная нервная система.
19.3. Условиями, способствующими возникновению отравления, являются:
физическая нагрузка;
повышенное содержание во вдыхаемом воздухе углекислого газа и вредных веществ, а также высокое парциальное давление азота; переохлаждение или перегревание организма.
19.4. Признаками острого отравления нефтепродуктами являются:
раздражение слизистых оболочек глаз, носа и гортани;
воспаление кожи, волосяных мешочков, экзематизация кожи;
общее возбуждение, которое постепенно сменяется вялостью;
снижение артериального давления, замедление частоты сердечных сокращений;
неустойчивая походка, помрачение и потеря сознания.
По тяжести отравление нефтепродуктами делится на три степени: легкую (без потери сознания); среднюю (с помрачением сознания); тяжелую (с потерей сознания).
19.5. При диагностике отравления решающее значение имеют факт загрязнения нефтью окружающей воздушной и водной среды в месте проведения водолазных работ, наличие газовых выбросов, а также признаки, характерные для отравления нефтепродуктами.
19.6. Первая медицинская помощь:
поднять водолаза на поверхность и удалить его из атмосферы загрязненной нефтепродуктами;
освободить водолаза от загрязненного снаряжения и одежды;
обмыть загрязненные участки тела водой с мылом, слизистую глаз промыть 2 %-ным раствором питьевой соды;
при легкой и средней степенях отравления дать пострадавшему дышать кислородом из ингалятора или кислородной подушки, согреть, напоить горячим чаем или кофе;
при тяжелой степени отравления в случае остановки дыхания и сердечной деятельности проводить искусственную вентиляцию легких и непрямой массаж сердца (приложение 14); до прибытия врача начать лечение методом оксигенобаротерапии, продолжая реанимационные мероприятия в барокамере; оксигенобаротерапию проводить согласно требованиям п. 4 приложения 2.
19.7. Первая врачебная помощь осуществляется аналогично помощи при отравлении вредными веществами (п. 9.7 приложения 13).
19.8. Квалифицированная и специализированная помощь состоит из проведения оксигенобаротерапии (п. 4 приложения 2), симптоматического лечения и реанимационных мероприятий (п. 9.8 приложения 13).
19.9. Осложнения после отравления нефтепродуктами такие же, как и при отравлении вредными веществами (п. 9.9 приложения 13).
19.10. Для предупреждения отравления нефтепродуктами и природным газом следует:
соблюдать правила техники безопасности и гигиены труда при водолазных спусках в загрязненных нефтью акваториях;
соблюдать правила забора воздуха для дыхания водолазов;
засыпать опилками или песком пролитые на палубу или в шлюзово-наблюдательной камере нефтепродукты, после чего поверхности обрабатывать керосином, который также с помощью опилок собирать и сжигать в специальном месте;
не допускать хранения в жилых помещениях снаряжения и спецодежды, загрязненных нефтепродуктами.
20. Травматический шок
20.1. Травматический шок - это угрожающее жизни состояние, обусловленное тяжелой механической травмой и характеризующееся прогрессирующим нарушением деятельности всех систем организма.
20.2. Причинами травматического шока являются тяжелые закрытые и открытые переломы, травмы внутренних органов, обширные раны, сильное кровотечение.
В основе механизма развития травматического шока лежит сильное возбуждение центральной нервной системы, сменяющееся выраженным торможением. Это приводит к тяжелому расстройству кровообращения, дыхания, обмена веществ, функций желез внутренней секреции и других систем организма, что, в свою очередь, резко ухудшает состояние всего организма.
20.3. Условиями, способствующими возникновению шока, являются:
переохлаждение или перегревание организма;
пониженное парциальное давление кислорода и повышенное содержание углекислого газа во вдыхаемом воздухе;
индивидуальная неустойчивость водолаза к травматическому повреждению.
20.4. Признаки травматического шока проявляются в зависимости от фазы его развития. Различают фазу возбуждения и фазу торможения.
Характерными для фазы возбуждения являются удовлетворительное состояние, несмотря на боль в месте повреждения, и кратковременная эйфория (приподнятое настроение), которые быстро сменяются фазой торможения (угнетенностью).
При фазе торможения наблюдаются бледность кожных покровов, холодный пот, расширение зрачков, учащение дыхания, пульс 100 - 120 ударов в минуту; максимальное артериальное давление падает до 80 - 60 мм рт. ст. У пострадавшего могут наблюдаться рвота, жажда, лицо становится бледным; губы, мочки ушей и кончики пальцев синеют, может быть потеря сознания.
20.5. Диагноз шока ставится на основании оценки условий получения травмы, тяжести повреждения и характерного состояния пострадавшего. Шок следует отличать от обморока, который наступает при отсутствии механической травмы и всегда протекает с потерей сознания.
20.6. При первой медицинской помощи, которая должна быть оказана в соответствии с условиями возникновения и характером повреждений, необходимо:
прекратить травмирующее механическое повреждение;
поднять водолаза на поверхность и освободить его от снаряжения;
обеспечить свободное дыхание, исключить западание языка, выдвинув нижнюю челюсть вперед;
провести при необходимости искусственное дыхание и непрямой массаж сердца (приложение 14);
при сильной кровопотере произвести временную остановку кровотечения (приложение 15);
наложить стерильные повязки на раны;
при необходимости произвести транспортную иммобилизацию поврежденных частей тела (приложение 18);
с целью обезболивания дать пострадавшему 2 таблетки анальгина по 0,5 г, 1 таблетку экстракта валерианы 0,02 г;
согреть пострадавшего, дать горячий чай, кофе, подсоленную воду;
положить лед («пузырь» с холодной водой) и умеренную тяжесть на область поврежденного органа брюшной полости.
20.7. Первая врачебная помощь должна выполняться в соответствии с характером повреждения:
для обезболивания цвести морфин (1 % - 2 мл) подкожно;
сделать блокаду мест переломов 0,5 %-ным раствором новокаина;
при необходимости продолжить реанимационные мероприятия;
при продолжающемся кровотечении наложить кровоостанавливающие зажимы на сосуды в ране, применить антисептическую губку с антибиотиками широкого спектра действия;
при острой задержке мочи произвести катетеризацию или пункцию мочевого пузыря;
при подозрении на повреждение органов брюшной полости ввести назогастральный зонд для эвакуации содержимого желудка;
при неглубоких резаных ранах мягких тканей наложить швы;
при помрачении сознания и двигательном беспокойстве ввести аминазин (2,5 % - 1 мл), димедрол (1 % - 1 мл) и промедол (2 % - 1 мл) в одном шприце внутримышечно;
при ослаблении дыхания ввести этимизол (1,5 % - 3 мл) внутримышечно;
при напряженном пневмотораксе сделать пункцию плевральной полости в седьмом межреберье по заднеподмышечной линии иглой с лепестковым клапаном;
при открытом пневмотораксе наложить окклюзионную повязку на рану;
при повреждении костей конечностей и позвоночника проверить качество повязок, транспортной иммобилизации и, если требуется, исправить их;
для стимуляции сердечной деятельности внести коргликон (0,06 % - 1 мл) в растворе глюкозы (25 % - 10 мл) внутривенно медленно, сульфокамфокаин (10 % - 2 мл) внутримышечно;
для дегидратации внести лазикс (1 % - 2 мл) и преднизолон (30 мг - 1 мл) в растворе глюкозы (25 % - 10 мл) в одном шприце внутривенно;
для предупреждения шока ввести противошоковый раствор (500 мл) внутривенно капельно;
для замещения кровопотери ввести полиглюкин (1 л) и хлористый натрий (0,9 % - 1 л) внутривенно медленно под контролем величины мочетока.
20.8. Для оказания квалифицированной и специализированной хирургической помощи пострадавший должен быть направлен на стационарное лечение в сопровождении лица, допущенного к медицинскому обеспечению водолазов.
20.9. Осложнения травматического шока обусловлены характером механической травмы и могут быть самыми различными. Для предупреждения инфекционных осложнений начать антибактериальную терапию антибиотиками широкого спектра действия.
20.10. Профилактика травматического шока заключается в соблюдении правил безопасности труда на водолазных работах.
21. Электротравма
21.1. Электротравма - это повреждение организма электрическим током.
21.2. Причиной электротравмы может быть:
нарушение изоляции подводного электрооборудования;
использование водолазных рубах и гидрокомбинезонов, имеющих потертости и сопротивление изоляции менее 0,5 МОм;
отсутствие защитно-отключающих устройств подводного электротехнического оборудования;
применение электрического тока с большим напряжением и силой;
попадание воды в водолазную рубаху (гидрокомбинезон);
прожигание снаряжения сварочным электродом;
прикосновение или приближение к предметам, находящимся под электрическим током высокого напряжения (неизолированные провода и т.п.);
работа на необесточенных силовых кабелях.
Механизм электротравмы обусловлен силой, напряжением, местом и длительностью контакта и физическими свойствами (постоянный, переменный) электрического тока, его прохождением через ткани организма. Электротравма вызывает нарушение функций центральной нервной системы, дыхания, кровообращения, а также местные механические и термические повреждения тканей.
21.3. Условиями, способствующими электротравме, могут быть нарушения правил электробезопасности при проведении работ с подводным электрооборудованием и пониженная индивидуальная устойчивость к повреждающему действию электротока.
21.4. Признаки электротравмы зависят от физических свойств тока, проходящего через тело.
Различают легкую, среднюю и тяжелую степени поражения электротоком.
Для легкой степени поражения характерны непроизвольные сокращения мышц в области контакта с проводником тока. Общее состояние пострадавшего изменяется мало.
При средней степени поражения сокращения мышц становятся сильнее и не позволяют разжать пальцы, схватившие провод. Может быть длительная или короткая потеря сознания. Кожа становится бледной или синюшной. Пульс учащен.
Для тяжелой степени поражения характерны сильные судороги мышц всего тела, остановка дыхания, сердца, нарушение функции центральной и нервной системы, шок и смерть.
На местах входа и выхода электротока на коже остаются характерные ожоги в виде древовидных красных полос или беловато-серых (бурых) пятен.
21.5. Диагностика поражения определяется условиями электротравмы и наличием характерных признаков.
21.6. При оказании первой медицинской помощи необходимо:
прежде всего прекратить действие электротока на водолаза, поднять его на поверхность и быстро снять снаряжение;
переключить на дыхание чистым воздухом или кислородом;
уложить горизонтально на спину;
обеспечить полный покой;
в случае остановки дыхания и сердцебиения проводить искусственное дыхание и непрямой массаж сердца (приложение 14);
тепло укрыть и положить грелки к ногам, напоить сладким чаем или кофе;
при болях дать 1 таблетку анальгина 0,5 г и 1 таблетку экстракта валерианы 0,02 г, под язык положить таблетку (0,06 г) валидола;
для лечения ожога применить левовинизоль согласно инструкции.
21.7. Первая врачебная помощь при электротравме заключается в симптоматическом лечении, направленном на нормализацию дыхания, кровообращения и на улучшение функций центральной нервной системы (п. 20.7).
При необходимости сделать туалет ожоговой раны и наложить асептическую повязку.
21.8. Для оказания квалифицированной и специализированной помощи пострадавший должен быть направлен на стационарное лечение в сопровождении лица, допущенного к медицинскому обеспечению водолазов.
21.9. Осложнениями электротравмы могут быть: вестибулярные расстройства, потеря памяти, психические расстройства, изменение состава крови, повышение проницаемости сосудов и др.
21.10. Для профилактики электротравмы необходимо:
соблюдение безопасности труда на водолазных работах (ч. I Правил, п. 3.8);
соблюдение мер предосторожности при оказании помощи пострадавшему, находящемуся под током.
22. Термические ожоги
22.1. Термические ожоги - это повреждения организма, вызванные действием высокой температуры.
22.2. Причиной ожогов в условиях барокамеры является возгорание одежды и различных предметов.
Непосредственными источниками возгорания могут быть:
разряды статического электричества;
искрение контактов электропроводки;
перегрев изоляции;
контакт загрязненных маслами материалов с кислородом;
открытый огонь.
Причиной ожогов водолазов при спусках в воду в водообогреваемом снаряжении является повышение температуры воды, поступающей в снаряжение (выше плюс 45 °С).
Причиной ожогов при спусках в воду в электрообогреваемом снаряжении является перегрев выше допустимой величины электронагревательных элементов.
Механизм ожогов состоит в термическом повреждении тканей организма и необратимом разрушении клеток, коагуляция (свертывании) белков с образованием токсических продуктов распада, которые попадают в кровь и окружающие ткани.
При поверхностных ожогах, занимающих менее 12 % поверхности тела, или при глубоких, занимающих менее 6 % поверхности тела, развиваются местные повреждения, тяжесть которых определяется глубиной поражения. При более обширных ожогах в организме возникают нарушения, совокупность которых может привести к ожоговому шоку.
22.3. Условием, способствующим возникновению термических ожогов, может быть несоблюдение правил безопасности проведения спусков.
22.4. Признаки поражения ожогами обусловлены действием высокой температуры, площадью повреждения и анатомо-физиологическими особенностями обожженной области тела.
В зависимости от глубины и тяжести поражения ожоги поверхности тела делятся на четыре степени:
I - покраснение и отек кожи;
II - возникновение на покрасневшей и отечной коже пузырей, дно которых ярко-красное или розовое;
IIIА - поражение кожи до росткового слоя, когда дно под пузырями становится бежевого цвета, болевая чувствительность резко снижена;
IIIБ - омертвение всей толщи кожи с полным отсутствием чувствительности, дно под пузырями белого цвета, на ожоговой поверхности появляется сосудистый рисунок и струп;
IV - обугливание кожи, подкожной жировой клетчатки и мышц вплоть до костей.
Ожоги степеней I, II и IIIА являются поверхностными и сравнительно легкими, а степеней IIIБ и IV - глубокими и тяжелыми.
Наряду с ожогами поверхности тела могут быть ожоги дыхательных путей и ожоги в сочетании с отравлением организма вредными продуктами неполного сгорания.
При обширных и глубоких ожогах может развиться ожоговый шок: возбуждение, резкая боль в обожженных участках тела, сильная жажда, озноб, тошнота, рвота. Возбуждение обычно сменяется глубокой заторможенностью. Выделительная функция почек нарушена. Моча приобретает бурый цвет. Артериальное давление не снижается, а сохраняется нормальным из-за увеличения вязкости крови. Пульс 90 - 150 ударов в минуту.
22.5. При диагностике степени тяжести ожогов определяют глубину и площадь поражения, место их расположения на теле пострадавшего, а также наличие или отсутствие отравления продуктами сгорания.
22.6. Первая медицинская помощь заключается в быстром прекращении термического воздействия. Для этого при пожаре в барокамере необходимо:
отключить поступление кислорода в барокамеру;
потушить очаг пожара в барокамере, используя огнетушитель типа «Берег» или другие штатные системы пожаротушения;
эвакуировать водолаза из барокамеры, в которой возник пожар.
При ожогах в воде:
отключить подачу в снаряжение водолаза горячей воды или электрического тока, поднять водолаза на поверхность и быстро снять снаряжение;
охладить как можно быстрее обожженные участки тела холодной питьевой водой;
дать пострадавшему дышать чистым воздухом;
в случае остановки дыхания и сердцебиения проводить искусственное дыхание и непрямой массаж сердца (приложение 14);
обработать левовинизолем ожоги согласно инструкции (приложение 7);
наложить на обожженные участки тела асептические повязки;
обеспечить полный покой и иммобилизацию обожженных частей тела (приложение 18);
для уменьшения болей и беспокойства дать 1 таблетку анальгина (0,5 г) и 1 таблетку экстракта валерианы 0,02 г, под язык положить 1 таблетку (0,06 г) валидола;
давать пить малыми дозами соляно-щелочной раствор (2 г питьевой соды и 4 г поваренной соли на 1 л воды), минеральную воду;
согревать пострадавшего, прикладывая теплые грелки к необожженным частям тела, и поддерживать в помещении комнатную температуру.
22.7. Первая врачебная помощь заключается в комплексном симптоматическом лечении обожженного:
первичный туалет ожоговых ран;
наложение повязок на обожженную поверхность или контроль повязок, наложенных ранее;
профилактика контрактуры - обожженная конечность должна быть уложена в положении разгибания, пальцы рук при ожоге кистей должны быть слегка согнуты;
проведение некротомии при циркулярных и глубоких ожогах конечностей и грудной клетки с образованием толстого и сухого струпа;
предупреждение развития ожогового шока - ввести анальгин (50 % - 2 мл) или промедол (2 % - 1 мл) с димедролом (1 % - 1 мл) внутримышечно;
поддержание функций центральной нервной системы, дыхания и кровообращения введением лекарственных препаратов, указанных в п. 20.7.
При ожоге дыхательных путей и для предупреждения развития пневмонии следует:
уложить пострадавшего в постель с приподнятым головным концом;
ввести носовой катетер и периодически подавать для дыхания увлажненный кислород;
полоскать полость рта и носоглотки слабым раствором перманганата калия 2 - 3 раза в день;
делать щелочно-масляные ингаляции с папаверином (2 % - 2 мл), эфедрином (5 % - 1 мл) и эуфиллином (2,4 % - 10 мл);
проводить антибактериальную терапию антибиотиками в терапевтических дозах;
вводить преднизолон (60 мг), димедрол (1 % - 1 мл), лазикс (1 % - 1 мл);
при появлении признаков декомпенсированного стеноза гортани сделать трахеостомию.
22.8. Для оказания квалифицированной и специализированной помощи пострадавший должен быть направлен в специализированное отделение стационара и сопровождении лица, допущенного к медицинскому обеспечению водолазов.
22.9. Осложнениями ожогов могут быть: ожоговый шок, непроходимость дыхательных путей, пневмонии, психогенные расстройства, контрактуры конечностей, пролежни.
22.10. Для предупреждения ожогов в барокамере из-за возможного возгорания материалов запрещается:
помещать людей в барокамеру и обслуживать ее в одежде, изготовленной из материала с добавлением синтетических волокон;
допускать эксплуатацию барокамеры без ее заземления;
применять внутри барокамеры источники или потребители электроэнергии, не предусмотренные заводом-изготовителем барокамеры;
превышать концентрацию кислорода в барокамере свыше 25 %;
вносить в барокамеру легковоспламеняющиеся жидкости, масла, вещества и предметы, способные вызвать появление огня или искры, а также курительные принадлежности.
Для предупреждения ожогов в воде запрещается:
допускать перегрев воды, подаваемой в водообогреваемое снаряжение водолаза;
при надевании электронагревательной одежды перегибать и смещать нагревательные элементы;
увеличивать в процессе спуска по просьбе водолаза силу тока, установленную при рабочей проверке снаряжения.
ПРИЛОЖЕНИЕ 14
(справочное)
МЕТОДИКА ПРОВЕДЕНИЯ ИСКУССТВЕННОГО ДЫХАНИЯ И НЕПРЯМОГО МАССАЖА СЕРДЕЧНОЙ МЫШЦЫ
1. Для проведения искусственного дыхания пострадавшего уложить на спину, под лопатки подложить валик толщиной 10 - 15 см. Приподнять шею и как можно дальше запрокинуть голову, затем, выдвигая нижнюю челюсть вперед, открыть рот (рис. 1). При наличии слизи или посторонних предметов во рту очистить ротовую полость пальцем, обернутым марлевой салфеткой или носовым платком.
Рис. 1. Запрокидывание головы, выдвижение челюсти вперед и открывание рта
При спазме жевательных мышц для открывания рта следует воспользоваться роторасширителем и ввести воздуховод в рот до корня языка. Это исключает попадание воздуха в желудок.
При отсутствии воздуховода в соответствии с гигиеническими правилами на рот пострадавшего наложить слой марли.
2. Для искусственной вентиляции легких* способом «изо рта в рот» (рис. 2) оказывающий помощь должен:
опуститься на одно колено сбоку от пострадавшего и фиксировать его голову двумя руками, положив одну руку на лоб, а другую - под затылок;
сделать глубокий вдох, задерживая выдох, наклониться к пострадавшему и полностью плотно охватить губами его рот;
зажать нос больного большим и указательным пальцами руки, лежащей на лбу, и сделать плавный и энергичный выдох в дыхательные пути и легкие, обеспечивая тем самым вдох пострадавшего;
освободить рот и нос для пассивного выдоха больного и отвести свою голову в сторону;
сделать 1 - 2 небольших вдоха - выдоха в паузе перед следующим вдуванием воздуха для вентиляции собственных легких;
продолжать повторять цикл вдоха - выдоха пострадавшему водолазу с частотой 12 - 15 раз в минуту.
* Искусственная вентиляция легких - синоним искусственного дыхания.
Рис. 2. Искусственное дыхание способом «изо рта в рот»
3. Если проходимость верхних дыхательных путей через рот надежно поддерживать не удается, то искусственное дыхание следует проводить способом «изо рта в нос» (рис. 3) в той же последовательности, что и способом «изо рта в рот»:
сжать губы пострадавшему, герметизировать его рот и с силой вдувать воздух через его нос в дыхательные пути;
освободить после окончания вдоха нос и рот пострадавшего для свободного пассивного выдоха.
Рис. 3. Запрокидывание головы и фиксация нижней челюсти для проведения искусственного дыхания способом «изо рта в нос»
Необходимо контролировать эффективность искусственной вентиляции легких:
по величине амплитуды дыхательных движений грудной клетки пострадавшего, которая должна быть не меньше, чем при обычном дыхании;
по увеличению сопротивления вдуванию воздуха в легкие, которое должно возрастать до естественной величины по мере наполнения и растяжения легких.
Признаком успешной вентиляции легких является появление самостоятельных дыхательных движений.
4. Для проведения непрямого массажа сердечной мышцы проводящий массаж должен:
уложить пострадавшего на спину на твердой поверхности и расстегнуть одежду на груди;
опуститься на одно колено сбоку от пострадавшего и наложить ладонь, разогнутую в лучезапястном суставе, на нижнюю половину грудины так, чтобы ближайшая к лучезапястному суставу часть ладони упиралась в грудину, а пальцы кисти были перпендикулярны грудине;
наложить кисть другой руки на тыльную поверхность первой для увеличения давления на грудину, а пальцы обеих рук приподнять, чтобы не касаться ими тела пострадавшего (рис. 4);
надавить резко на грудину выпрямленными в локтевых суставах руками перпендикулярно по отношению к поверхности грудной клетки, используя при этом тяжесть тела, смещая грудину пострадавшего к позвоночнику на 4 - 5 см;
после короткого надавливания на грудину отпустить ее, дать ей снова подняться и снова надавить.
Рис. 4. Положение рук при проведении непрямого массажа сердца
Минимальный темп непрямого массажа сердечной мышцы должен составлять 60 - 70 циклов в минуту.
5. Продолжать массаж следует до момента восстановления самостоятельных сердечных сокращений, обеспечивающих достаточное кровообращение.
Признаками эффективного массажа сердечной мышцы являются:
отчетливый пульс на лучевых артериях в области запястья;
максимальное артериальное давление не ниже 60 - 70 мм рт. ст.;
постепенное сужение зрачков;
порозовение кожи носогубного треугольника;
появление самостоятельных дыхательных движений.
6. Для повышения эффективности массажа сердечной мышцы необходимо:
пережать брюшную аорту, придавив ее кулаком к левой стороне позвоночника на уровне пупка;
поднять пострадавшему ноги на 50 - 70 см выше уровня сердца.
При проведении массажа сердечной мышцы может произойти перелом одного или двух ребер. Это осложнение не является противопоказанием к продолжению массажа сердца.
Проведение массажа сердца требует достаточной силы и выносливости, поэтому необходима смена массирующего каждые 5 - 7 мин. Смена должна производиться быстро, без прекращения ритмического массажа сердца.
7. Часто необходимо проводить одновременно искусственную вентиляцию легких и непрямой массаж сердечной мышцы. Эти два метода требуют действий двух человек (рис. 5).
Рис. 5. Проведение искусственного дыхания и непрямого массажа сердца одновременно двумя людьми
Частота искусственной вентиляции легких должна относиться к частоте надавливания на грудину как 1:4.
ПРИЛОЖЕНИЕ 15
(справочное)
СПОСОБЫ ОСТАНОВКИ КРОВОТЕЧЕНИЯ ПРИ ОКАЗАНИИ ПЕРВОЙ МЕДИЦИНСКОЙ ПОМОЩИ
1. В зависимости от повреждений кровеносных сосудов кровотечение бывает капиллярным, венозным, артериальным.
2. Капиллярное кровотечение наблюдается из поверхностных ран. Оно возникает при повреждении капилляров и характеризуется медленным каплеобразным выделением крови. Для его остановки необходимо после обработки краев раны раствором йода на кровоточащий участок наложить марлевую стерильную салфетку, поверх салфетки положить слой ваты и перевязать рану бинтом.
3. Венозное кровотечение возникает при повреждении вен и характеризуется медленным струйным вытеканием крови темно-красного цвета. Для его остановки необходимо приподнять поврежденную поверхность. На рану наложить давящую повязку, используя индивидуальный перевязочный пакет.
4. Артериальное кровотечение возникает при повреждении артерий и характеризуется интенсивным струйным, пульсирующим вытеканием из раны крови алого цвета. Для остановки артериального кровотечения поврежденную артерию прижать пальцами или кулаком выше места ранения и подлежащей кости в определенных анатомических точках (типичных местах) (рис. 1).
Рис. 1. Типичные места пережатия артерий для остановки кровотечения
4.1. Типичные места прижатия артерий следующие:
1 - впереди козелка уха - для височной артерии;
2 - впереди жевательной мышцы по краю нижней челюсти - для артерии щеки;
3 - на середине у внутреннего края грудино-ключично-сосцевидной мышцы на шее - для сонной артерии;
4 - надключичная область - для подключичной артерии;
5 - подмышечная область - для артерии плеча;
6 - внутренняя поверхность двуглавой мышцы - для артерии плеча и предплечья;
7 - ниже пупочной области - для аорты и артерии малого таза;
8 - паховая область - для артерий бедра и голени.
4.2. Для остановки артериального кровотечения можно применить способ максимального сгибания и фиксации раненой конечности (рис. 2). Для большей эффективности этого способа необходимо положить под сгибаемый сустав валик из бинта или ваты.
Рис. 2. Остановка кровотечения максимальным сгибанием и фиксацией конечностей при кровотечении из подколенной (а) и локтевой (б) артерий
4.3. Наиболее надежным для остановки артериального кровотечения является способ наложения жгута. Жгут наложить выше места кровотечения. Предварительно место наложения обернуть полотенцем, бинтом или одеждой. Поврежденную конечность приподнять, жгут растянуть, сделать 2 - 3 оборота вокруг конечности и закрепить концы жгута. Жгут затягивать с умеренным усилием, достаточным для прекращения кровотечения. Жгут оставлять не более чем на 1,5 ч. Время наложения записать на бумаге, которую фиксировать к жгуту. По истечении указанного времени жгут необходимо снять на 2 - 5 мин, при возникновении кровотечения на это время прижать артерию в типичном месте. Затем вновь применить жгут на 30 мин, несколько отступив от прежнего места наложения. Рану забинтовать с помощью индивидуального перевязочного пакета.
Для оказания дальнейшей помощи пострадавшего срочно направить в здравпункт или в хирургический стационар. При транспортировке побежденная конечность должна быть фиксирована. При подозрении на внутреннее кровотечение (брюшная полость, полость груди) пострадавшего перевозить в полусидячем положении с согнутыми в коленях ногами. На поврежденную область положить «пузырь» с холодной водой (рис. 3).
Рис. 3. Положение при транспортировке пострадавшего с кровотечением в полость живота
1 - «пузырь» со льдом
ПРИЛОЖЕНИЕ 16
(справочное)
МЕТОДИКА ВНУТРИВЕННЫХ И ВНУТРИСЕРДЕЧНЫХ ВВЕДЕНИЙ ЛЕКАРСТВЕННЫХ ВЕЩЕСТВ В УСЛОВИЯХ БАРОКАМЕРЫ
1. Показания к применению внутривенных и внутрисердечных инъекций определяет врач. Проводить эти манипуляции в условиях барокамеры может водолазный врач или водолазный фельдшер под руководством водолазного врача. Лекарственные вещества для парентеральных введений, включая внутримышечные и подкожные, в барокамеру передает лицо, допущенное к медицинскому обеспечению водолазов и знающее правила асептики и антисептики.
2. Для инъекций пользоваться, как правило, одноразовыми шприцами и иглами. Лекарственные вещества набирать в шприц медленным движением поршня, следя, чтобы в шприце не было воздуха. Шприц завернуть в стерильные салфетки и передать в барокамеру через шлюз на лотке. Одновременно передать 3 запасные инъекционные иглы, марлевый шарик, смоченный спиртом, в стерильных салфетках резиновый жгут и ватную подушечку размером 200×150×30 мм, обшитую клеенкой, для проведения внутривенных инъекций.
3. Систему для внутривенных вливаний (см. рисунок) готовить к применению в барокамере в условиях повышенного давления с использованием специального флакона с лекарственным средством вместимостью 400 мл. Систему и флакон передать в барокамеру через шлюз. Перед применением такой системы осмотреть целостность упаковочного пакета. Затем с резиновой пробки флакона снять металлический кружок, ввести в резиновую пробку иглу с трубкой, которую извлечь из пакета. В резиновую пробку флакона с лекарственным веществом дополнительно ввести короткую иглу из системы. Флакон перевернуть вверх дном и подвесить с помощью марлевых бинтов к какой-либо части барокамеры (скоба, рым, шлюз), расположенной на 70 - 100 см выше грудной клетки больного.
Система для внутривенных вливаний в условиях повышенного давления:
1 - флакон с лекарственным средством; 2 - короткая игла; 3 - капельница; 4 - зажим; 5 - резиновая трубка; 6 - инъекционная игла; 7 - длинная игла; 8 - резиновый баллон от сфигмоманометра
После подмешивания флакона: заполнить систему лекарством; пунктировать локтевую вену инъекционной иглой; подсоединить систему к инъекционной игле; капельно ввести лекарство в вену.
4. При повышенном венозном давлении или при лечении больных в барокамере типа РК высота размещения флакона может оказаться недостаточной для создания давления, обеспечивающего введение лекарственного средства в вену. В этом случае к трубке с длинной иглой, введенной во флакон, необходимо присоединить резиновый баллон с невозвратным клапаном от сфигмоманометра по схеме рисунка. Необходимое давление во флаконе поддерживать прокачкой воздуха через резиновый баллон. Средняя частота капель должна составлять около 60 в минуту вне зависимости от количества лекарственного вещества во флаконе. Когда возникает потребность в быстром введении лекарственных веществ, трубку капельницы перекрыть зажимом недалеко от иглы, а ниже прижатия трубку протереть спиртом, проколоть и ввести шприцем нужное лекарственное вещество.
5. При внутривенных инъекциях соблюдать следующие меры предосторожности:
за системой для внутривенных вливаний установить постоянный контроль, исключающий попадание воздуха в вену или лекарства под кожу больного;
все манипуляции проводить с соблюдением правил асептики и антисептики;
инъекционную иглу держать в вене не более 4 - 6 ч в связи с повышенной микробной обсемененностью в барокамере;
при необходимости повторного введения жидкости в течение срока, превышающего 4 - 6 ч, установить новую систему для внутривенных вливаний на другой вене;
по окончании инъекций иглу быстро извлечь, к месту прокола прижать шарик со спиртом, а для предупреждения кровотечения из локтевой вены руку согнуть в локтевом суставе на 2 - 3 мин;
материал, смоченный спиртом, удалить из барокамеры после использования, а барокамеру провентилировать.
6. При реанимации более эффективным будет введение медикаментов в подключичную вену. Пункция и катетеризация подключичной вены выполняется только врачом. Для ее проведения необходимы: набор для пункции подключичной вены, который состоит из толстой иглы со срезом под углом 45° длиной 10 - 15 см и системы для катетеризации подключичной вены, состоящей из полиэтиленового катетера (диаметром 0,8; 1; 1,4 мм), лески-проводника и двух колпачков-заглушек; шприц на 20 мл; игла для анестезии кожи; раствор новокаина 0,25 %-ный; спирт 70°; йодонат; стерильная подкладка для ограничения операционного поля; стерильные перчатки*.
* Указанный набор с принадлежностями должен быть простерилизован и храниться на водолазном врачебном здравпункте.
Все это прошлюзовать на нескольких лотках, закрытых стерильными салфетками.
Больного уложить на спину. Под лопатки подложить валик или подушку для того, чтобы голова была запрокинута. Голову повернуть в сторону, противоположную катетеризации. Обработать операционное поле: боковую поверхность шеи, под- и надключичную области и область плечевого сустава. Обработать спиртом руки и надеть стерильные перчатки. Провести анестезию кожи над или под ключицей в зависимости от способа пункции. Затем толстой иглой, посылая вперед раствор новокаина, пунктировать вену. Убедившись, что игла находится в вене (по появлению в шприце крови), шприц отсоединить и через иглу в вену ввести леску-проводник. Иглу удалить. Затем по проводнику ввинчивающими движениями ввести катетер на глубину около 5 - 10 см. Проводник удалить и, убедившись, что катетер находится в вене, приступить к вливанию медикаментов. Катетер фиксировать лейкопластырем.
7. При невозможности пунктировать локтевую или подключичную вены лекарственные вещества можно ввести в корень языка. Инъекцию проводить толстой иглой в подъязычную область на глубину до 2 см.
8. В процессе реанимации врачу разрешается вводить лекарства внутрисердечно. Для этого использовать иглу длиной 10 см. Прокол производить, отступя на 1 - 2 см от левого края грудины, в четвертом межреберье, по верхнему краю пятого ребра. Иглу вводить перпендикулярно, периодически подтягивая поршень. Появление крови в шприце свидетельствует о том, что игла находится в полости сердца. Внутрисердечно вводят адреналин (0,5 - 1 мл 0,1 % раствора) и кальция хлорид (10 мл 10 % раствора).
ПРИЛОЖЕНИЕ 17
(справочное)
МЕТОДИКА ИНТУБАЦИИ ТРАХЕИ, КОНИКТОМИЯ И ТРАХЕОСТОМИЯ
1. Интубация трахеи, коникотомия и трахеостомия - экстренные способы обеспечения свободной проходимости дыхательных путей. Эти манипуляции выполняет врач.
Коникотомию или трахеостомию проводят при невозможности интубации (выраженный ларингосиазм, отек гортани, травма верхней и нижней челюстей и др.).
2. Методика интубации трахеи. Больному в положении на спине под лопатки подложить валик для того, чтобы запрокинуть голову. Правой рукой открыть рот больного, а левой вводить ларингоскоп по средней линии между небом и языком, отжимая язык кверху. Концом прямого клинка ларингоскопа подхватить надгортанник и прижать его к корню языка*. После того как вход в голосовую щель станет хорошо виден, правой рукой ввести эндотрахеальную трубку в трахею на 3 - 4 см так, чтобы внутренний конец трубки располагался выше бифукации трахеи. Удалить ларингоскоп. Осторожно раздуть манжету на трубке для герметизации щели между трубкой и стенкой трахеи. Укрепить трубку на лице с помощью лейкопластыря.
* При работе с ларингоскопом, имеющим изогнутый клинок, его конец вводят между корнем языка и надгортанником, отдавливая корень языка кверху.
3. Методика коникотомии. Голову больного запрокинуть назад, нащупать промежуток между щитовидным и перстневидным хрящами и скальпелем рассечь в поперечном направлении кожу, а затем конусовидную связку между этими хрящами. В образовавшееся отверстие ввести трахеостомическую или любую другую трубку, обеспечив доступ воздуха в трахею.
4. Методика трахеостомии. Голову больного запрокинуть назад. Произвести разрез кожи по средней линии шеи. При необходимости рассечь яремную венозную дугу после предвари тельной двойной ее перевязки из-за опасности воздушной эмболии. Тупым концом разделить спайку, имеющую вид белой линии, между грудино-подъязычными мышцами и попасть в подгортанное пространство, где отчетливо определяется перстевидный хрящ. Перешеек щитовидной железы оттеснить книзу. Зафиксировать острым однозубым трахеостомическим крючком кольцо I трахеи, пересечь кольца II и III. Трахеостомическую трубку ввести под углом 90° к трахее, затем продвинуть ее в глубь трахеи, повернув в продольное положение по оси трахеи. Трахеостомическую трубку фиксировать вокруг шеи с помощью марлевой повязки.
ПРИЛОЖЕНИЕ 18
(справочное)
ТРАНСПОРТНАЯ ИММОБИЛИЗАЦИЯ ПРИ ПЕРЕЛОМАХ И ВЫВИХАХ
1. Транспортная иммобилизация служит для фиксации отломков костей в месте перелома (костей в области вывиха) и неподвижного удержания их в состоянии соприкосновения. Это является основным способом уменьшения боли, предупреждения травматического шока и возможных осложнений.
2. Средствами транспортной иммобилизации служат табельные и импровизированные шины (палки, доски и т.п.), прикрепляемые с помощью бинта или косынки вдоль поврежденного участка тела, ограждая его. Шины перед употреблением необходимо выстилать слоем ваты для того, чтобы избежать неравномерного давления на ткани тела.
3. Иммобилизацию поврежденных участков тела проводить следующим образом. При переломах костей черепа или переломах шейного отдела позвоночника использовать пращевидную повязку, которую укрепить под подбородком и фиксировать к носилкам (рис. 1) так, чтобы создать вытяжение позвоночника. При этом необходимо также фиксировать к носилкам туловище пострадавшего. Если он без сознания и возникает опасность удушения запавшим языком, то следует фиксировать голову в положении «на боку».
Рис. 1. Пращевидная повязка при переломах костей черепа или шейного отдела позвоночника
При переломе грудного отдела позвоночника пострадавшего уложить спиной на щит и привязать к нему, чтобы тело осталось неподвижным. Если пострадавший без сознания, то его надо уложить на живот, положив валики под верхний отдел грудной клетки и лоб (рис. 2).
Рис. 2. Положение на щите пострадавшего без сознания с переломом грудного отдела позвоночника
При переломе поясничного отдела позвоночника пострадавшего также уложить на живот.
При переломах таза пострадавшего уложить спиной на щит с согнутыми в коленях ногами, причем под колени положить валик, область таза туго забинтовать (рис. 3).
Рис. 3. Положение на щите пострадавшего с переломом костей таза (тугое бинтование области таза)
При сломанных костях конечности иммобилизации подлежат два соседних с переломом сустава, располагающиеся выше и ниже места перелома.
При переломе костей предплечья применять две шины, которые следует накладывать с ладонной и тыльной стороны руки. Руку нужно зафиксировать в физиологическом положении, подвесив ее с помощью бинтов или косынки, которые следует завязать на шее.
При переломах голени или бедра применять две шины, одну из которых надо наложить с внутренней стороны, а другую - с внешней стороны поврежденной конечности (рис. 4).
Рис. 4. Иммобилизация конечности двумя шинами при переломе костей голени или бедра
При отсутствии шин поврежденную конечность можно зафиксировать, связав вместе обе ноги в трех - четырех местах (рис. 5).
Рис. 5. Иммобилизация конечности при переломах голени или бедра без жестких средств
При вывихе суставных концов костей конечности транспортную иммобилизацию следует производить после обезболивания и вправления вывиха врачом (фельдшером). Фиксация костей сустава производится одним из вышеуказанных способов.
ПРИЛОЖЕНИЕ 19
(справочное)
ВЫПИСКА
ИЗ ИНСТРУКЦИИ ПО МЕДИЦИНСКОМУ ОТБОРУ И ОСВИДЕТЕЛЬСТВОВАНИЮ ВОДОЛАЗОВ
(ПРИЛОЖЕНИЕ 3 к п. 4.7)
ЭКСПЕРТИЗА ВРЕМЕННОЙ ПРОФЕССИОНАЛЬНОЙ НЕТРУДОСПОСОБНОСТИ ВОДОЛАЗОВ, ВОДОЛАЗНЫХ
СПЕЦИАЛИСТОВ, ВОДОЛАЗНЫХ ВРАЧЕЙ
|
№ п/п |
Заболевания и болезненные состояния |
Лечение: амбулаторное, стационарное |
Субъективные и объективные данные, определяющие выздоровление |
Ориентировочный срок освобождения от погружений после выздоровления |
|
1 |
Невралгии простудной этиологии, проявляющиеся лишь субъективными ощущениями |
Амбулаторное |
Исчезновение болей |
Минимум 7 сут |
|
2 |
Невралгии и невриты после интоксикаций, травм или с затяжным течением |
Стационарное |
Исчезновение болей, отсутствие неврологической симптоматики и патологии со стороны позвоночника (по данным рентгеновского исследования). При невралгиях, связанных с общей инфекцией, - хорошая переносимость пробы на велоэргометре |
По решению ВМК |
|
3 |
Нейромиозиты: |
|
|
|
|
|
а) легкая форма (шейно-плечевой и поясничной локализации) |
Амбулаторное |
Исчезновение болей субъективно и при пальпации, восстановление полного объема движений |
Минимум 3 сут |
|
|
б) затяжные и рецидивирующие |
Стационарное |
То же |
Минимум 7 сут |
|
4 |
Утомление средней и тяжелой степени |
Стационарное |
Исчезновение неприятных субъективных ощущений, восстановление работоспособности (по данным психологического обследования) |
По решению ВМК |
|
5 |
Повышенная эмоциональная реакция средней длительности, затяжные невротические расстройства (сходные по симптоматике с неврастенией, неврозами навязчивости, истерическими неврозами) |
Стационарное |
Восстановление обычного состояния здоровья и настроения, критическое отношение к прошедшей ситуации |
По решению ВМК |
|
6 |
Аритмии - при первичном обнаружении, а также при значительном ухудшении или изменении характера аритмии у водолазов, допущенных к работе с функциональной экстрасистолией |
Стационарное |
Отсутствие неприятных субъективных ощущений и других изменений сердечно-сосудистой системы |
По решению ВМК |
|
7 |
Нейроциркулярная дистония по гипертоническому типу - при первичном обнаружении стойкого повышения АД свыше 140/90 мм рт. ст. или понижения (100/60 мм рт. ст.), а также при повторных случаях повышенного колебания АД у лиц, допущенных к работе водолазом с этим заболеванием |
Стационарное |
Нормализация АД в обычных условиях. Адекватная реакция АД в условиях нагрузочных тестов |
По решению ВМК |
|
8 |
Глистная инвазия |
Стационарное |
Исчезновение неприятных ощущений со стороны желудочно-кишечного тракта, 3-кратные отрицательные результаты копрологического исследования на яйца глистов |
По решению ВМК |
|
9 |
Грипп и другие респираторные заболевания |
Амбулаторное |
Хорошее самочувствие, отсутствие объективных признаков перенесенного заболевания. Нормальная температура тела в течение 3 дней. Нормальная картина крови и мочи |
Минимум 6 сут |
|
10 |
Острый трахеобронхит: |
|
|
|
|
|
а) при благополучном течении заболевания |
Амбулаторное |
Хорошее самочувствие, отсутствие объективных признаков перенесенного заболевания. Нормальная температура тела в течение 3 дней. Хорошие показатели спирометрии. Нормальный анализ крови |
Минимум 7 сут |
|
|
б) при затянувшемся течении заболевания |
Стационарное |
Положительные результаты лечения, восстановление функций внешнего дыхания и сердечно-сосудистой системы |
По решению ВМК |
|
11 |
Пневмонии, сухие плевриты (нетуберкулезной этиологии) |
Стационарное |
Отсутствие неприятных субъективных ощущений. Нормализация функций внешнего дыхания и кровообращения. Нормальная температура тела в течение 7 дней. Нормальные результаты рентгенографии легких. Нормальная картина крови |
Не менее 30 сут после выздоровления |
|
12 |
Острые кишечные инфекции и пищевые отравления (колиты, энтероколиты, гастроэнтериты, гастроэнтероколиты) |
Стационарное |
В зависимости от тяжести заболевания, результатом лечения и степени восстановления общего состояния организма |
По решению ВМК |
|
13 |
Обострение хронических заболеваний органов пищеварения |
Стационарное |
Исчезновение субъективных и объективных признаков обострения заболевания |
По решению ВМК |
|
14 |
Реакция после профилактических прививок, а также другие аллергические реакции |
Амбулаторное или стационарное |
Отсутствие жалоб и последствий повышенной реактивности организма |
Минимум 7 сут |
|
15 |
Ушибы: |
|
|
|
|
|
а) с ограниченным отеком тканей, с небольшим кровоподтеком, не сопровождающимся сильными болями |
Амбулаторное |
Отсутствие жалоб, полное восстановление внешнего вида и функции поврежденного органа |
Минимум 5 сут |
|
|
б) все ушибы позвоночника, грудной и брюшной полостей с отслойкой кожи и подкожной клетчатки, обширными гематомами, а также болезненные ушибы надкостницы с ее отслоением при подозрении на переломы и трещины костей |
Стационарное |
То же |
По решению ВМК |
|
16 |
Повреждение связочного аппарата суставов: |
|
|
|
|
|
а) при растяжении связочного аппарата с незначительно выраженным отеком мягких тканей, незначительной болезненностью и небольшим ограничением амплитуды движения |
Амбулаторное |
Исчезновение болей, полное восстановление функции поврежденного органа |
Минимум 7 сут |
|
|
б) при незначительных повреждениях связочного аппарата с подозрением на кровоизлияние в суставах, вывихи, повреждение костей |
Стационарное |
То же |
По решению ВМК |
|
17 |
Открытые повреждения мягких тканей: |
|
|
|
|
|
а) небольшие резаные, рубленые, ушибленные и рваные раны |
Амбулаторное |
Сформировавшиеся окрепшие безболезненные рубцы, не ограничивающие функцию поврежденного органа |
Минимум 7 сут |
|
|
б) обширные и глубокие повреждения мягких тканей и огнестрельные раны |
Стационарное |
То же |
По решению ВМК |
|
18 |
Фурункулы: |
|
|
|
|
|
а) одиночные без повышения температуры тела и без нарушения общего состояния |
Амбулаторное |
Отсутствие болезненности, инфильтрата, хорошее самочувствие, нормальные анализы крови |
Минимум 7 сут |
|
|
б) множественные или часто повторяющиеся одиночные |
Стационарное |
Отсутствие болезненности, инфильтрата, хорошее самочувствие, нормальные анализы крови, отсутствие регионального лимфаденита |
Минимум 10 сут |
|
|
в) верхней части лица, особенно верхней губы, входа в нос, независимо от общего состояния |
Стационарное |
То же |
Минимум 7 сут |
|
19 |
Абсцессы, гидроадениты, флегмоны, карбункулы |
Стационарное |
То же |
Минимум 10 сут |
|
20 |
Панариции: |
|
|
|
|
|
а) легкие формы: кожные, подкожные и подногтевые (паронихии) |
Амбулаторное |
Заживление с полным восстановлением функции пальца |
Минимум 5 сут |
|
|
б) тяжелые формы: сухожильные, костные и суставные |
Стационарное |
То же |
По решению ВМК |
|
21 |
Ожоги: |
|
|
|
|
|
а) ограниченные степени I - II |
Амбулаторное |
Полная эпителизация ожоговой поверхности |
Минимум 7 сут |
|
|
б) обширные степени II - III |
Стационарное |
Полная эпителизация поверхности или сформировавшиеся окрепшие рубцы на месте бывшего ожога, отсутствие повышенной чувствительности кожи к высокой и низкой температуре |
По решению ВМК |
|
22 |
Отморожения: |
|
|
|
|
|
а) ограниченные степени I - II |
Амбулаторное |
Исчезновение отечности, покраснения и болезненности места отморожения |
Минимум 7 сут |
|
|
б) обширные степени II - III |
Стационарное |
Общее хорошее самочувствие, эпителизации мест отморожения, наличие кожных безболезненных рубцов |
По решению ВМК |
|
23 |
Обострение геморроя: |
|
|
|
|
|
а) при незатяжном и неосложненном течении |
Амбулаторное |
Отсутствие кровотечений, признаков воспаления и болезненности при дефекации |
Минимум 5 сут |
|
|
б) при затяжном и осложненном течении |
Стационарное |
То же |
По решению ВМК |
|
24 |
Острый цистит, острый уретрит, острый простатит |
Стационарное |
Отсутствие жалоб, выделений из уретры после провокаций, дизурических явлений. Нормальные анализы крови и мочи |
По решению ВМК |
|
25 |
Воспалительные заболевания органов мошонки |
Стационарное |
Отсутствие жалоб, отечности. Нормальные анализы крови и мочи |
По решению ВМК |
|
26 |
Острый синусит |
Амбулаторное или стационарное |
Нормальное состояние слизистой носа и придаточных пазух, нормальная барофункция ушей и придаточных пазух носа. Нормальная температура тела, нормальные анализы крови |
Минимум 18 сут |
|
27 |
Носовое кровотечение случайного характера (механические травмы слизистой и др.) |
Амбулаторное |
Отсутствие кровотечения в течение 3 дней. Отторжение корочки |
Минимум 5 суток |
|
28 |
Ангина: |
|
|
|
|
|
катаральная, фолликулярная, лакунарная |
Амбулаторное |
Отсутствие жалоб, исчезновение болезненности при глотании, пальпации лимфоузлов, нормализация температуры тела и крови |
Минимум 12 сут |
|
|
флегмонозная |
Стационарное |
То же |
Минимум 24 сут |
|
29 |
Ларингит и ларинготрахеит, фарингит без повышения температуры тела и явлений общей интоксикации |
Амбулаторное |
Полное восстановление голосовой функции. Нормальное состояние слизистой. Нормальное состояние крови |
Минимум 7 сут |
|
30 |
Острый наружный отит (в том числе, фурункулы наружного слухового прохода) |
Амбулаторное, по показаниям стационарное |
Отсутствие болей при жевании, потягивании за ушную раковину и давлении на козелок. Нормальное состояние слухового прохода. Нормальный анализ крови |
Минимум 5 сут |
|
31 |
Острое воспаление среднего уха: |
|
|
|
|
|
катаральное |
Амбулаторное, по показаниям стационарное |
Отсутствие жалоб на заложенность и шум в ушах, восприятие шепота на басовую группу слов с расстояния не менее 5 м, нормальная функция евстахиевых труб. Нормальная отоскопическая картина |
Минимум 14 сут |
|
|
гнойное |
Амбулаторное или стационарное |
Отсутствие жалоб на заложенность и шум в ушах, восприятие шепота на басовую группу слов с расстояния не менее 5 м, нормальная функция евстахиевых труб. Нормальная отоскопическая картина. Восстановление целостности барабанной перепонки |
Минимум 24 сут |
|
32 |
Удаление зуба: |
|
|
|
|
|
а) неосложненное |
Амбулаторное |
Безболезненный акт жевания, свободное открывание рта, отсутствие отека |
Минимум 3 сут |
|
|
б) осложненное кровотечением, альвеолитом |
Стационарное |
Хорошее общее самочувствие, отсутствие отека, боли, гиперемии, кровотечения, безболезненный акт жевания. Нормальные анализы крови и мочи |
Минимум 7 сут |
|
33 |
Острый пульпит |
Амбулаторное |
Отсутствие болей |
Минимум 3 сут |
|
34 |
Острый периодонтит |
Амбулаторное |
Отсутствие болей при перкуссии зуба и жевании |
Минимум 3 сут |
|
35 |
Пародонтоз в стадии обострения, абсцедирования |
Стационарное |
Отсутствие воспалительных явлений со стороны пародонта, болей, отека слизистой. Нормальные анализы крови и мочи |
Минимум 7 сут |
|
36 |
Острый одонтогенный остеомиелит верхней челюсти. Одонтогенная флегмона |
Стационарное |
Отсутствие болей, отека, гиперемии. Нормальная температура тела. Нормальные анализы крови и мочи. Нормальная ЭЭГ |
Минимум 7 сут |
|
37 |
Острые заболевания слизистой полости рта |
Амбулаторное |
Нормальное состояние слизистой. Нормальные анализы крови и мочи |
Минимум 7 сут |
|
38 |
Затрудненное прорезывание зуба мудрости, осложненное периодонтитом |
Стационарное |
Отсутствие болей, отека, свободное открывание рта, нормальные анализы крови и мочи |
По решению ВМК |
|
39 |
Блефариты (легкие формы) |
Амбулаторное |
Отсутствие зуда, покраснения век и сальных чешуек у корней ресниц |
Минимум 5 сут |
|
40 |
Ячмень. Гнойное воспаление мейбомиевой железы (внутренний ячмень) |
Амбулаторное |
Отсутствие инфильтрата, закрытие ранки |
Минимум 5 сут |
|
41 |
Конъюнктивиты острые, легко протекающие, неосложненные |
Амбулаторное |
Исчезновение неприятных субъективных ощущений, отсутствие красноты и отека конъюнктивы век, отделяемого из глаз |
Минимум 5 сут |
|
42 |
Инородное тело в роговице глаза |
Амбулаторное, при глубоком внедрении инородного тела стационарное |
Отсутствие признаков воспаления конъюнктивы и роговицы |
Минимум 5 сут |
|
43 |
Заболевания оболочек глазного яблока воспалительного характера |
Стационарное |
Исчезновение явлений воспаления оболочек глазного яблока |
По решению ВМК |
|
44 |
Острая декомпрессионная болезнь: |
|
|
|
|
|
а) легкой и средней тяжести при эффективности проведенной рекомпрессии и отсутствии после нее каких-либо остаточных явлений |
Лечебная рекомпрессия |
Отсутствие остаточных явлений |
Минимум 7 сут после завершения лечебной рекомпрессии |
|
|
б) легкой или средней тяжести при недостаточной эффективности проведенной лечебной рекомпрессии и наличии после нее легких остаточных явлений (чувство неловкости, скованности в пораженных конечностях, незначительная болезненность костей, суставов, мышц) |
Лечебная рекомпрессия |
Исчезновение болей, восстановление полного объема движений |
Минимум 14 сут после завершения лечебной рекомпрессии |
|
|
в) тяжелой формы, а также выраженные остаточные явления и последствия заболевания (снижение кожной чувствительности, очаговое поражение спинного и головного мозга, парезы, нарушения мочеиспускания и дефекации), поддающиеся лечению |
Лечебная рекомпрессия, стационарное |
Полное излечение остаточных явлений и последствий заболевания |
По решению ВМК, но не менее 30 сут после завершения рекомпрессии |
|
45 |
Баротравма легких: |
|
|
|
|
|
а) при незначительном перерастяжении альвеол либо при минимальном разрыве легочной ткани, выражающемся в слабой, быстро прошедшей боли в груди, кратковременном и незначительном кровохарканье |
Лечебная рекомпрессия |
Прекращение кровохарканья, отсутствие симптомов эмболии и развивающейся пневмонии, исчезновение болей в груди |
Минимум 30 сут после завершения лечебной рекомпрессии |
|
|
б) при выраженном разрыве легочной ткани, вызвавшем обильное кровохарканье, плевропульмональный шок, эмболизацию сосудов жизненно важных органов, пневмоторакс, пневмонию, абсцессы легких, плеврит и т.д. |
Лечебная рекомпрессия |
То же. Положительные результаты лечения, восстановление функций внешнего дыхания и сердечной деятельности, нормальная картина крови, полное излечение последствий эмболии |
По решению ВМК |
|
46 |
Баротравма уха или придаточных полостей носа: |
|
|
|
|
|
а) перерастяжение барабанной перепонки, выражающееся в незначительной болезненности, чувстве заложенности в ушах, нарушении барофункции |
Амбулаторное, лечение у отоларинголога |
Отсутствие осложнений, исчезновение гиперемии, болезненности барабанной перепонки, восстановление барофункции |
Минимум 7 сут |
|
|
б) разрыв барабанной перепонки без осложнений |
То же |
Отсутствие осложнений, восстановление целостности барабанной перепонки, восстановление барофункции |
Минимум 14 сут после выздоровления |
|
|
в) баротравма придаточных полостей носа (без осложнений) |
То же |
Отсутствие осложнений прекращение кровотечений, восстановление барофункции |
Минимум 14 сут после выздоровления |
|
|
г) баротравма уха или придаточных полостей носа, осложнившаяся отитом, фронтитом или гайморитом: |
|
|
|
|
|
катаральным |
Амбулаторное |
Положительные результаты лечения, прекращение воспалительного процесса, восстановление функции внешнего дыхания, баро- и вестибулярной функции |
Минимум 10 сут после выздоровления |
|
|
гнойным |
Стационарное |
То же |
Минимум 24 сут после выздоровления |
|
47 |
Барогипертензионный синдром: |
|
|
|
|
|
а) сосудистой формы, проявившейся в незначительном недомогании, слабости, головной боли, затруднении носового дыхания, нарушении барофункции, быстро прекратившемся кровотечении из носа или кровохарканье, инъекции сосудов и отечности слизистой носа и зева |
Амбулаторное у отоларинголога |
Положительные результаты лечения, нормализация самочувствия и барофункции |
Минимум 7 сут после выздоровления |
|
|
б) церебральная форма, проявившаяся в нарушении дыхания, чувстве жара, болью в груди, тошноте, рвоте, заторможенности, снижении зрения, снижении слуха |
Стационарное |
Отсутствие признаков сдавления головного мозга, менингеальных симптомов, нарушения зрения и слуха, судорожных припадков. Нормализация самочувствия, дыхания и сердечной деятельности |
Минимум 30 сут после выздоровления |
|
|
в) церебральная барогипертензия с развитием коллаптоидного состояния, отека мозга, эпилептиформными приступами, менингеальными симптомами |
Стационарное |
Полное излечение последствий барогипертензионного синдрома |
По решению ВМК |
|
48 |
Острое отравление выхлопными газами: |
|
|
|
|
|
а) легкая форма |
Оксигенобаротерапия, амбулаторное |
Нормализация самочувствия, исчезновение шума в ушах, головной боли, тошноты, слабости нормализация дыхания и сердечной деятельности |
Минимум 7 сут после выздоровления |
|
|
б) средней тяжести |
То же, стационарное |
То же. Полное излечение расстройств высшей нервной деятельности |
Не менее 14 сут после выздоровления |
|
|
в) тяжелая форма с осложнениями и последствиями отравления, поддающимися лечению (бронхит, пневмония, отек легких, нарушения вестибулярного аппарата, отек мозга, нарушения черепно-мозговых и периферических нервов, нарушения зрения, тромбозы, очаговые инфаркты миокарда) |
То же |
Полное излечение осложнений и последствий отравления |
По решению ВМК |
|
49 |
Острое отравление углекислым газом: |
|
|
|
|
|
а) легкая форма |
Амбулаторное |
Исчезновение головной боли, головокружений, тошноты, слабости, чувства стеснения в груди, восстановление работоспособности |
Минимум 7 сут |
|
|
б) тяжелая форма с осложнениями (бронхит, пневмония, отек легких) |
Стационарное |
Нормализация дыхания, сердечной деятельности и координации движений. Полное излечение осложнений |
Минимум 30 сут после выздоровления |
|
50 |
Отравление кислородом: |
|
|
|
|
|
а) легочная форма (ателектазы, пневмония, отек легких) |
Стационарное |
Полное излечение воспалительного процесса, нормализация дыхания, сердечной деятельности, температуры, анализов крови |
Минимум 30 сут после выздоровления |
|
|
б) судорожная форма в стадии предвестников |
Амбулаторное |
Прекращение непроизвольных подергиваний мимических мышц, восстановление полей зрения, дыхания и сердечной деятельности |
Минимум 14 сут |
|
|
в) общетоксическая и судорожная формы средней тяжести с развитием коллапса либо судорог, а также последствия судорожных приступов |
Стационарное |
Полная нормализация дыхания, сердечной деятельности, купирование судороги патологических сдвигов в функционировании центральной и периферической нервной систем. Полное излечение последствий судорожных припадков |
Минимум 30 сут после выздоровления |
|
51 |
Кислородное голодание: |
|
|
|
|
|
а) легкая форма |
Оксигенобаротерапия, амбулаторное |
Исчезновение головной боли, восстановление координации тонких движений |
Минимум 7 сут после выздоровления |
|
|
б) тяжелая форма с нарушением функций ЦНС, дыхательной и сердечно-сосудистой систем |
Оксигенобаротерапия, стационарное |
Полное излечение последствий гипоксии |
По решению ВМК |
|
52 |
Обжим водолаза: |
|
|
|
|
|
а) легкая форма |
Амбулаториное |
Прекращение головной боли, кровотечения из носа, нормализация зрения |
Минимум 7 сут |
|
|
б) тяжелая форма, осложненная и отдаленные последствия (шок, отек легких и головного мозга, почечная недостаточность и др.) |
Стационарное |
Полное излечение осложнений и отдаленных последствий |
По решению ВМК |
|
53 |
Перегревание: |
|
|
|
|
|
а) легкие формы |
Амбулаторное |
Нормализация общего состояния и работоспособности |
Минимум 5 дней |
|
|
б) случаи, протекающие с острыми нервно-сосудистыми нарушениями |
Стационарное |
В зависимости от выраженности проявлений, результатов лечения и степени восстановления общего состояния организма |
По решению ВМК |
|
54 |
Переохлаждение: |
|
|
|
|
|
а) легкая форма |
Амбулаторное |
Общее хорошее самочувствие, нормальная температура тела в течение 5 дней, нормальная картина крови |
Минимум 7 сут |
|
|
б) тяжелая форма |
Стационарное |
То же |
По решению ВМК |
ПРИЛОЖЕНИЕ 20
(обязательное)
ИНСТРУКЦИЯ ПО ОЧИСТКЕ БАЛЛОНОВ-ВОЗДУХОХРАНИТЕЛЕЙ
Настоящая Инструкция устанавливает основные правила и порядок выполнения работ по химической очистке внутренних поверхностей баллонов, используемых для хранения сжатого воздуха, предназначенного для дыхания водолазов, а также правила техники безопасности при выполнении этих работ.
Настоящая Инструкция распространяется на очистку баллонов-воздухохранителей, находящихся в эксплуатации.
1. ОБЩИЕ ПОЛОЖЕНИЯ
1.1. Очистку внутренних поверхностей баллонов-воздухохранителей от загрязнения (масляных и других загрязнений и коррозии) следует производить, как правило, на специализированных участках, оборудованных соответствующими приспособлениями и устройствами.
Если баллоны-воздухохранители снять со штатных мест невозможно, то очистку можно производить на их штатных местах без демонтажа.
Очистка баллонов на штатных местах допускается только при условии возможности внутреннего осмотра и выполнения в полном объеме технологического процесса очистки.
1.2. Проведение работ по очистке баллонов-воздухохранителей на судне, связанных с заполнением их растворами или водой, в результате которых возможно изменение остойчивости судна, должно производиться с разрешения капитана судна.
1.3. При очистке внутренних поверхностей баллонов-воздухохранителей должен соблюдаться следующий порядок выполнения работ:
подготовка баллонов к очистке и их предварительный внутренний осмотр;
очистка баллонов (активации и обезжиривание);
промывка горячей и холодной водой;
сушка внутренних поверхностей баллонов;
контроль состояния и качества очистки внутренних поверхностей баллонов;
принятие мер защиты внутренних поверхностей баллонов от загрязнения и воздействия окружающей среды.
1.4. Подготовка баллонов-воздухохранителей к очистке заключается в удалении из баллонов сжатого воздуха, в демонтаже баллонов со штатных мест, отвинчивании головок и в предварительном осмотре состояния внутренней поверхности.
1.5. Предварительный визуальный осмотр внутренней поверхности баллона необходимо выполнять с целью оценки степени загрязненности (наличие масляной пленки и других загрязнений) и коррозии, а также для определения дальнейшего технологического процесса очистки внутренней поверхности баллона.
2. ХИМИЧЕСКАЯ ОЧИСТКА БАЛЛОНОВ-ВОЗДУХОХРАНИТЕЛЕЙ
2.1. Выбор технологического процесса очистки производится в зависимости от наличия и степени коррозии внутренней поверхности баллона.
2.2. Если при осмотре на внутренней поверхности баллона будет обнаружена коррозия, то для ее удаления следует произвести активацию раствором ортофосфорной кислоты (100 - 120 г ортофосфорной кислоты на 1 л пресной воды) с температурой плюс 18 - 20 °С. Для лучшей очистки внутренней поверхности баллон наполняют раствором в количестве 15 - 20 % объема очищаемого баллона и перекатывают его в течение 15 - 20 мин с угловой скоростью 0,32 - 0,48 рад/с.
После этого кислотный раствор из баллона сливают и производят визуальный контроль внутренних поверхностей баллона на отсутствие следов коррозии. Если следы коррозии полностью не удалены, то операцию активации необходимо повторить.
Убедившись, что следы коррозии удалены, баллон промывают холодной пресной водой (с температурой плюс 5 - 20 °С) в течение 10 - 15 мин.
Далее производят обезжиривание внутренней поверхности баллона раствором едкого натра (20 г едкого натра на 1 л пресной воды) и кальцинированной соды (50 - 60 г кальцинированной соды на 1 л пресной воды) с температурой плюс 60 - 70 °С, который заливают в количестве от 40 до 50 % объема очищаемого баллона. Время процесса обезжиривания при перекатывании баллона с угловой скоростью 0,32 - 0,48 рад/с - от 30 до 40 мин. Добавление в щелочной раствор поверхностно-активного вещества «Синтонол ДС-10» или «Прогресс» (3 - 5 г вещества на 1 л раствора) сокращает продолжительность обезжиривания до 20 - 30 мин.
После слива щелочного раствора баллон следует промыть горячей пресной водой с температурой плюс 60 - 70 °С в течение 15 - 30 мин, а затем холодной пресной водой с температурой плюс 5 - 20 °С в течение 10 - 15 мин.
2.3. Если при осмотре на внутренней поверхности баллона не будет обнаружено следов коррозии или будут обнаружены незначительные следы коррозии, то операции активации и обезжиривания совмещаются.
В баллон заливается горячий раствор (с температурой плюс 60 - 70 °С) ортофосфорной кислоты (50 - 70 г ортофосфорной кислоты на 1 л пресной воды) и поверхностно-активного вещества «Синтонол ДС-10» или «Прогресс» (3 - 5 г вещества на 1 л воды) в количестве 15 - 20 % объема очищаемого баллона и перекатывают его в течение 15 - 20 мин с угловой скоростью 0,32 - 0,48 рад/с.
После слива раствора баллон следует промыть горячей пресной водой с температурой плюс 60 - 70 °С в течение 15 - 20 мин, а затем холодной пресной водой с температурой плюс 5 - 20 °С в течение 10 - 15 мин.
2.4. После промывки баллона холодной водой операции очистки будут закончены и баллон следует продуть воздухом (осушить) до полного удаления влаги с внутренней поверхности ориентировочно в течение 40 - 60 мин.
Для осушки внутренней поверхности баллона следует использовать осушенный и очищенный от масла и механических частиц воздух (прошедший через блок осушки и очистки), сжатый до давления 0,15 - 0,20 МПа (1,5 - 2,0 кгс/см2) и нагретый до температуры плюс 50 - 60 °С.
2.5. Допускается одним и тем же раствором очищать не более четырех - пяти баллонов, после чего необходимо приготовить свежий раствор.
2.6. После осушки внутренних поверхностей баллонов визуально проверяется их чистота. На внутренней поверхности баллонов не допускаются продукты коррозии, жировые загрязнения, остатки моющих растворов, темные и черные пятна от осыпающегося шлака.
Качество очистки внутренней поверхности следует контролировать белым хлопчатобумажным пыжом. После протирки внутренней поверхности хлопчатобумажный пыж светлых тонов не должен иметь видимых загрязнений.
2.7. Очищенные и осушенные баллоны должны быть защищены от попадания грязи технологическими заглушками до момента их монтажа на штатном месте и присоединения трубопроводов.
Для предохранения на указанный период внутренних поверхностей баллонов от легкого налета ржавчины необходимо произвести консервацию заполнением баллонов чистым сухим воздухом до давления 0,5 - 1,0 МПа (5 - 10 кгс/см2) или другим способом консервации (например, пассивированием).
3. ТЕХНИКА БЕЗОПАСНОСТИ ПРИ ВЫПОЛНЕНИИ РАБОТ ПО ХИМИЧЕСКОЙ ОЧИСТКЕ БАЛЛОНОВ-ВОЗДУХОХРАНИТЕЛЕЙ
3.1. К работам по химической очистке баллонов допускаются лица, подготовленные и сдавшие зачет по безопасности труда.
3.2. Все лица, занятые на выполнении работ по очистке баллонов, должны быть обеспечены спецодеждой и индивидуальными средствами защиты согласно действующим отраслевым нормам.
При работе с кислотными и щелочными растворами следует применять защитные очки и резиновые перчатки.
3.3. Приготовление кислотных и щелочных растворов должно производиться в помещениях, имеющих вытяжную вентиляцию.
3.4. При приготовлении кислотного раствора ортофосфорная кислота должна добавляться только в холодную воду.
3.5. При приготовлении щелочного раствора для обезжиривания, содержащего едкий натр, последний должен растворяться небольшими порциями при непрерывном помешивании во избежание выбрасывания раствора.
Добавление воды в емкость с водным раствором едкого натра допускается только в холодный раствор во избежание выбрасывания раствора из емкости.
3.6. Для защиты кожных покровов от воздействия паров растворителей, кислот и щелочей работающим должны выдаваться защитные мази и пасты (паста ХИОТ-6 и др.).
3.7. После проведения работ по очистке баллонов использованные кислотные и щелочные растворы должны быть нейтрализованы.
СОДЕРЖАНИЕ